"Witte lakens en applaus"
Op 11 maart 2020 werd de uitbraak van COVID-19 door de Wereldgezondheidsorganisatie (WHO) uitgeroepen tot een pandemie. Vrij snel raakten ziekenhuizen en woonzorgcentra overspoeld en kregen we de ene na de andere piek te verwerken. De druk op het zorgpersoneel nam enorm toe, zowel fysiek als psychisch. Een tijd lang uitten verschillende sectoren en mensen hun appreciatie voor de inspanningen van het zorgpersoneel. Er werd geapplaudisseerd, witte lakens hingen uit de ramen, er werden maaltijden aangeboden, boeketten, tekeningen, …
Ook de politiek bleef niet stil. In de zomer van 2020 maakte de toenmalige regering fondsen vrij voor de zorg. Tot wel 500 miljoen euro. Zorgverleners zouden significante loonsverhogingen krijgen: van gemiddeld zes procent tot wel uitschieters van vijftien procent. Het IFIC-verloningssysteem zou gehanteerd worden: een nieuw functiemodel waarbij personeelsleden in de zorgsector betaald worden op basis van hun taken en niet op basis van hun diploma. Met deze opwaardering als gevolg. Bemoedigende beloften in een zeer zware periode.
Nu goed twee jaar later kwam de harde realiteit. IFIC blijkt vooral interessant te zijn voor het beginnend zorgpersoneel, maar veel minder voor de oude rotten in het vak. Meer nog, voor sommigen, zoals ik, zou het brutoloon zelfs dalen. Dat is een heel contradictorische boodschap in vergelijking met de mooie woorden in 2020. Is dit de opwaardering van het zorgberoep waar we al zo lang op wachten?
Begrijp me niet verkeerd, ik doe mijn job graag en wil die ook graag blijven doen. Toch voelt dit als een kaakslag. Ik steun volledig de opzet van IFIC om het zorgberoep aantrekkelijker te maken voor de jonge starter. Maar wat met de ervaren zorgverleners? Verdienen wij geen opwaardering? Moet de uitstroom dan niet beperkt worden? Voor velen is hun intrinsieke motivatie genoeg. Voor anderen wordt het tijd om daar een financiële compensatie aan te koppelen. Het wordt voor velen onder ons zelfs moeilijker om van functie te veranderen. Als we een switch maken, is het accepteren van de IFIC-voorwaarden een must. Dus vooruitgaan op professioneel vlak staat gelijk aan inboeten op financieel vlak.
Witte lakens en applaus volstaan niet om ons de draagkracht en motivatie te geven om dit werk in de huidige omstandigheden goed te blijven doen. Althans voor mij niet. Het is verdacht stil rond deze materie. Daarom laat ik me horen. Niet alleen voor mezelf, maar voor de grote groep collega’s die hierdoor geïmpacteerd wordt. Laten we samen virtueel op de stellingen staan en strijden voor wat we waard zijn. Want de zorg is teamwerk, een team van jong en oud. Van ervaring en jeugdig enthousiasme. We verdienen dus allemaal waardering voor de zorg die we elke dag geven.

Bert Claes is verpleegkundige op de Paaz in het Ziekenhuis Oost-Limburg in Genk
Badgen, zelfroosteren en nieuws lezen in één
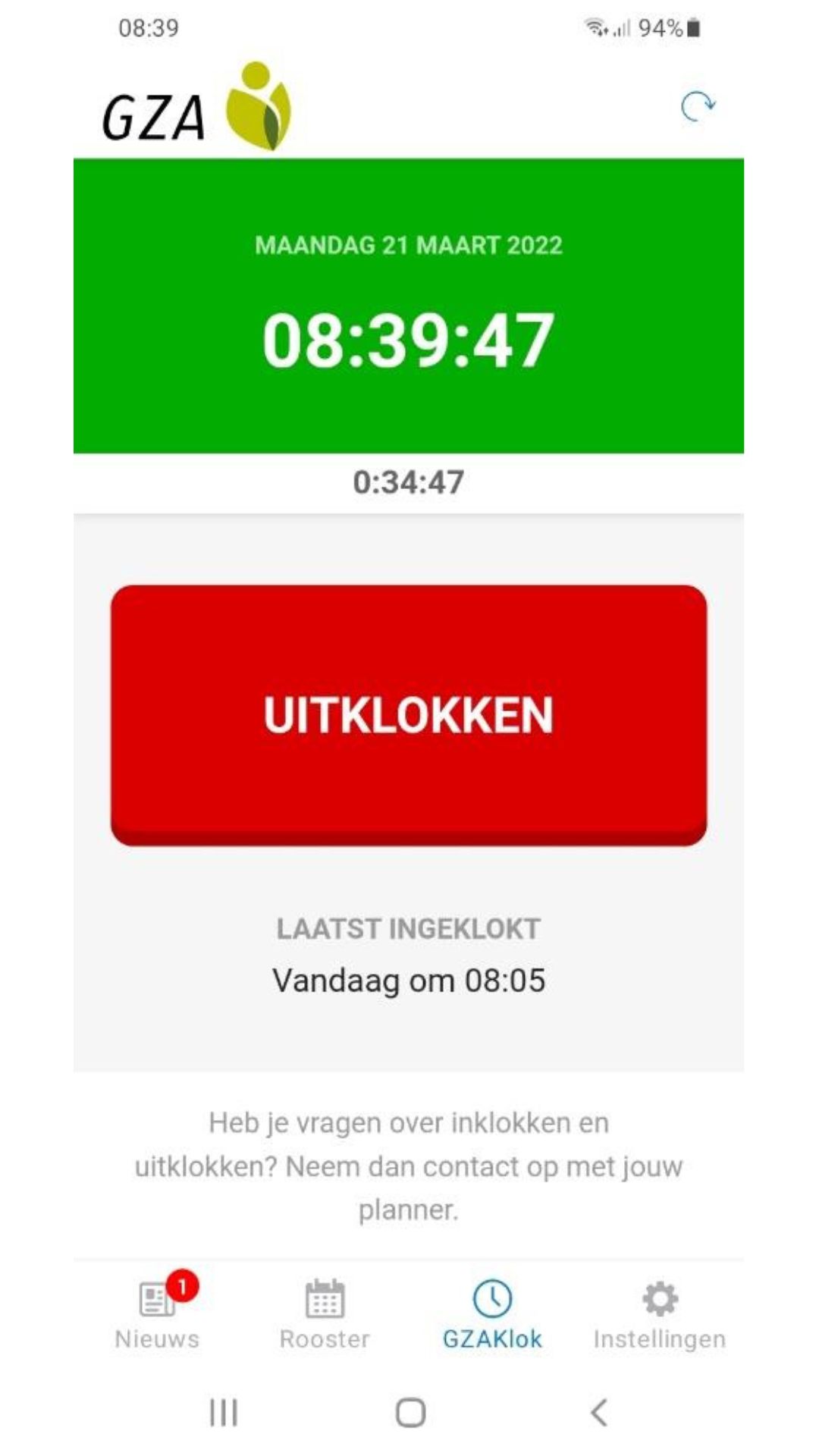
Verpleegkundigen hebben de handen vol. Het ziekenhuisnieuws checken via het intranet schiet er dus al eens bij in. Veranderingen in je uurrooster controleren blijft omslachtig en ook bij het in- en uitklokken zou je waarschijnlijk graag wat tijd besparen. Met de GZA-medewerkersapp wordt het allemaal een pak efficiënter.
Sinds een jaar klokken de medewerkers van de GZA Ziekenhuizen het begin en het einde van hun werkdag simpel met hun smartphone. Zodra ze verbonden zijn met het netwerk van het ziekenhuis, kunnen ze badgen met een tik in de medewerkersapp. Bij het openen van de app zien ze ook meteen het meest recente nieuws uit hun ziekenhuis. “Medewerkers hebben vaak weinig tijd door de zorg voor de patiënten of geen pc ter beschikking om de vele interne berichten te lezen en te verwerken”, vertelt personeelsdirecteur Geert Goossens. “In de nieuwsberichten delen we bedrijfsculturele info, zoals een foodtruck op de parking of de aankondiging van personeelsactiviteiten, of geven we belangrijke instructies mee. Tijdens de verschillende covid-golven werden bijvoorbeeld wekelijks of soms dagelijks mededelingen uitgestuurd over het aantal besmette patiënten en de veiligheidsmaatregelen. In de app worden die veel meer gelezen en dus naar verwachtingen ook beter opgevolgd.”
Multifunctionaliteit als troef
Naast een nieuwsmedium hebben de medewerkers van de GZA Ziekenhuizen nu ook hun rooster steeds bij de hand. Zo beschikt iedereen over de meeste actuele informatie over de eigen werkplanning en verlofdagen. Medewerkers hoeven dit niet meer aan een leidinggevende te vragen en zijn niet meer afhankelijk van uitgeprinte correcties. Geert: “Het idee voor de medewerkersapp is ontstaan omdat de dienst communicatie op zoek was naar een manier om alle medewerkers op de vloer op een toegankelijke en snelle manier te informeren. Tegelijkertijd was de planningscel de roostertoepassing aan het optimaliseren voor een smartphoneapp. Door die functies te combineren vervullen we met de app meteen meerdere behoeftes.” De app geeft verpleegkundigen, zorgkundigen en ondersteunend personeel een gebruiksvriendelijke manier om het rooster te checken en hun eigen wensen door te geven. Bepaalde medewerkers krijgen bovendien de mogelijkheid om te zelfroosteren. Met meer openheid en inspraak op het rooster worden het werk en de privésituatie bovendien beter op elkaar afgestemd.
In de prijzen gevallen
De eerste resultaten van de app zijn meer dan positief. “Aan de statistieken zien we dat we met de app een veel grotere bereikbaarheid hebben”, besluit Geert tevreden. “Waar een bericht op intranet gemiddeld vierhonderd keer gelezen wordt, wordt een nieuwsbericht in de app 1.500 tot 2.000 keer aangeklikt. De app heeft 3.100 unieke gebruikers, waaruit we concluderen dat al onze medewerkers hem ondertussen gebruiken.” In april won de GZA Ziekenhuizen met haar medewerkersapp de award voor ‘Beste intern project van het jaar’ op het event ‘Zorgwerkgever van het jaar’ van Zorgmagazine. “Met de nieuwe app willen we informatie, die de medewerker nodig heeft om te werken, transparant, gebruiksvriendelijk en toegankelijk ter beschikking te stellen. Deze prijs is een mooie bevestiging en beloning van onze inzet.”
“We moeten leren relativeren”
We zetten graag de mensen achter de werkgroepen in de kijker. Wie zijn ze en waar komt hun passie voor verpleegkunde vandaan? Kenny De Cuyper (39 jaar) is verpleegkundig diensthoofd geriatrie/revalidatie in GZA Ziekenhuizen en voorzitter van de werkgroep Ouderenzorg.
Waarom ben je verpleegkundige geworden?
Toen ik dertien was, overleed mijn overgrootmoeder. Na een hartaanval werd ze opgenomen in het ziekenhuis. In haar ziekenhuisbed sprak ze van pijn op de borst en bracht ze wartaal uit. De verpleegkundige wuifde dit weg als normaal na reanimatie. Een dag later was mijn grootmoeder er niet meer. Dit zette mij aan het denken: had ze langer geleefd als we haar klachten serieuzer hadden genomen?
Wat boeit je in je job?
Als geriatrisch verpleegkunde had ik steeds oor voor het verhaal van de oudere. Die brengt niet alleen fysieke klachten mee, maar ook een hele voorgeschiedenis. Als verpleegkundige zijn we continu bezig met zoeken naar de balans tussen zorg dragen en autonomie laten aan ouderen. Daarnaast ben ik geboeid door de paradoxale kracht en kwetsbaarheid van het menselijk lichaam. Je kan ziek zijn en herstellen, maar gaandeweg word je steeds kwetsbaarder. Nu ik werk als leidinggevende zit ik graag samen met hoofdverpleegkundigen en artsen om een visie op te bouwen.
Wat is een belangrijke eigenschap van een verpleegkundige?
Ik vind drie eigenschappen onmisbaar voor een verpleegkundige: inlevingsvermogen, nieuwsgierigheid en professionaliteit. Als zorgverlener zoeken we steeds naar het evenwicht tussen betrokkenheid en een professionele afstand. Ook professionele communicatie is van groot belang.
Wat zijn de mooie momenten op de werkvloer?
De aha-momenten, waar je een nieuw inzicht krijgt, geven mij veel voldoening. Ook de meer emotionele momenten, wanneer patiënten hun zorgen durven delen en zorgverleners zich openstellen, vind ik mooi.
Zijn er ook minder fijne momenten?
Ik kan niet tegen medisch onrecht, wanneer zorgverleners een behandeling willen doorduwen zonder de patiënt volledig te informeren of te betrekken. Af en toe worden we ook geconfronteerd met patiënten of naasten die weinig respect of fijngevoeligheid tonen naar verpleegkundigen toe. Dat kan hard aankomen.
Wat zijn de uitdagingen voor vandaag en morgen voor verpleegkundigen?
We moeten leren relativeren in ons perfectionisme, want we willen steeds de best mogelijke zorg verlenen. Daarvoor zijn goede werkafspraken nodig. Met collega’s, leidinggevenden en families. Zo bepalen we hoe we ons steentje bijdragen en wat onze verantwoordelijkheid is. Functiedifferentiatie vind ik dan ook van onschatbare waarde. We juichen extra mensen in het team toe, maar het is ook belangrijk dat we die goed inzetten. En dat we durven hulp vragen aan elkaar.
Wat doe je in je vrije tijd?
Ik engageer me voor NETWERK VERPLEEGKUNDE en de Belgische Vereniging voor Geriatrie en Gerontologie (BVGG). Twee keer per week doe ik aan crossfit, dat noem ik zelf active aging. Ten slotte spendeer ik graag tijd met mijn gezin, mijn energiebommetje van een zoon en warme mensen om ons heen.
Wil jij ook lid worden van de werkgroepen of Regionale Netwerken van NETWERK VERPLEEGKUNDE? Schrijf je in met een mailtje naar info@netwerkverpleegkunde.be.

Komen werken met de glimlach
Samen met achttien andere verpleegkundigen staat Deborah Baele op de dienst chirurgie in het AZ Sint-Vincentius Deinze. Het team staat steeds klaar voor elkaar en stelt alles in het werk om een zo goed mogelijke patiëntenzorg te bieden.
Op de dienst chirurgie komt Deborah met uiteenlopende disciplines in aanraking: van urologie over neurochirurgie tot gynaecologie. Door de samenwerking met het AZ Maria Middelares komen om de twee weken ook nog eens patiënten van Gent naar Deinze. De verpleegkundigen werken nauw samen met de kinesitherapeut en ergotherapeut om elke patiënt optimaal te begeleiden. “De band met de patiënt staat centraal. Daarom stellen we ons elke keer persoonlijk voor en doen we nu ook de overdracht van de vroege naar de late shift aan het bed. Zo tonen we hun dat we tijd maken en is de patiënt zelf meer betrokken.”
Deborah weet nog hoe het was om in het AZ Sint-Vincentius als verpleegkundige te beginnen: “Spannend, natuurlijk, maar ik ben hier met open armen ontvangen. Mijn collega’s stonden klaar om me te helpen en hun ervaringen te delen.” In het team werken verpleegkundigen van alle leeftijden, maar dat merk je volgens Deborah niet in de omgang. “Iedereen komt met iedereen overeen. We gaan regelmatig samen een hapje eten of een rondje bowlen om de band te versterken. We hebben ook een Whatsappgroepje waar af en toe ook eens een vakantiefoto in wordt gedeeld. Iedereen komt met de glimlach werken – achter het mondmasker – waardoor ik ook elke dag met plezier naar het ziekenhuis kom.”
Juridische vragen en antwoorden #6 - 2022
Mag een groepspraktijk btw aanrekenen aan een verpleegkundige voor administratie?
“Sinds 1 januari 2022 dient btw betaald te worden op niet-therapeutische handelingen. Een verpleegkundige in een groepspraktijk betaalt iedere maand een percentage van de inkomsten van de prestaties aan de praktijk voor administratie en facturatie. Mag daarop btw aangerekend worden?”
Antwoord:
Vanaf 2022 is inderdaad btw verschuldigd op alle niet-therapeutische prestaties en diensten in de gezondheidszorg. Enkel de directe zorgen zijn vrijgesteld. Indien een verpleegkundige zelf de eigen prestaties factureert, is geen btw verschuldigd.
Indien de verpleegkundige niet-therapeutische handelingen zou stellen, bijvoorbeeld zuiver esthetische behandelingen of expertisen uitvoert, is wel btw verschuldigd. Hiervoor bestaat een specifieke procedure.
Ook het uitvoeren van administratie voor iemand anders is de “levering van een dienst” en valt onder de btw-wetgeving. De groepspraktijk of verpleegkundige die de administratie voor anderen uitvoert, moet daarop btw aanrekenen. Vaak wordt een percentage van de honoraria aangerekend als vergoeding voor de administratieve kosten. Idealiter wordt in het contract opgenomen dat dit bedrag all-in is, dus ook btw inbegrepen. Er moet dan nadien geen btw meer apart aangerekend of betaald worden.
Mag een student geneeskunde ingeschakeld worden als zorgkundige?
“Wanneer mag een (bachelor)student geneeskunde ingeschakeld worden als zorgkundige?”
Antwoord:
Tijdens de stage van zijn opleiding mag de student geneeskunde wettelijk alle medische, verpleegkundige en paramedische handelingen stellen. Daarbuiten, bijvoorbeeld als jobstudent, kan hij niet erkend worden als zorgkundige en geen zorgkundige/verpleegkundige handelingen stellen.
Art.2 §2 1° van het K.B. van 12.01.2006 bepaalt voor de ‘bijkomende’ zorgkundige handelingen expliciet dat ze slechts mogen uitgevoerd worden door personen die in hun opleiding hierover minstens 150 effectieve uren opleiding gekregen hebben waarvan maximaal de helft stage. Bovendien moeten ze het visum van zorgkundige aanvragen. Deze opleiding is niet voorzien in de studies geneeskunde.
Kiezen voor een zorgberoep: “Niet vanzelfsprekend, wel een aanrader”
Waarom kiezen voor de zorg? Ik krijg de vraag nog regelmatig en die is helemaal niet zo gemakkelijk te beantwoorden. Ik volgde in het middelbaar de richting Bedrijfseconomie en naast een EHBO-cursus in mijn laatste jaar had ik nog weinig tot geen ervaring in de gezondheidszorg. Van kleins af aan vond ik het wel al fijn om mensen te helpen, er te zijn voor hen. Iets kunnen betekenen voor anderen kan me zo gelukkig maken. Dat ik zelf mijn eerste twee levensmaanden in het ziekenhuis doorbracht nadat ik prematuur geboren was, zit er misschien ook voor iets tussen. Ik denk dat het vooral hierom draait: je hebt het in je om met mensen te werken en hen te helpen, of je hebt die drang niet. Dat is eigen aan verpleegkundigen: je job doen met hart en ziel.
Wij, studenten verpleegkunde, popelen dan ook om het werkveld te betreden, maar we zien dat we met lang niet genoeg zijn. Het aantal vacatures in de zorg neemt alleen maar toe. Vooral voor de beroepen van zorg- en verpleegkundige is er een heel groot tekort. Zeker nu door de pandemie meer en meer zorgverleners afhaken omdat ze volledig op zijn. Niet onbegrijpelijk. Wie af en toe weekend- of vakantiewerk doet in een woonzorgcentrum, wordt regelmatig één uur voor het begin van de shift opgebeld met de vraag om in te springen, al is het maar voor een paar uur. Vorige week kreeg ik om 5 uur ‘s ochtends nog zo’n berichtje van de hoofdverpleegkundige van een woonzorgcentrum. Hij vroeg me of ik hen kon depanneren. Maar liefst vier collega’s hadden ziek afgebeld. Zoek dan als hoofdverpleegkundige maar eens naar een oplossing.
Hoe kijkt de samenleving naar werken in de zorg? Sprak men vroeger over een verpleegkundige, dan viel vaak de term ‘verpleegster’ of zelfs ‘zuster’. Dat beeld waart nog steeds rond. Net als het cliché dat een verpleegkundige enkel mensen wast en eten geeft. Dat beeld leefde ook bij mijn ouders, toen ik hun vertelde dat ik verpleegkundige wilde worden. En dat is jammer, want het maakt het beroep allesbehalve aantrekkelijk bij jongeren. Een ander gevolg van deze beeldvorming is dat het mannelijke studenten afschrikt. Jongens willen niet met die clichés geassocieerd worden. Het is volgens mij een reden dat er zo weinig mannelijke zorg- en verpleegkundigen zijn. Gelukkig begint de bevolking zich nu stilaan een ander idee te vormen van een job in de zorg, mede door de pandemie.
Ondertussen breekt er voor veel laatstejaarsstudenten van het middelbaar een moeilijke tijd aan: via info- en openlesdagen een opleiding kiezen die het best bij hen past. Een keuze die je hele toekomst zal bepalen. Niet evident als zeventien- of achttienjarige, zeker niet nu een deel van die zoektocht online moet gebeuren. Als ik nog maar terugdenk aan toen ik drie jaar geleden zelf voor deze beslissing stond, krijg ik het er opnieuw warm van. Na zo’n infodag lag de hele keukentafel letterlijk vol met boekjes van diverse opleidingen waarin ik potentieel zag.
Ik lanceer graag een warme oproep aan deze jongeren: overweeg een opleiding in de zorg. Persoonlijk heb ik er nog geen moment spijt van gehad.
Verpleegkundige is een mooi beroep waar je veel voldoening uit haalt. Een patiënt die dankbaar is voor wat je voor hem of haar hebt gedaan maakt iedere keer weer je dag. Voor dat onbeschrijflijke gevoel doe je het gewoon. Het werk is niet te onderschatten. Dubbele shiften, de vrees om besmet te raken, steeds weer streven naar de best mogelijke zorg voor de patiënt en tegelijk hopen dat die erop vooruit zal gaan in plaats van achteruit. En dan tussendoor nog dat evenwicht zoeken met je thuisfront: alles samengeteld is het zeker geen lachertje. Kiezen voor een zorgopleiding is dus zeker niet vanzelfsprekend, maar wel een absolute aanrader.
© 2022 SOCIAAL.NET & Robbe Van Leemput

Robbe Van Leemput is derdejaarsstudent verpleegkunde aan de Odisee Hogeschool in Sint-Niklaas.
Suïcidepreventie in virtual reality
Het aantal zelfdodingen en pogingen tot zelfdoding in Vlaanderen is hoog. De onderzoeksgroep Health Innovation van UCLL zet daarom in op het sensibiliseren en trainen van hulpverleners om zelfmoordgedachten bij patiënten te detecteren met diverse tools. Zo ontwikkelden de onderzoekers in samenwerking met het Vlaams Expertisecentrum Suïcidepreventie (VLESP) een VR-bril.
Met de VR-bril oefenen (toekomstige) verpleegkundigen zelfstandig klinisch redeneren en communicatieve vaardigheden bij het voeren van complexe gesprekken met suïcidale zorgvragers. Het project werd ingediend bij het Vlaams Actieplan Suïcidepreventie. “Zo hopen we zo veel mogelijk mensen te bereiken, maar als we één persoon kunnen helpen, zijn we al geslaagd in onze opzet”, stelt Dave Seré van het UCLL XPLab.
Meerkeuzevragen bepalen de verhaallijn
Gebruikers krijgen eerst een theoretische inleiding en passen dan meteen die kennis toe in de virtuele omgeving. Wanneer de user de bril opzet komt die terecht in een patiëntenkamer. Er komt een verpleegkundige in beeld en een patiënt, die aangeeft ‘Naar huis? Maar dat zie ik helemaal niet zitten’. Het is aan de user om de meest aangewezen vraag te selecteren uit een keuzemenu van drie opties. De drie opties zijn gebaseerd op het achterliggende klinisch redeneren. Afhankelijk van de gekozen piste, krijgt de user een andere verhaallijn te zien. De ervaring duurt 15 minuten. In deze tijd worden de detectie van, de interventies en de nazorg bij zelfdodingsgedachten ingeoefend.
Na de oefeningen krijgen de gebruikers een vragenlijst om de impact van de oefening te meten en de tool te evalueren. Voelen ze zich na de tool meer bereid om het gesprek aan te gaan met de zorgvrager die denkt aan zelfmoord? Hebben ze meer zelfvertrouwen gekregen om over dit topic te spreken? Vinden ze de VR-tool een meerwaarde? Daarnaast is er voldoende aandacht voor nazorg bij de gebruikers. Lector en onderzoeker Ilse Ackermans (UCLL): “Ook al is het virtueel, het gaat hier om complexe situaties die emotionele impact hebben.”


Positieve evaluatie
Tot nu toe werd de tool getest bij studenten van de hogeschool en bij zorgverleners via het VLESP. De impactmeting loopt nog volop, maar de eerste voorzichtige conclusies zijn positief. “Studenten appreciëren de laagdrempelige manier van inoefenen”, vertelt Ilse. “In de VR-omgeving ondervindt de user geen nadelen van afleiding door de klas. In het klassieke rollenspel staan een klas en een lector te kijken naar hoe de student in kwestie de situatie aanpakt.” De VR-tool laat toe om op een veilige manier fouten te maken. De user kan het scenario verschillende keren afspelen en zo blijven oefenen.
Unieke technologie met maatschappelijk belang
“Dit is echt een uniek project”, zegt Dave Seré. “Met deze vorm van serious gaming bieden we een antwoord op maatschappelijke en sociale noden en streven we naar beter onderwijs. Met de acteurs in een 360° video komen we heel dicht bij de realiteit.” De technische uitdagingen zijn niet min, maar door de inhouse productie spelen de ontwikkelaars kort op de bal en worden bugs snel verholpen. Nu de tool goed lijkt te functioneren, denken de onderzoekers al voorzichtig aan de toekomst. “Nieuwe VR-scenario’s kunnen toegespitst worden op nieuwe doelgroepen, zoals jongeren of ouderen, gaan over andere psychische pathologieën of plaatsvinden in andere settings dan de ziekenhuiskamer. Door de modulaire opbouw van het programma kunnen nieuwe verhaallijnen snel geïmplementeerd worden. We zien dus heel wat mogelijkheden om met onze VR-toepassing in te spelen op maatschappelijke noden.”
“Zien wat je niet kan zien, horen wat je niet kan horen.”
We zetten graag de mensen achter de werkgroepen in de kijker. Wie zijn ze en waar komt hun passie voor verpleegkunde vandaan? Laura De Hert (33 jaar) is zowel begeleidingsverpleegkundige als mobiele verpleegkundige in AZ Sint-Lucas in Gent en lid van de werkgroep Begeleidingsverpleegkundigen.
Waarom ben je verpleegkundige geworden?
Stiekem wou ik altijd al verpleegkundige worden, maar ik heb eerst sociaal werk gestudeerd uit rebellie. Mijn vader is verpleegkundige en ik zei: ‘je denkt toch niet dat ik hetzelfde ga doen’. Als maatschappelijk werker heb ik op verschillende plaatsen gestaan en zo kwam ik terecht bij Mozaïek, een voorziening voor volwassenen met een beperking. Daar voelde ik dat zorg mij toch nauw aan het hart lag. Toen heb ik verpleegkunde bijgestudeerd als werkstudent.
Wat boeit je in je job?
Als verpleegkundige zie je meteen het resultaat van wat je doet. Ik heb ook in de psychiatrie gewerkt en daar heb je dat minder. Ik wou ook graag verpleegkundige worden om de technische handelingen uit te voeren. Omdat ik mobiele en begeleidingsverpleegkundige ben, zit er veel variatie in mijn job. Dat wakkert mijn passie aan en houdt het vuur in mij laaiend. Variatie in mensen waar je mee werkt, de patiënten die je tegenkomt, de jobinhoud. Als begeleidingsverpleegkundige zie ik studenten van overal of begeleid ik nieuwe medewerkers op alle functies. Van directie tot schoonmaak, ik krijg het allemaal mee.
Wat is een belangrijke eigenschap van een verpleegkundige?
Een goede verpleegkundige moet zien wat je niet kan zien en horen wat je niet kan horen. Dat gaat nog een stapje verder dan enkel empathisch zijn, we moeten echt alert zijn. Daarnaast mag een verpleegkundige niet te veel puur zorgen, de empowerment van de patiënt is ook belangrijk. Het allerbelangrijkste, ten slotte, is dat je het werk met hart en ziel doet. Komt de liefde voor de zorg niet uit de grond van je hart, dan hou je het niet vol.
Wat zijn de mooie momenten op de werkvloer?
Zien dat je inspanningen lonen. Een medewerker die vlot onthaald wordt en dankbaar is, iemand in de gang die je complimenteert, een collega info verschaffen waarmee je die vooruithelpt, een student die je dankbare feedback geeft. Het zijn kleine dingen die tonen dat je waardevol werk levert.
Zijn er ook minder fijne momenten?
De slechtnieuwsgesprekken: een student waarbij de stage niet zo goed loopt, moeilijke gesprekken met het team, een onzekere medewerker. Soms komen daar positieve dingen uit, maar soms voel je toch vooral hoe beperkt je bent in sommige situaties om anderen te helpen. Zeker in deze tijden zien we afdelingen kraken onder de druk. Dan voel ik me wel eens machteloos.
Wat zijn de uitdagingen van vandaag en morgen voor verpleegkundigen?
Zonder twijfel de stijgende druk. We moeten wel in het achterhoofd houden dat alle functies het moeilijk hebben. Ook directies, het personeel in de keuken of de poetsdienst staan voor de nodige uitdagingen. In AZ Sint-Lucas organiseerden we daarom al eens een jobwissel. Zo ervaart iemand van de personeelsdienst hoe het loopt in de keuken, en omgekeerd. Op die manier krijgen we meer begrip voor elkaar en bevestigen we aan elkaar dat we er samen voor gaan.
Wat doe je in je vrije tijd?
Momenteel spendeer ik bijna al mijn vrije tijd met mijn kindjes van één en drie jaar oud. Uiteraard met heel veel liefde.

Open communicatie en zorgen voor elkaar
OPZ Geel is een openbaar psychiatrisch zorg- en kenniscentrum met een tweedelijnsopdracht. Ze bieden gespecialiseerde zorg aan mensen met een psychiatrische zorgvraag en aan hun omgeving wanneer begeleiding door de eerste lijn niet meer volstaat. Het werk kan uitdagend zijn, maar de zorgverleners vinden veel steun bij elkaar.
Verpleegkundige Nancy Geypen werkt samen met verpleegkundigen, psychologen, psychiaters en therapeuten in het Outreach-team van OPZ Geel, dat jongeren tijdens of na hun verblijf in gemeenschapsinstellingen jeugdpsychiatrische ondersteuning biedt. “We zijn hier allemaal casemanager”, vertelt Nancy. “Als verpleegkundige ben ik een spilfiguur tussen de gemeenschapsinstelling en de kinder- en jeugdpsychiater.” Jongeren begeleiden en therapie geven, medicatie opvolgen, het contact met de ouders en de leefgroep opvolgen, opvoeders coachen, linken leggen naar vervolghulp, … het behoort allemaal tot het brede takenpakket van het Outreach-team.
“In ons team is iedereen gelijk”, vervolgt Nancy. “Iedereen heeft natuurlijk zijn of haar specialisatie, maar eigenlijk loopt de taakverdeling nogal door elkaar.” Er bestaat een groot vertrouwen tussen de teamleden, die ondertussen goed op elkaar zijn ingespeeld, maar dat is er niet vanzelf gekomen. “In het begin was het voor ons ook even zoeken naar de juiste balans. De sleutel is open communiceren, stoppen met hokjesdenken en samen ook leuke dingen doen. We zorgen goed voor elkaar, zodat we nog beter voor onze jongeren kunnen zorgen. We staan altijd voor elkaar klaar op moeilijke momenten, maar er is ook genoeg ruimte voor humor op de werkvloer en we gaan geregeld samen iets eten, het liefst van al in de zon.”
“Grondige verpleegkundige kennis en militaire tactiek zijn cruciaal”
We zetten graag onze mensen in de kijker. An Van der Auwera is directeur Nursing in het Militair Hospitaal Koningin Astrid in Neder-over-Heembeek. Tot 2017 werkte ze als verpleegkundige in het Brandwondencentrum, waarvan tien jaar als hoofdverpleegkundige van de afdeling Medium Care.
Waarom ben je verpleegkundige geworden?
Ik volgde een atypisch parcours en startte op mijn achttiende de opleiding tot officier in de Koninklijke Militaire School. Als discipline koos ik voor de medische component en zo kwam ik in Leopoldsburg in contact met verpleegkunde. Toen ik afstudeerde, was er vraag naar officieren die een bijkomende opleiding tot verpleegkundige wilden volgen. Ik was zeer geboeid door het medische luik, meer dan het logistieke, dus ik ging hier maar al te graag op in.
Wat boeit je in je job?
Het militaire aspect en ook de verpleegkundige technische kant van het beroep interesseren me enorm. De mensen met wie we in contact komen, zijn geen doorsnee patiënten. Het is een mix van burgerpatiënten in het Brandwondencentrum en potentiële militaire patiënten die oefeningen uitvoeren of op missie zijn. Nu sta ik onder andere in voor het aanduiden, de planning en de rotatie van verpleegkundigen op buitenlandse zendingen. Dat is een leuke uitdaging.
Wat is een belangrijke eigenschap van een verpleegkundige?
Een verpleegkundige moet een groot inlevingsvermogen hebben, technisch goed onderlegd en stressbestendig zijn. Van een militaire verpleegkundige verwachten we dat die extra flexibel is en kan omgaan met onzekerheid. Op elk moment kan je naar een buitenlandse missie vertrekken en vaak weet je niet voor hoelang. Daar moet je zelfstandig en onafhankelijk werken, want er is niet altijd een arts in de buurt. Je rol in het buitenland is niet dezelfde als thuis, dus je moet polyvalent zijn en je moet het tactische aspect onder de knie hebben. Tot slot zijn een goede fysieke conditie, een groot aanpassingsvermogen en lange tijd in groep kunnen leven, in vaak rustieke omstandigheden, belangrijk.
Wat zijn de mooie momenten op de werkvloer?
Toen ik nog op de Medium Care-afdeling van het Brandwondencentrum werkte, ontroerde de dankbaarheid van patiënten me. Nu blijft dat natuurlijk een belangrijk element, maar weegt ook de dankbaarheid van mijn militaire collega’s door. Ze appreciëren wat ik voor hen doe als directie.
Zijn er ook minder fijne momenten?
Soms sta ik voor moeilijke beslissingen. Zoals het toewijzen van verpleegkundigen aan de verschillende opdrachten die we krijgen. Het is dan een kwestie van snel omschakelen, prioriteiten stellen en opschalen. Tijdens de coronacrisis hebben we bijvoorbeeld een vaccinatiecentrum opgezet in het hospitaal en waren we ook actief in de zogenaamde intermediate hospital capacities. Dat zijn activiteiten die boven op de normale werking komen, wat niet altijd evident is.
Wat zijn de uitdagingen voor vandaag en morgen voor verpleegkundigen?
We willen ons nieuwe veldhospitaal zo snel mogelijk certificeren door onze verpleegkundigen en het medisch personeel ermee vertrouwd te maken. Het is een bijzondere omgeving om in te werken. Voldoende gemotiveerde verpleegkundigen aanwerven en behouden is een uitdaging. We concurreren natuurlijk met de civiele wereld. De onzekere tijden qua veiligheid in Europa voegen nog een extra dimensie toe. Onze militaire verpleegkundigen moeten altijd paraat zijn op militair vlak en op vlak van verpleegkundige competenties, maar nu nog meer dan ooit.
Wat doe je in je vrije tijd?
Ik lees heel graag, bezoek graag musea en pik af en toe een concert mee. Verder geniet ik van wandelen met de hond, af en toe hardlopen en ook van mijn wekelijkse pilatessessies. Als ik op reis ben, geniet ik ook van fotograferen.
Wil jij ook lid worden van de werkgroepen of Regionale Netwerken van het NVKVV? Schrijf je in met een mailtje naar info@nvkvv.be.