Zorgstroomcoach ondersteunt huisartsen
Begin dit jaar lanceert Vlaanderen het zorgstroomcoachproject. Het doel? De eerstelijnszorg en het huisartsenaanbod anders organiseren om de zorgcapaciteit en de zorgtoegankelijkheid te verbeteren. In de pilootfase worden een aantal huisartsenkringen in eerstelijnszones geselecteerd met wie de zorgstroomcoach aan de slag gaat. Bij een positieve evaluatie kan het project worden uitgerold over heel Vlaanderen.
Het toenemende huisartsentekort in Vlaanderen heeft een impact op de toegankelijkheid van betrouwbare, kwaliteitsvolle zorg. Het aantal huisartsen verhogen is niet de enige oplossing, ook de organisatie van de eerstelijnszorg moet herbekeken worden. Met de opstart van de zorgstroomcoach willen de Vlaamse minister van Welzijn, Volksgezondheid en Gezin Hilde Crevits en het Departement Zorg, samen met partners zoals Domus Medica en de VVSG, huisartsenkringen en eerstelijnszones ondersteunen om de huisartsenzorg anders aan te pakken. De zorgstroomcoach wordt aangeworven door en tewerkgesteld bij Domus Medica. Deze persoon is voldoende vertrouwd met de inhoud en het landschap van het huisartsenzorgaanbod in Vlaanderen, is op de hoogte van de actuele beleidsuitdagingen en geniet het vertrouwen van de sector.
Verandermanagement en implementatie
De zorgstroomcoach heeft als voornaamste taak lokale actoren met elkaar in verbinding te brengen om concrete oplossingen en goede praktijken uit te werken voor de eerstelijns- en huisartsenzorg en deze te realiseren en structureel te implementeren. De kwaliteit, toegankelijkheid en voldoende aanbod van zorg staan hierbij centraal. Dit Vlaamse project is complementair aan andere Vlaamse en federale beleidsinitiatieven, zoals de New Deal en de praktijkassistent in de huisartsenpraktijk. Waar deze zich veelal richten op individuele dossiers, werkt het zorgstroomcoachproject op zowel het individuele als lokale niveau. De actoren zijn dus niet alleen de huisartsenkringen en de individuele huisartsen, maar ook de eerstelijnszones en lokale besturen. Hun specifieke context en autonomie vormen eveneens belangrijke factoren in het definiëren van mogelijke verandertrajecten.
Tweejarige pilootfase
Het project loopt over twee jaren (2024-2025) en focust initieel op een zes- tot tiental pilootregio’s. De lokale huisartsenkringen worden geselecteerd aan de hand van vooraf gedefinieerde criteria, waaronder een maximale geografische afstemming van de lokale huisartsenkring op de eerstelijnszone, betrokkenheid en ondersteuning vanuit het lokaal bestuur en de zorgraad, voldoende professionele omkadering in de huisartsenkring door een kringcoördinator, en de mate waarin de huisartsenkring vandaag al inzet op het verbeteren van de zorgtoegankelijkheid. De betrokken organisaties moeten bovendien een grote bereidheid en een concreet engagement tonen om de slaagkansen van het project te vergroten. Ze worden hierbij ondersteund in het veranderingsmanagement om de doelstellingen te realiseren op individueel en lokaal niveau. Is de pilootfase positief, dan is het de bedoeling dit initiatief breder uit te rollen over alle eerstelijnszones in Vlaanderen.
“Iedereen is welkom in de verpleegpost”
In het hele land vind je verpleegposten van het Wit-Gele Kruis, van Oostende tot Maasmechelen. Hier kan elke patiënt terecht voor verpleegkundige verzorging. De posten vormen een belangrijke aanvulling op de mobiele ploegen en daar hebben zowel patiënten als verpleegkundigen baat bij. “Doordat de patiënten naar ons toe komen, verlopen de afspraken heel stipt. We zien dus veel meer patiënten op korte tijd. Al die ‘kleintjes’ maken handen vrij voor complexere zorgvragen in het veld”, zegt thuisverpleegkundige Liesbeth Vandeput.
Beeld Wit-Gele Kruis
Elke patiënt kan in een verpleegpost terecht voor het verkrijgen van de voorgeschreven zorgen door een arts. Inspuitingen, wondzorg, bloedafnames of katheterzorgen? Je maakt een afspraak en je wordt geholpen. Handig voor wie liever niet thuis op een verpleegkundige zit te wachten. “We bieden net dezelfde zorg als bij de mensen thuis”, zegt Liesbeth Vandeput. Ze werd in 2011 thuisverpleegkundige bij het Wit-Gele Kruis Vlaams-Brabant en werkt sinds 2022 vast op de verpleegpost. “Het grote voordeel voor patiënten is dat ze hun dag veel beter kunnen plannen. Waar je thuis soms een halve dag moet wachten voor het verzorgen van een wonde, ben je hier op tien minuten buiten. Uiteraard moeten patiënten voldoende mobiel zijn en ter plekke geraken, maar elke casus wordt bekeken en doorgesproken voor de beste zorg op maat.”
Handen vrij aan het bed
De verpleegposten zijn een mooie aanvulling op de echte thuiszorg bij de patiënt. Zeker met de stijgende zorgnoden is deze vorm van zorg noodzakelijk om de groeiende patiëntenstroom te managen. Liesbeth: “Doordat wij ons niet verplaatsen maar de patiënten naar ons toe komen voor vaak kortere behandelingen, verlopen de afspraken heel stipt. Daardoor zien we veel meer patiënten op korte tijd. Al die ‘kleintjes’ maken handen vrij voor complexere en meer acute zorgvragen in het veld.”
Patiënten worden in de verpleegpost discreet behandeld in professioneel uitgeruste ruimtes. Ze brengen zelf hun voorschrift, eID en klevers van het ziekenfonds mee, evenals de toe te dienen producten voor inspuitingen, perfusietherapie of specifieke wondverzorgingsmaterialen. Op de verpleegpost zelf beschikt het personeel over exact dezelfde materialen en producten als de thuisverpleegkundige onderweg.
Continuïteit van zorg gewaarborgd
Behalve heel wat voordelen voor patiënten en verpleegkundigen in het veld, is ook het werken op de verpleegpost zelf voordelig, vindt Liesbeth. “Je komt vaker in contact met je collega’s dan onderweg. Ook de variatie aan verpleegtechnische zorgen is voor mij een pluspunt. Doordat er steeds dezelfde mensen werken, garandeert dit ook de nodige continuïteit in de opvolging van de patiënt. We werken met hetzelfde registratiesysteem waardoor een flexibele overdracht van patiënten nooit in het gedrang komt. Bovendien kunnen patiënten gemakkelijk elders naar de verpleegpost gaan, bijvoorbeeld tijdens een vakantie aan zee. Ook dat is mooi meegenomen.”
Tot slot haalt Liesbeth aan dat werken in de verpleegpost voor de verpleegkundigen zelf een laagdrempelige manier kan zijn om het werk te hervatten na langdurige ziekte of bij rug- en nekklachten. “Hier moeten we minder heffen en tillen, daardoor is het werk minder belastend. Daarnaast is het veel makkelijker om tijdelijk of permanent in flexibele uren te werken. Dat leidt tot minder uitval en meer werktevredenheid bij het personeel”, besluit ze. “In deze tijden van arbeidskrapte is dit absoluut een win-winsituatie.”
Nog nooit zo snel geholpen
“Ik heb een wonde aan mijn rug na een operatie”, vertelt Tom. “Eerst werd ik thuis verzorgd omdat ik nog niet kon rijden. Nu ik terug mobiel ben, kom ik naar de verpleegpost in Aarschot. Ik parkeer vlakbij en ben letterlijk binnen de minuut geholpen. Zo verlies ik geen tijd en kan ik mijn dag beter plannen. De verpleegkundigen stellen me direct op mijn gemak en er heerst een huiselijke sfeer. Tegelijk is alles wat de verpleegkundigen en patiënten nodig hebben voorhanden. Dat voelt vertrouwd aan. De zorg aan mijn rug is niet evident. Ik vind het daarom veel aangenamer om op een professionele verpleegtafel te liggen, dan thuis in bed of in de zetel.”
Diabetes en het belang van compressietherapie
door dr. Sabrina Speybrouck
Compressietherapie is drukbehandeling en verbetert de doorbloeding wanneer de aders minder goed werken. Hiervoor gebruik je windsels en steunkousen. Dit kan een oedeem wegwerken, ulcus cruris genezen en de levenskwaliteit van personen met diabetes aanzienlijk bevorderen. Dokter Sabrina Speybrouck, vaatchirurg en fleboloog in het AZ Sint-Blasius Dendermonde en lid van de commissie Voet van de Diabetes Liga, beantwoordt de meest courante vragen.
Wat is compressietherapie?
De comprimerende werking van de aangelegde windsels of steunkousen samen met de pompwerking van onze spieren brengen het beoogde resultaat van een betere circulatie tot stand. Door compressie (druk) uit te oefenen op een arm of been, neemt het oedeem af en wordt de bloedtoevoer richting het hart bevorderd.
Wanneer is compressietherapie aangewezen?
In het geval van veneuze insufficiëntie, bij een oedeem, bij een open beenwonde, bij een lymfoedeem na oncologische chirurgie, om een trombose in de benen te voorkomen en bij de behandeling van spataders. Compressietherapie is nooit een optie bij een ernstige aantasting van de slagaders. Bij een matige aantasting met een goede doorbloeding kan compressietherapie wel op een veilige manier plaatsvinden. Hiervoor wordt de enkel-armindex – de maatstaf voor vaatlijden en aantasting van de slagader – toegepast. De arts gebruikt hierbij een bloeddrukmeter en doppler.
Hoe pas je compressietherapie toe?
De behandelende arts zal de meest aangewezen techniek voorschrijven. Dat kan met elastische verbanden (korte- of langerekzwachtels) in combinatie met lymfedrainage. De korterekverbanden worden vooral gebruikt bij personen die nog goed beweeglijk zijn. De verbanden zijn meer rekbaar door de weefmethode en mogen, indien nodig, dag en nacht aanblijven. Normaal wordt gestart met een gepolsterde, dubbellagige korterekwindsel als decompressie, samen met lymfedrainage. Van zodra het oedeem onder controle is, wordt er overgegaan op een steunkous. De polstering of wattenwindsel dient om beenderige uitsteeksels te beschermen tegen overmatige druk en om eventuele insnoering van de huid te vermijden. Deze polstering blijft onontbeerlijk in het geval van zware neuropathie waarbij men overmatige druk of insnoering niet zal voelen. Bij de langerekverbanden is er minder verschil in druk tussen werkdruk en rustdruk. Daarom worden deze vooral gebruikt bij mensen die weinig tot niet-mobiel zijn. Door de hoge rustdruk moet dit verband ’s nachts wel verwijderd worden. Polstering door een wattenwindsel is ook in dit geval noodzakelijk.
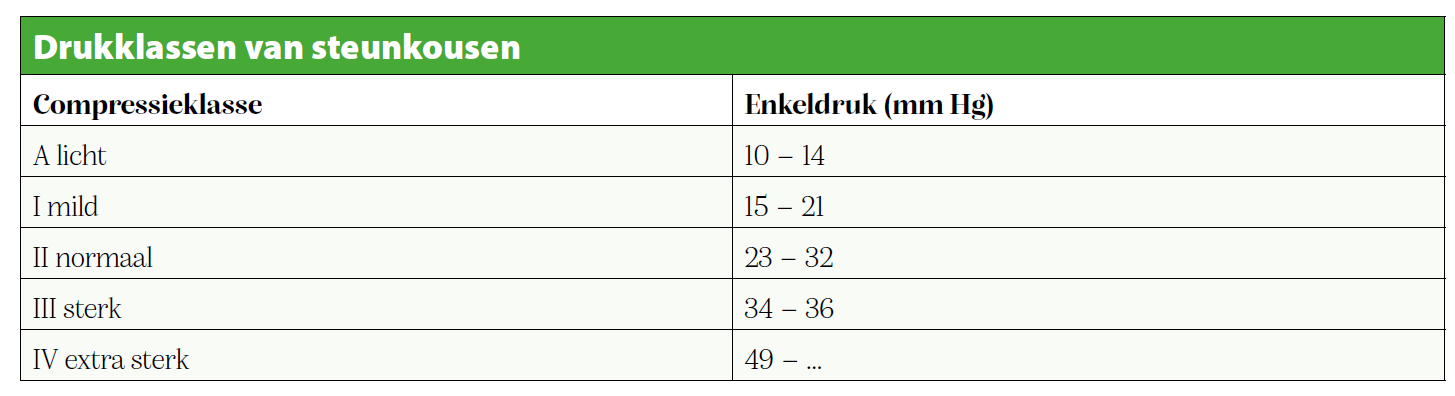
Een tweede methode is het gebruik van therapeutische elastische kousen (TEK’s) en steunkousen. Dit is het geval wanneer een oedeem onder controle is. TEK’s worden door een erkend bandagist opgemeten. De werking van steunkousen is analoog aan de werking van de windsels: door externe druk of compressie verbeter je de circulatie richting het hart en werk je overtollig vocht weg. Steunkousen bestaan in verschillende maten, diktes en drukklassen. Een arts bepaalt welke steunkous aangewezen is. Zeker bij personen met diabetes is dit zeer belangrijk. Zo moet de voetbox breed genoeg en naadloos zijn om lokale druk op de botuitsteeksels van de metatarsaalkoppen, voet en enkel te vermijden. Een goede padding van teentoppen tot de enkel is onontbeerlijk en vermijdt druk en insnoering op kritieke plaatsen. Dit garandeert tegelijk een hoog draagcomfort. Ook bovenaan, onder de knie, moet je insnoering vermijden door een voldoende brede boord. Bij een oedeem of veneuze insufficiëntie wordt een steunkous klasse II geadviseerd. Dit verwijst naar de drukklasse of CCL: de uitwendige druk rondom het been.
Wie ondersteunt personen met diabetes bij de aankoop van steunkousen?
Dit doet een erkend bandagist. Deze geeft informatie over de afmetingen, het materiaal en de terugbetaling. Hij kan ook advies verlenen over een eventuele aantrekhulp voor compressiekousen.
Wie mag compressietherapie toepassen?
De persoon met diabetes heeft een voorschrift nodig van de arts vooraleer gestart kan worden met compressietherapie. Het aanbrengen van steunkousen gebeurt door een verpleegkundige. Ook een windsel moet adequaat worden aangelegd en dat vraagt training en expertise. De zorgvrager kan ook een zorgkundige inschakelen, al mag deze geen compressietherapie met elastische verbanden toepassen. Een verpleegkundige mag wel alle handelingen uitvoeren.
Bestaat er materiaal om compressiekousen makkelijk aan- en uit te trekken?
Er zijn verschillende soorten aantrekhulpen. De twee meest gebruiksvriendelijke en efficiënte zijn de zogenaamde Butler en Rolly. De Butler helpt voor compressiekousen van alle lengtes en modellen, zowel bij mobiele als niet-mobiele personen. De Rolly heeft de vorm van een waterballon waarmee je rolt en duwt in plaats van trekt en uittrekt. Zo doe je de kous snel en comfortabel aan en verleng je de levensduur van het materiaal. Door het geribbelde oppervlak positioneer je de kous zonder ze te beschadigen. Dit hulpmiddel wordt gebruikt voor alle types kousen en drukklassen.
Hoe hou je windsels en/of steunkousen functioneel en hygiënisch?
Was het materiaal wekelijks in een wasnetje in de wasmachine op veertig graden of met de hand. Gebruik geen wasverzachter. Dit tast de elasticiteit aan en vermindert de druk van de kous. Laat kousen en windsels niet in de zon of op de verwarming drogen. Je rolt ze het best in een handdoek en drukt het vocht eruit. Je kan eventueel gebruikmaken van de droogkast, maar hou de temperatuur dan zo laag mogelijk. Strijk de kousen niet. Een ladder in je kous? Wanneer die kleiner is dan vier centimeter, kan dit hersteld worden. Als je steunkousen niet voldoende meer rekken, moet je ze vervangen omdat ze anders hun therapeutische functie verliezen. Een bandagist neemt dan opnieuw de maten. Sowieso wordt aangeraden om steunkousen om de zes maanden te vervangen.
Hoe verzorg je de huid onder de windsels en/of steunkousen?
Bij compressietherapie is een goede huidverzorging zeer belangrijk. Erg vette crèmes en zalven, maar ook zeepresten kunnen huidirritatie en materiaalslijtage veroorzaken. Smeer de benen pas in wanneer je ’s avonds de kousen uittrekt. Doe je de kousen vervolgens opnieuw aan, let dan op dat er geen zalf meer op de benen zit. Er bestaan zalven die speciaal voor compressiekousen ontwikkeld zijn.
Een dynamische positie in de wagen is beter voor je rug en nek
Thuisverpleegkundigen voeren meerdere consultaties uit per dag en zijn dus regelmatig de baan op. Een goede zithouding in de wagen speelt een belangrijke rol bij het vermijden of verminderen van eventuele rug- en nekklachten. Expert-coördinator ergonomie bij Securex Anneleen Leyman raadt aan om steeds de natuurlijke S-vorm van de wervelzuil aan te houden.
Knieën die te hoog komen, een te bolle rug of een foute ondersteuning van de nek tijdens het autorijden kunnen allemaal bijdragen tot nek- en rugpijn. In combinatie met het zware werk dat thuisverpleegkundigen uitvoeren, leidt dit soms tot langdurige klachten. Een goede zithouding achter het stuur is dus aan de orde. Anneleen Leyman, expert-coördinator ergonomie bij Securex, legt uit waar je op moet letten: “Een open hoek van de heupen is noodzakelijk om de natuurlijke S-vorm van de rug te vrijwaren. Voldoende ruimte aan de knieholten is dan weer nodig voor een goede doorbloeding. Laat je zetel toe de lendensteun aan te passen, dan raad ik dit zeker aan. Regel ook de rugleuning naar voren of achteren zodat je polsen ontspannen op het stuur kunnen liggen wanneer de wagen stilstaat en je met de rug tegen de leuning zit. Heeft je auto een armsteun in het midden, gebruik die want zo hangen je schouders niet af.”
Daarnaast verdienen het in- en uitstappen en het in- en uitladen van materiaal de nodige aandacht. “Het is belangrijk dat je beide benen eerst uit de wagen brengt en dan pas het lichaam. Bij het rechtstaan kan je op de binnenkant van de wagen of het portier steunen. Stap je in de auto, zet dan eerst je zitvlak op de stoel en draai je daarna beide benen tegelijk naar binnen. Vermijd in elk geval te rappe of bruuske bewegingen.” Haal je zwaar materiaal uit de wagen, hanteer dan dezelfde tips als bij het algemene heffen en tillen. Probeer de natuurlijke houding van je wervelkolom te respecteren. Laat het materiaal zo lang mogelijk steunen door het eerst naar je toe te schuiven en steun hierbij met één hand in de koffer of steek één been uit naar achteren. Til je van op de grond, ga dan licht door de benen. Hou het materiaal vervolgens zo dicht mogelijk tegen je lichaam aan.
Geen statische zithouding
Ook al zijn er duidelijke richtlijnen over een juiste houding achter het stuur, toch plaatst Anneleen hier een kanttekening bij: “Correct zitten is niet het enige waar je het best op let, voldoende veranderen van positie is minstens even cruciaal. Het voordeel van een job als thuisverpleegkundige is dat je meestal geen al te lange ritten doet en veel stopt. Je staat regelmatig recht en kan dus eens stretchen tussendoor. In de wagen pleit ik voor een dynamische houding. Pas de instellingen van je autozetel minimaal aan doorheen de dag. Zo vermijd je een te starre positie.” Heb je rugklachten, dan kan een dun, opblaasbaar kussen soelaas bieden. Door de lucht is het kussen beweeglijk wat opnieuw bijdraagt tot meer dynamiek tijdens het rijden.
Oefeningen aan het stoplicht
Aansluitend op het aanpassen van de autostoel is Anneleen een voorstander van oefeningen tijdens de autorit, bijvoorbeeld wanneer je aan het stoplicht wacht. “Neem je stuur vast en beweeg eens naar voren en achteren, ook met de schouders. Maak af en toe je rug afwisselend bol en hol en span regelmatig je bilspieren aan. Trek je kin naar je borstkas toe, want ook dit bevordert de S-houding van de wervelzuil”, legt ze uit. “Het opspannen van de bekkenbodemspieren is eveneens een goede oefening in de wagen. Daarmee train je je diepe buikspieren en verbeter je de core stabiliteit van je lichaam. Dat komt van pas bij het fysieke werk dat thuisverpleegkundigen doen.” Uiteraard is het aanbevolen om ook na het werk de nodige focus op sport, beweging en een gezonde levensstijl te leggen. “Dat hoeft heus niet elke dag een intensieve sportbeurt te zijn. Een fikse wandeling doet al wonderen, niet alleen voor je lichaam maar evenzeer voor je humeur.”
Een goede zithouding in de wagen
- Hoe hoger de autostoel, hoe beter het zicht op de baan. Regel de zithoogte zodat er nog een vuist kan tussen je hoofd en het dak van de auto.
- De bovenrand van de hoofdsteun komt het best gelijk met de kruin van je hoofd. Tussen je hoofd en de steun moet minstens twee en maximaal tien centimeter zijn.
- Laat je bovenbenen zoveel mogelijk steunen op het zitvlak.
- Schuif de autozetel naar voren of achteren totdat je knieën een hoek van meer dan negentig graden hebben, zonder dat je benen gestrekt zijn tijdens het rijden.
- Stel de afstand tot het stuur zo in dat je polsen ontspannen op het stuur liggen bij stilstand.
- De hoek tussen het zitvlak en de rugleuning is idealiter groter dan negentig graden.
New Deal voor de thuisverpleging
Tijdens de studiedag voor thuisverpleegkundigen op de Week van de Verpleegkundigen in 2023 kondigde minister Frank Vandenbroucke zijn plannen aan voor een New Deal voor de thuisverpleging. Met een minder prestatiegericht model en een financiering en organisatie die inzetten op samenwerking en preventie. Hoever staan die plannen vandaag? Katrien Vervoort, beleidsadviseur volksgezondheid voor de minister, licht toe.
De toekomst in de zorg is er een van samenwerking. Dat is voor de thuisverpleging niet anders. Door de vooruitgang in de geneeskunde, de vergrijzing, de toenemende chronische, acute en complexe zorgen, het langer thuis wonen, … neemt de zorgvraag toe. “Maar ook onze actieve bevolking veroudert en gaat met pensioen”, zegt Katrien Vervoort. “Als we niet ingrijpen, dreigen we op een bepaald moment tegen de muur te lopen. Daarom is een nieuw model van financieren en organiseren nodig in de thuisverpleging. We zijn ervan overtuigd dat de organisatie van de thuisverpleegkunde anders en beter kan. Hoe laten we thuisverpleegkundigen minder in de auto zitten, minder van prestatie naar prestatie toewerken en meer tijd aan goede zorg besteden? Kortom: hoe stappen we weg van een focus op prestaties, werken we toe naar een meer patiëntgerichte thuisverpleging en hoe koppelen we daar een gepaste financiering aan?”
Bottom-uptraject
De New Deal voor de thuisverpleging vloeit onder meer voort uit de bredere hervorming van het verpleegkundig beroep. Je merkt wel dat de sector er voor openstaat. In de Overeenkomstencommissie van het RIZIV wordt momenteel een pilootproject uitgewerkt. Dat kan inspiratie bieden voor het nieuwe organisatie- en financieringsmodel. De bedoeling is om bottom-up te werken.”
Een andere inspiratiebron voor deze hervorming is de New Deal voor de huisartsen. Ook dit groeide vanuit de beroepsgroep zelf uit tot een nieuw afsprakenkader tussen de overheid en de huisartsen. “De verwachtingen van elke partij in functie van de patiënt en de financiering zijn daarin verduidelijkt. Geïntegreerd zorg staat centraal, met interdisciplinaire samenwerking preventie en opvolging van patiënten. Voor de thuisverpleging willen we geen copy-paste, maar dezelfde principes kunnen wel toegepast worden. De huidige regering treft nu de nodige voorbereidingen. Deze New Deal moet wat ons betreft deel uitmaken van het volgende regeerakkoord en een prioriteit zijn voor de volgende legislatuur.”
Samenwerken
Samenwerken met anderen, waaronder zowel andere zorgberoepen zal noodzakelijk zijn om in de thuisverpleging kwaliteitsvolle zorg te blijven bieden. Net zoals de samenwerking tussen de eerste en tweede lijn. “De toekomst is er niet een van terreinafbakening. We moeten weg van de eigen belangen. In de verpleegkunde is werk genoeg voor iedereen. Thuisverpleegkundigen moeten bruggen slaan met ziekenhuizen, huisartsen en andere eerstelijnsberoepen. Tijdens covid kwamen dat soort samenwerkingen tot stand. Die bleken nuttig en succesvol. Dat moeten we bewaren. Ook de samenwerking met gezinszorg wordt gefaciliteerd door het nieuwe KB rond ADL. Daarin maakten we een duidelijker onderscheid tussen zorg en bijstand. Idealiter zet de gezinszorg in op ADL (Algemene Dagelijkse Levensverrichtingen) zodat de verpleegkundigen zich kunnen concentreren op zorg. ”
Hoe ondersteunt de praktijkassistent als paramedisch beroep de verpleegkundige in de eerste lijn dan? “Naast bijvoorbeeld het opnemen van een onthaalfunctie en de uitvoering van administratieve en logistieke taken, kan de praktijkassistent bepaalde door een arts toevertrouwde handelingen uitvoeren binnen specifieke richtlijnen en protocollen van de praktijk, zoals bijvoorbeeld bepaalde parameters meten, bepaalde stalen afnemen of een point of care test afnemen zoals een covid- of zwangerschapstest. De veneuze bloedafnames kan enkel onder fysiek toezicht van de arts. De praktijkassistent kan dus niet geheel los van een arts functioneren”, verduidelijkt Katrien. “In een multidisciplinaire praktijk waar ook een verpleegkundige werkt, ondersteunt deze functie wel de verpleegkundige zodat die zich kan focussen op specifieke zorgen zoals bijvoorbeeld preventieve behandelplannen opstellen of chronische ziektes opvolgen.”
Verbinding tussen buurtbewoners en professionals
Een buurt waar mensen elkaar kunnen ontmoeten, met elkaar verbinden en kleine dingen voor elkaar doen, met diensten en voorzieningen die voor iedereen toegankelijk zijn. Klinkt het als een buurt waar jij graag zou wonen? Met zorgzame buurten zette het Departement Zorg de voorbije jaren in op dit soort lokale netwerken. De resultaten van het project worden op 22 april voorgesteld in Brussel. Secretaris-generaal Karine Moykens licht al een tipje van de sluier.
Als maatschappij evolueren we weg van de idylle van het dorp waar iedereen elkaar kent. Maar ook in steden en verstedelijkte buurten kunnen we verbinden met en rekenen op onze buren. Het inzetten op Zorgzame Buurten uit het Vlaamse Regeerakkoord leidde tot een grote projectoproep. Op 1 maart 2022 gingen 132 projecten in Vlaanderen en Brussel van start. Ze werden begeleid door een consortium van meer dan vijftien Vlaamse en Brusselse universiteiten, hogescholen en middenveldorganisaties, gecoördineerd door de Koning Boudewijnstichting.
Vanuit beroepsorganisaties hebben we de kleine misvorming om deze vraag te stellen: wie verstaan jullie onder professionals. Zijn dat organisaties, zorgverleners of gaat dit breder?
Karine Moykens: “Onder zorgprofessionals verstaan we alle professionals die werkzaam zijn in de
verschillende welzijns- en gezondheidssectoren, zowel in zorgvoorzieningen zoals ziekenhuizen of kinderopvang, als zelfstandige zorgverstrekkers zoals verpleegkundigen, apothekers of artsen. In het kader van Zorgzame Buurten hebben we echter de mening, talenten en krachten van burgers nodig en daarnaast ook vrijwilligers, mantelzorgers en professionals uit de zorgsectoren en uit heel wat andere sectoren: lokale besturen, omgeving, wonen, onderwijs, socio-culturele organisaties, jeugdorganisaties, culturele organisaties, … Ook de handelaars in de buurt dragen bij. Heel veel mensen blijken bijvoorbeeld hun hart te luchten bij de kapper.”
Vanuit federale wetgeving zijn heel wat initiatieven lopende om informele zorg te versterken. We denken hierbij aan de bekwame helper en het KB over de taken die zij voortaan mogen uitvoeren en die toebehoren aan de activiteiten uit het algemene dagelijkse leven (ADL). Hoe kijkt u naar deze initiatieven in relatie tot de zorgzame buurten?
“De neuzen van de federale en Vlaamse overheid staan op dat vlak in dezelfde richting. Een Zorgzame Buurt gaat over zicht thuis en goed voelen in een buurt, net zoals over toegang tot betaalbare, kwalitatieve zorg en ondersteuning. De gerichte inzet van zorgprofessionals maakt dit mogelijk in functie van wat mensen nodig hebben en wensen met de middelen en het personeel dat beschikbaar is. Hetzelfde geldt voor een federaal initiatief zoals de bekwame helper. Als iemand van de gezinszorg bijvoorbeeld medicatie mag toedienen – uiteraard bij één bepaalde persoon en op basis van het zorgplan van een behandelend arts of verpleegkundige – dan is dat een win-win. Bij de persoon die de zorg nodig heeft, hoeft maar één persoon langs te komen en de arts of verpleegkundige heeft meer tijd voor zorg waar wel medische en klinische kennis voor nodig is.”
We lezen in het rapport dat we moeten bewaken dat informele zorgverleners niet worden ingezet om professionele zorgverleners te vervangen. Begrijpt u dat deze grens soms wazig zal zijn? Impliceert dit ook dat we van een zeer strikte regelgeving in de toekomst misschien beter evolueren naar een samenleving met meer vertrouwen en het plaatsen van iedereen in hun sterktes?
“We zetten in op Zorgzame Buurten om de levenskwaliteit van mensen te verhogen. Dat is een algemene term, met voor- en nadelen. Er wordt bottom-up op maat van elke buurt gewerkt en tegelijk zit er veel in vervat zoals verbondenheid versterken door ontmoeting. Zodra mensen elkaar kennen en vertrouwen, zijn ze ook bereid om kleine dingen voor elkaar te doen. Door sociale netwerken die ontstaan in de buurt, worden mensen met een kwetsbaarheid, met noden die professionele hulp vereisen, makkelijker gedetecteerd en doorverwezen. De connectie met professionele, laagdrempelige en toegankelijke zorg en ondersteuning in de wijk is dan ook noodzakelijk. Het is namelijk niet de bedoeling dat buren plots de professionele zorg en ondersteuning vervangen. Iedereen kan iets betekenen voor iemand anders. Het vraagt een flexibele aanpak die erg waardevol is, want elke buurt is verschillend.”
Is er Vlaamse en/of federale wetgeving waartegen jullie vandaag botsen die het realiseren van Zorgzame Buurten bemoeilijkt?
“Ons zorgsysteem vandaag wil kwalitatieve zorg aanbieden aan mensen, maar we stoten hiermee op grenzen. Het is belangrijk om in te zetten op intersectorale samenwerking en samenwerking met andere domeinen om tot geïntegreerde zorg en ondersteuning te komen. Die ontschotting is een must, maar ligt zeker niet voor de hand. Het zal tijd vergen. We moeten hierin stappen vooruit zetten.”
Welke rol ziet u binnen het project Zorgzame Buurten weggelegd voor verpleegkundigen? Specifiek voor de thuisverpleging en verpleegkundigen die binnen zorginstellingen werken, zoals de ziekenhuizen en de woonzorgcentra?
“Heel wat woonzorgcentra zetten zich nu al in op een Zorgzame Buurt, als trekker van een project of netwerkpartner. De buurt wordt betrokken bij het leven in het woonzorgcentrum op veel manieren: ruimtes voor buitenschoolse kinderopvang of studerende jongeren, het openstellen van het restaurant, … Daarnaast gaan woonzorgcentra na wat ze betekenen voor de buurt, vanuit hun expertise. Zo is er een woonzorgcentrum dat haar fitnessruimte ter beschikking stelt van de buurt of ruimte biedt aan een eerstelijnspsycholoog die het woonzorgcentrum één dag per week gebruikt als antenne omdat er in de buurt nood bleek aan die zorg. Er liggen heel veel kansen in de buurten. Thuisverpleegkunde is een federale bevoegdheid, al heb ik vanuit het project wel enkele ideeën. Zo botsen thuisverpleegkundigen vaak op de grenzen van hun kunnen door de grote vraag en tijdsdruk. Er moet over nagedacht worden of we kunnen evolueren naar wijkteams. Thuisverpleegkundigen worden zo een bekend gezicht in de buurt en verliezen minder tijd door verplaatsingen. Bovendien worden ze zo een laagdrempelig aanspreekpunt in de buurt en kunnen ze connecteren met andere basiswerkers met andere expertises. Die verbinding tussen disciplines kan een antwoord bieden voor mensen met complexe zorgnoden. Hier moet de komende jaren over nagedacht worden, zowel binnen de Vlaamse overheid als samen met de federale overheid.”
Hoe wordt dit verder gefinancierd? Zal een zorgverlener die actief inzet op samenwerking ook een prestatie/vergoeding ontvangen?
“Het Departement Zorg heeft beleidsaanbevelingen gevraagd aan het Steunpunt Welzijn, Volksgezondheid en Gezin. De resultaten worden bekend gemaakt en besproken tijdens het Symposium. Die aanbevelingen moeten ons, de lokale overheden, de stakeholders, het terrein helpen om zorgzame buurten te verduurzamen. Omdat een projectduur van twee jaar kort was om aan een zorgzame buurt te werken, werd beslist dat de projecten die dat wilden, nog een jaar verder konden met een iets beperktere subsidie en met specifieke aandacht voor de verduurzaming van hun project. Vanuit de overheid moeten we bekijken hoe we zorgzame buurten mogelijk maken zodat maatwerk en flexibiliteit behouden blijven. Tegelijk zijn we er ook verantwoordelijk voor om een kader te scheppen dat kwaliteit en een goede inzet van maatschappelijke middelen garandeert. Dat is zeker een uitdaging.”
Als we kijken naar het aantal niet-actieven in België tussen 21 en 65 jaar, geeft een bepaald percentage aan niet de noodzaak te hebben om te moeten werken of om al mantelzorger te zijn. Zien jullie vooral bij deze groep een mogelijke stijging van het aantal informele zorgverleners?
“Zorgzame Buurten vertrekken van krachten en talenten van mensen en van organisaties. Mensen met een kwetsbaarheid vergeten soms zelfs dat ze bepaalde talenten hebben. Als ze erop worden aangesproken, bloeien ze open. Zo beteken je iets voor anderen en de maatschappij. Soms krijgen mensen opnieuw het zelfvertrouwen waardoor ze, als ze ver van de arbeidsmarkt staan, ook stappen durven zetten naar betaald werk. Een Zorgzame Buurt is een positief verhaal, van kansen en zorgzaamheid. We vertrekken vanuit het vertrouwen in mensen en willen informele zorg zeker niet verplicht opleggen.”
Het stimuleren van informele zorg is als het ware een nieuwe maatschappelijke rol voor iedereen. Correct?
“Nieuw is dat niet. Het zou afbreuk doen aan de inzet die zoveel mensen nu al vrijwillig opnemen. We moeten wel opnieuw leren met een zorgzame en open blik naar elkaar te kijken. Wat een probleem is voor één buurtbewoner, is geen probleem voor de andere. Wat een goede oplossing is voor één bewoner, is geen oplossing voor de andere. Er zijn ook geen twee soorten mensen: zorggevers en zorgvragers. Iedereen heeft krachten en talenten en iedereen is kwetsbaar op een bepaald moment in zijn of haar leven en kan wel eens steun gebruiken. Als mensen dat weer beseffen, durven ze misschien ook wel om hulp te vragen, om hulp aan te bieden en te aanvaarden. Die open, zorgzame houding, daar moeten we als maatschappij toch echt samen op inzetten.”
Benieuwd naar de resultaten van het wetenschappelijk onderzoek en de ervaringen van de projecten zorgzame buurten? Registreer je voor het Symposium op 22 april in The Egg in Brussel via www.zorgzamebuurten.be.
Europese inzichten voor geestelijke gezondheidszorg
Belgium joins Horatio. Dat kopte de Europese beroepsorganisatie voor psychiatrisch verpleegkundigen in 2014 op haar website. Sindsdien maakt NETWERK VERPLEEGKUNDE deel uit van het dynamische netwerk. In 2022 bracht Horatio een boek uit: ‘Advanced Practice in Mental Health Nursing. A European Perspective.’ Hoewel de titel over advanced practice spreekt, is het boek een interessant en handig werkinstrument voor elke verpleegkundige. Het biedt een verfrissende, prikkelende kijk op zorg en moedigt aan het goede voorbeeld te durven zijn.
Horatio is de Europese beroepsorganisatie voor psychiatrisch verpleegkundigen. De organisatie fungeert als klankbord voor zowel mensen met psychische problemen als voor alle Europese psychiatrisch verpleegkundigen. Sinds 2014 is NETWERK VERPLEEGKUNDE lid van Horatio om de Belgische geestelijke gezondheidszorg te vertegenwoordigen. Horatio werkt nauw samen met de Wereldgezondheidsorganisatie en Mental Health Europe in het belang van het internationale mensenrechtenverdrag en om geestelijke gezondheidszorg op de politieke agenda te zetten.
Verfrissend en herkenbaar
Onder redactie van Horatio-voorzitter Nina Kilkku, staflid Gisli Kort Kristofersson en Iers psychiatrisch verpleegkundige en professor Mental Health Nursing Agnes Higgins kwam in 2022 het boek Advanced Practice in Mental Health Nursing op de markt. Het boekt werpt een Europese blik op de geestelijke gezondheidszorg. Een doorbraak volgens verpleegkundedocent bij Hogeschool VIVES Christophe Casteleyn: “Er bestond wel wat naslagwerk uit andere werelddelen. Maar met dit boek krijgen we een veel beter zicht op de specificiteit en de eigenheid van de Europese geestelijke gezondheidszorg. Er worden heel wat regionale tendensen en herkenbare casussen toegelicht. Dat maakt het boek inhoudelijk heel sterk en verfrissend voor elke verpleegkundige.”
Aan de slag met het boek
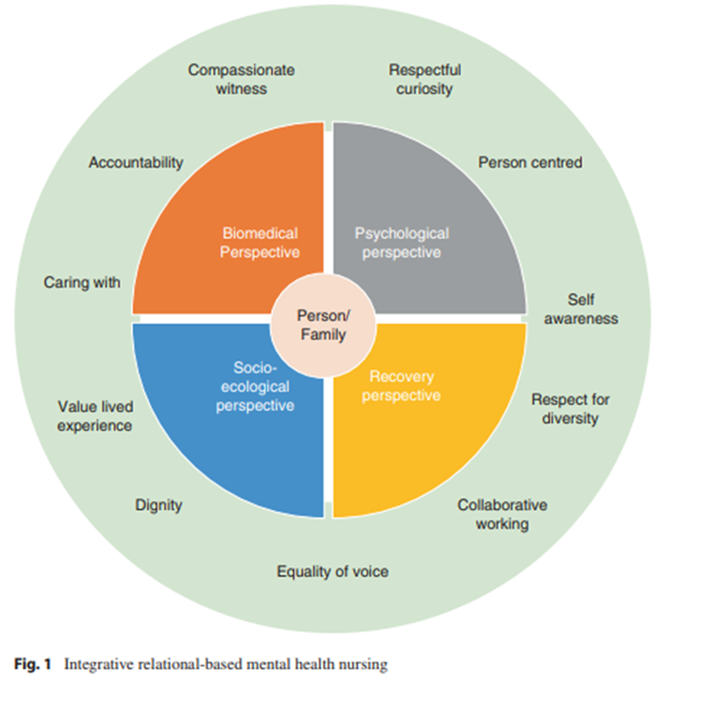
Laat je niet afschrikken door de titel van het boek. Hoewel er Advanced Practice staat is het een handig werkdocument voor elke verpleegkundige. Dirk Benoot, psychiatrisch verpleegkundige en vakgroepcoördinator verpleegkunde in het psychiatrisch ziekenhuis Onzelievevrouw in Brugge, kocht het boek in 2023. Hij past verschillende inzichten eruit dagelijks toe. Dirk: “Ik was meteen overtuigd door de vernieuwende blik op geestelijke gezondheidszorg. Een van de hoofdstukken gaat bij voorbeeld over onderliggende kaders en perspectieven die onze praktijk onderbouwen. Daarin schuift men een model van integratieve relationele zorg naar de voorgrond (figuur 1). Het model biedt essentiële inzichten over ons beroepsprofiel en onze attitude zoals zelfreflectie, interpersoonlijke relaties, medische en sociale vaardigheden, respect en aandacht, en steeds vanuit de patiënt en zijn context.”
Christophe vult aan: “Andere hoofdstukken gaan dieper in op de ingrediënten van de therapeutische relatie en het belang van samenwerken en shared decision making. Ook trauma informed care komt uitgebreid aan bod, net als werken met families en de context. Het boek gaat ook over onderwijs en opleiding. Alles wordt geschetst binnen een zowel biomedisch, sociologisch als psychologisch kader en met een focus op herstelgerichte zorg maar dan vanuit een breed, Europees perspectief. Dat is heel zinvol want het verruimt onze blik en geeft richting aan onze dagelijkse praktijk. Op veel vlakken zijn we al goed bezig, tegelijk zijn we soms zoekende en kunnen we nog volop groeien en van elkaar leren.”
Het voorbeeld durven zijn
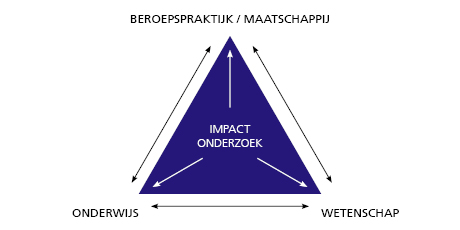
Dit boek biedt inzichten om constructief, onderbouwd en creatief om te gaan met onze job. Dirk: “Een moeilijke maar essentiële spreidstand is die tussen onderwijs, onderzoek en praktijk (figuur 2). Het verpleegkundig beroep staat enorm onder druk, daarom zijn er voldoende mensen nodig die het hoofd koel weten te houden. Dit boek helpt daarbij. Je krijgt heel wat kaders om ethisch en klinisch leiderschap te durven tonen. Elke verpleegkundige kan methodieken uitproberen en mee het voortouw nemen om processen en beleid in beweging te brengen. We leren door te proberen en gaandeweg bouwen we successen op. Durf het goede voorbeeld tonen. Voor kwalitatieve, patiëntgerichte zorg bestaat geen standaardformule. Zorg is kunst, ambacht en wetenschap want in onze zorg voor en met de patiënt integreren we belangrijke waarden die specifieke vaardigheden en kennis vragen met een continu onderzoekende en kritische blik.”
De rol als verpleegkundig specialist
Tot slot gebruikt Dirk het boek onder andere ook om verpleegkundig specialisten te integreren in zijn werkcontext: “Het boek helpt me om binnen ons ziekenhuis mee te denken in processen. Die zijn vaak uitgewerkt vanuit een top-down aansturing in afstemming met werkgroepen. Good practices uit andere ziekenhuizen leren ons dat verpleegkundig specialisten hierin een kwalitatieve bijdrage kunnen leveren. Zij bezitten de nodige vaardigheden om via wetenschappelijk onderzoek en innovatieve methode richting te geven aan mijn organisatie: Welke profielen willen we aantrekken? Welke skills verwachten we van onze verpleegkundigen? Deze verfrissende blik en vernieuwende kaders helpen ons beleid en onze zorg te versterken”, besluit Dirk. “Ik raad het boek aan iedereen aan.”
Meer weten over Horatio? Klik hier.

Arbeidsmigratie: geen zwart-witverhaal
In 2022 waren 137 verpleegkundigen en 220 zorgkundigen[1] van buiten de EU actief in ons land. De meerderheid komt uit India. Personeelstekorten in de zorg oplossen door verpleegkundigen uit andere landen in te schakelen? Het lijkt een logische piste, ware het niet dat er zowat overal ter wereld gezocht wordt naar verpleegkundigen. Ethische vragen duiken op, al zijn die niet zo zwart-wit om te beantwoorden. Samen met Mike Deschamps van de Vereniging van Vlaamse Steden en Gemeenten (VVSG) gaan we op zoek naar de nodige nuancering.
De VVSG beschikt over publieke zorgdiensten, zoals woonzorgcentra, met zo’n 4.000 actieve verpleegkundigen. Daarvan is negentig procent basisverpleegkundige (HBO5) en tien procent genoot een bacheloropleiding. Ook bij hen is het zoeken naar verpleegkundige profielen om de vele vacatures te vullen. “Onze prioriteit ligt bij het aan de slag krijgen van werkzoekenden en niet-actieven in de bredere arbeidsmarkt, zoals mensen met een leefloon, of mensen die niet werken en momenteel niet op zoek zijn naar een job. Het gaat vaak over mensen die niet het juiste diploma hebben. Daarom gaat er tegenwoordig veel aandacht naar opleidingen tot jobs in de zorg via zijinstroom”, zegt Mike Deschamps, stafmedewerker personeel in de zorg bij de VVSG. “Werken in de zorg is een combinatie van goesting en de juiste competenties hebben. Onze regio heeft een arbeidsreserve, maar die is eindig en brengt ons slechts enkele jaren verder. Het is logisch dat arbeidsmigratie dan in beeld komt.”
Aurora
Arbeidsmigratie wordt al langer toegepast, maar daarom niet altijd op een positieve manier. In het verleden waren er enkele meldingen van onethische praktijken zoals uitbuiting, beperkte begeleiding, incorrecte verloning en zelfs schending van de mensenrechten. Daar wordt nu extra aandacht aan besteed, onder meer in het Aurora-project. Dit is een initiatief van Mintus, Curando, IVV en Exalta, met ondersteuning van de VDAB en het Agentschap Integratie en Inburgering. Ze zoeken verpleegkundigen in Zuid-India om in ons land te komen werken. Daarbij houden ze zich strikt aan de ethische principes van de International Labour Organization (ILO). Het is de start van een lang traject boordevol paperassen. “In totaal gaat het om zo’n 93 verpleegkundigen per jaar, goed voor drie groepen. Momenteel bereiden we de selectie van de vierde groep voor. We hopen in januari 2025 zo’n zestig nieuwe krachten vanuit India te mogen verwelkomen. Zij komen hier niet enkel werken, ze leven hier ook en moeten zich dus inburgeren. Ze volgen in India zes maanden Nederlandse les”, zegt Wouter Sonneville, algemeen directeur bij Exalta. “Die taalopleiding zetten ze hier verder, om onder meer om te gaan met de verschillende dialecten. Ze werken deeltijds als zorgkundige en volgen deeltijds een opleiding tot verpleegkundige.”
Daarnaast volgen ze een inburgeringstraject. Zo leren ze de bus nemen, volgen ze verkeerslessen, krijgen ze hulp om een bankkaart aan te vragen, … “In India zijn ze een meer hiërarchische relatie gewoon dan wij”, zegt Wouter. “We merken dat deze mensen in aanwezigheid van een leidinggevende vaak een afwachtende houding aannemen, tot er een opdracht wordt gegeven. Of ze durven geen vragen stellen aan meerderen. Ook daar moeten ze zich bewust van worden. Deze verpleegkundigen komen bovendien vaak in woonzorgcentra terecht, waar je er af en toe alleen voor staat in het weekend. Je moet inschatten wanneer je de huisarts moet inlichten en tegenover de dokter gebruik je een ander jargon dan in je communicatie met bewoners. Hoe gaan ze daar het best mee om? Dat proberen we hen allemaal bij te brengen.”
Landen met arbeidsreserve
Een belangrijke nuance is dat het gaat om vrijwillige arbeidsmigratie, die de zorgsector in het thuisland niet ontwricht. Daarom wordt onder meer voor Aurora geput uit landen of regio’s met een arbeidsreserve. “Die landen bestaan wel degelijk”, zegt Mike. “De Wereldgezondheidsorganisatie[2] stelt een lijst op en werkt die regelmatig bij, zodat elders geen tekorten aan zorgpersoneel of een braindrain ontstaat.” Frank vult aan: “Bij de opstart van Aurora stond de Indiase regio Kerala nog op de lijst, intussen is die eruit gehaald omdat de situatie daar aan het veranderen is. Dit is ook een wederkerige relatie, want we leiden mensen en scholen ter plaatse op, en de verpleegkundigen keren na hun tijd in ons land met extra kennis terug naar huis.
Naast Aurora is er nog Displaced Talent for Europe, een driejarig Europees project geleid door de Internationale Organisatie voor Migratie (IOM). Hier gaat het om arbeidsmobiliteit van vluchtelingen uit Jordanië en Libanon die onder meer in de Belgische, Ierse, Portugese en Britse zorgsector komen werken. In ons land wordt het ondersteund door Fedasil.
Multiculturele zorgvragers en zorgverleners
We zetten nog te vaak onze westerse bril op in een traditionele sector als de zorg. Toch moeten we ons er bewust van zijn dat we in een multiculturele maatschappij leven, met zorgvragers met heel diverse achtergronden. Zo heeft volgens cijfers van socioloog Jan Hertogen 37,4 procent van de Belgen een migratieachtergrond[3]. In Vlaanderen gaat het om 29,2 procent. Zetten we dit om naar enkele Vlaamse steden, dan spreken we van 83 procent van de Brusselse inwoners, 62 procent van de Antwerpenaren en 41 procent van de Gentenaars. Volgens de socioloog een doodnormale demografische evolutie en de oplossing voor heel wat problemen. Ze laten onze steden leven en dragen economisch bij aan onze maatschappij, goed voor 180 miljard euro.
“Migratie doet de economie groeien”, zegt ook Mike. “Dit is economische migratie, waarbij de verpleegkundigen geld binnenbrengen voor hun gezin. Het gaat vaak om alleenverdieners met jonge kinderen. Ook daar stellen mensen zich ethische vragen bij: is het wel goed dat we hen bij hun kinderen weghalen? Maar in India is het gebruikelijk dat de grootouders de kinderen opvoeden en dat de ouders enkele jaren naar het buitenland gaan om er als expat te werken. Los daarvan gaat dit om een privékwestie die voor elke familie anders is. We komen niet tussen in de keuzes die Vlaamse verpleegkundigen maken, waarom dan wel in die van zorgverleners uit andere landen?”
Gestroomlijnde aanpak
De kost van het hele traject om een verpleegkundige uit een ander werelddeel naar ons land te brengen wordt geschat op 15.000 euro. Dat is veel geld, maar volgens Mike niet duurder dan het zoeken naar verpleegkundigen in eigen land. “Een advertentie in de krant is ook duur, net zoals alle zij-instroomtrajecten die we in Vlaanderen organiseren. Ik begrijp dat migratie gevoelig ligt, maar we hebben deze mensen nodig als we op termijn onze gezondheidszorg op hetzelfde peil willen houden zoals nu. De prognoses over vraag naar en aanbod van verpleegkundigen geven aan dat de kloof groter zal worden. Daarnaast zetten we vanuit de VVSG in op een verbetering van de arbeidsvoorwaarden voor alle zorgverleners, op arbeidsretentie en op werkbaar werk. Er gaat te weinig aandacht naar behoud van de verpleegkundigen die al in dienst zijn. Dit is een andere hefboom die de attractiviteit van het beroep en onze sector verhoogt. Door arbeidsmigratie alleen lossen we het probleem niet op.”
Tot op vandaag is in ons land de procedure voor arbeidsmigratie voor iemand die wil werken in de zorg vrij omslachtig. Dat kan beter en gestroomlijnder, vindt ook de VVSG. Mike: “Als arbeidsmigratie nodig is, dan moet dit gecoördineerd worden vanuit de centrale overheid in plaats van door lokale initiatiefnemers zoals vandaag het geval is. Zo kan een deel van het traject al starten in het thuisland. Neem nu de diploma-erkenning. Alle verpleegkundigen in het Aurora-project komen van dezelfde school en uit dezelfde regio. Toch moeten ze elk afzonderlijk hun aanvraag indienen bij NARIC en dat neemt telkens vier tot zes maanden in beslag. Dat kan efficiënter, net zoals de procedure om hun werk- en verblijfsvergunning aan te vragen. Het afstemmen van opleiding, diploma-erkenning en toegang tot de arbeidsmarkt kan sneller. Een globale raamovereenkomst tussen regio’s lijkt hier een betere aanpak. Dan dienen zorgwerkgevers niet telkens het wiel uit te vinden.”
[1] NARIC
[2] who.int/publications/i/item/9789240069787who.int/publications/i/item/9789240069787
[3] npdata.be/BuG/540-Bevolkingsevolutie
Arbeidsmigratie volgens NETWERK VERPLEEGKUNDE
Als beroepsorganisatie volgen we de evoluties op de arbeidsmarkt van dichtbij op. Enkele cijfers in de kantlijn:
- 50 procent van de buitenlandse verpleegkundige visums zijn na 5 jaar niet meer actief (Federale Planningscommissie 2021).
- De vergrijzing in Wallonië, maar vooral in Brussel verloopt fors minder gestaagd dan in Vlaanderen (Statbel 2023).
- In januari 2023 ontvingen 303.862 uitkeringsgerechtigde volledig werkloze werkzoekenden in België een uitkering (RVA 2023).
- In Wallonië behaalde 42 procent van de werklozen geen vierde middelbaar diploma (Statbel, januari 2024).
De kost voor het opleiden van buitenlandse zorgverleners is hoog. Is het niet nuttiger om eerst met de mensen waarop onze solidariteit al van toepassing is aan de slag te gaan, hen op te leiden en zo ook meteen hun nood aan maatschappelijk belang te versterken?
De vraag om de taalvereisten voor zorgprofessionals sterker te verankeren in de wetgeving wordt sinds 2015 nu eindelijk gehoord. Praten met zorgvragers is essentieel, net zoals communiceren met andere zorgverleners, het bijhouden van patiëntendossiers, … Zo ligt vandaag een wetsontwerp bij de Raad van State waarin staat dat een zorgverlener bij de visumaanvraag zijn kennis van een van de landstalen moet aantonen met een diploma uit het onderwijs of een certificaat van een bepaald niveau van het Gemeenschappelijk Europees Referentiekader voor talen.
We beseffen dat er veel werk op de plank ligt. Daarom ondersteunen we vanuit NETWERK VERPLEEGKUNDE ook constructief de werkgroep migratie arbeidsmarkt onder leiding van zorg- en welzijnsambassadeur Candice De Windt. Zo werken we samen aan de uitdagingen van vandaag en morgen.
Meer welzijn bij verpleegkundigen leidt tot betere NCD-zorg
‘Non-communicable diseases’ (NCD’s) of niet-overdraagbare ziekten, zoals hart- en vaataandoeningen, zijn wereldwijd de belangrijkste doodsoorzaak. Meer en meer mensen lijden aan meer dan één aandoening en de zorg is vaak complex. In de preventie, diagnostiek en behandeling van deze ziekten vormen verpleegkundigen een onmisbare schakel. Tegelijk zit daar ook een bijzondere uitdaging door de gekende personeelstekorten. Door het welzijn van verpleegkundigen op een globale manier te verbeteren, verhoogt men ook de kwaliteit van NCD-zorg en zelfs de preventie, aldus The Health Policy Partnership.
Niet-overdraagbare ziekten (NCD’s) omvatten onder meer hartaandoeningen, beroertes, kanker, diabetes, chronische longaandoeningen, psychische stoornissen en neurologische aandoeningen. Samen zijn ze verantwoordelijk voor 74 procent van alle sterfgevallen wereldwijd[1]. In Europa vormen ze 80 procent van de ziektelast en zijn ze tegelijk de belangrijkste oorzaken van vermijdbare vroegtijdige sterfte[2]. Verwacht wordt dat het aantal mensen met meerdere NCD’s alleen maar zal toenemen door de vergrijzing van de bevolking. De financiële, humane en verpleegkundige last dus ook. Zowel door het aantal patiënten als door de complexiteit van zorg.
Daar komt het nijpende tekort aan verpleegkundigen in heel Europa bovenop. Een tikkende tijdbom volgens de Wereldgezondheidsorganisatie (WHO). In het opiniestuk ‘Overcoming the nursing workforce crisis in Europe to improve care for people with non-communicable diseases’[3] pleit The Health Policy Partnership, samen met de EFN (European Federation of Nurses Associations), dan ook voor betere verloning en werkomstandigheden, meer vaardigheden en verantwoordelijkheden, en betere technologische ondersteuning voor verpleegkundigen.
Focus op gezondheidsbevordering
Verpleegkundigen spelen nu al, en in de toekomst nog meer, een belangrijke rol bij de preventie, vroegtijdige detectie en de zorgcontinuïteit tussen zorginstellingen en de eerste lijn. Elementen die essentieel zijn om de impact van NCD’s te verkleinen. Er zijn vijf belangrijke risicofactoren bij niet-overdraagbare ziekten: roken, alcoholgebruik, ongezonde voeding zoals te veel zoutinname, onvoldoende bewegen en luchtvervuiling. Inzetten op educatie is nodig om NCD’s beheersbaar te maken. Uit onderzoek blijkt dat wanneer verpleegkundigen aan educatie doen, dit in 76 procent van de gevallen effectief leidt tot verandering in levensstijl en verbetering van de resultaten van NCD’s.
Daarnaast vermindert een goede continuïteit van zorg het risico op complicaties en verlaagt ze de mortaliteit en de uitgaven binnen de gezondheidszorg. Opnieuw staat de verpleegkundige hier centraal. Tot slot vraagt The Health Policy Partnership oog te hebben voor de achterstand in het diagnosticeren van NCD’s door de covidpandemie, omdat dit opnieuw de werkdruk bij verpleegkundigen verhoogt.
Holistische aanpak maakt verschil
Een betere verloning, hoger personeelsbehoud, meer opleidingsmogelijkheden, betere carrièrevooruitzichten, meer professionele erkenning en empowerment van verpleegkundigen zal hun algemeen welzijn doen toenemen. Met een positief effect op de zorg voor niet-overdraagbare ziekten als gevolg. Tenminste als dit vanuit een holistische, multidimensionale aanpak gebeurt en veranderingen in het hele zorgsysteem beoogt. Losstaande acties zullen namelijk niet tot blijvende verandering leiden, stelt The Health Policy Partnership in het opiniestuk.
Verschillende voorbeelden tonen dit aan. Zo zijn er de Magnet-ziekenhuizen die inzetten op een positieve werkomgeving, transformerend leiderschap en een gedecentraliseerde structuur, waarbij verpleegkundigen betrokken zijn bij het beslissingsproces. Dit leidt niet alleen tot meer jobtevredenheid maar ook betere uitkomsten voor de patiënt. In Polen mogen erkende verpleegkundigen, afhankelijk van hun opleidingsniveau, sinds 2016 onder meer geneesmiddelen voorschrijven, waaronder NCD-medicatie. Dit resulteerde in toegenomen zelfstandigheid en grotere werktevredenheid, ook al hadden sommigen minder tijd voor de directe zorg van patiënten. In Nederland richtten vier verpleegkundigen in 2007 een sociale onderneming op met de naam Buurtzorg. Lokale teams van verpleegkundigen waren verantwoordelijk voor het beheer van zorgstandaarden, het aanmoedigen van teamwerk en het sturen van het gebruik van middelen. Ze deelden verantwoordelijkheden en werkten in een vlakke structuur. In hun zorgaanpak stond patiënten centraal en lag de nadruk op het uitbouwen van een persoonlijke relatie met hen. Na tien jaar groeide Buurtzorg uit tot de grootste aanbieder van wijkverpleging in het land.
De juiste technologie
Technologie neemt een steeds prominentere plaats in de zorg in. Terecht vinden ook de auteurs van het opiniestuk, zolang het goed wordt ingezet. De juiste technologie laat verpleegkundigen toe hun taken sneller en efficiënter uit te voeren en verlaagt zo hun werklast. De communicatie met patiënten verloopt vlotter, symptomen kunnen beter beheerd worden en de levenskwaliteit gaat erop vooruit. Toch is aandacht vereist voor welke tools geïntroduceerd worden op de werkvloer en voor de digitale vaardigheden van verpleegkundigen. Zoniet leiden deze hulpmiddelen al snel tot meer werkdruk in plaats van minder. Verpleegkundige beroepsorganisaties betrekken in de ontwikkeling en implementatie van zulke tools is dan ook een must.
Volgens het opiniestuk moeten Europese beleidsmakers een welzijnskader voor verpleegkundig personeel creëren dat bouwt op loon, arbeidsvoorwaarden, opleiding, erkenning, empowerment en technologie ondersteuning. Alleen zo kunnen de Europese landen de essentiële zorg voor niet-overdraagbare ziekten vrijwaren.
[1] who.int/health-topics/noncommunicable-diseases#
[2] health.ec.europa.eu/non-communicable-diseases/overview_en
[3] Racoviță M, Tate J, Wait S, Adams E. 2023. Overcoming the nursing workforce crisis in Europe to improve care for people with non-communicable diseases. London: The Health Policy Partnership.
Verpleegkunde in een multiculturele context
Hoe bewust zijn verpleegkundigen zich van de culturele diversiteit binnen hun beroep? Welke specifieke behoeften zijn er op het vlak van verpleegkunde bij migranten, asielverzoekers en vluchtelingen? Hoe kunnen we verpleegkundestudenten voldoende opleiden om veerkrachtig, ethisch en competent te handelen in humanitaire omgevingen in een multiculturele context? Dit zijn slechts enkele vragen waar het Europese MultiCulturalCare-project een antwoord op zocht. Vanuit België was de UCLL een belangrijke schakel in het onderzoek.
Het Europese MultiCulturalCare-project vond zijn oorsprong bij wijlen dr. Joke Lemiengre, kernexpert ethiek binnen de hogeschool University College Leuven-Limburg (UCLL). Het project werd gefinancierd door het Erasmus+-programma en was een intensieve samenwerking tussen de Portugese Escola Superior de Enfermagem de Coimbra, de Universidad de Castilla-La Mancha uit Spanje, docenten van de opleiding verpleegkunde aan de UCLL en onderzoekers van de expertisecentra Resilient People en Inclusive Society. Kristel Liesenborghs, docente aan de UCLL en procesbegeleider zorgethiek binnen Resilient People, werkte actief mee aan het project: “Het doel was om een MultiCulturalCare-model (MCC) te ontwikkelen met innovatieve pedagogische praktijken voor studenten verpleegkunde. Dit model versterkt hun competenties om als gezondheidswerkers en als mens vanuit een ethische basisattitude te werken met migranten, vluchtelingen en asielverzoekers.”
Van noden naar concrete handvaten
Aan de hand van focusgroepen en diepte-interviews met anderstaligen, vluchtelingen, nieuwkomers en personen met een andere culturele achtergrond analyseerden de onderzoekers de noden van deze groepen in de gezondheidszorg in België, Portugal en Spanje. Daarnaast werden experten uit de gezondheidszorg betrokken om na te gaan welke bezorgdheden zij hierover hadden en welke materialen over dit thema al voorhanden waren. Al deze informatie werd aangevuld met bevindingen uit de literatuur om zo tot het ‘MultiCulturalCare Educational Model’ te komen.
Kristel: “In dit model staan negen kerncompetenties centraal: sociopolitieke kennis, cultureel bewustzijn, culturele kennis, digitale gezondheidsvaardigheden, interculturele communicatie, omgaan met culturele dubbelzinnigheid, sociaal transformatief leiderschap, culturele ontmoeting en openheid naar anderen. Ook worden een aantal essentiële principes en waarden besproken zoals de internationale mensenrechten, integreerden we pedagogische en ecologische denkkaders en ontwikkelden we educatieve methodes en technieken. Tot slot creëerden we een instrument waarmee docenten de multiculturele vaardigheden van hun studenten in kaart kunnen brengen.”
Belang van inleving en uitwisseling
Behalve het uiteindelijke competentiemodel was vooral het traject ernaartoe ontzettend leerrijk. Tijdens het traject werd onder andere een tweedaags inleefmoment georganiseerd in een opvangcentrum voor asielverzoekersrojectcoördinator bij de UCLL Flore Geukens legt uit hoe de studenten hierop reageerden: ”Studenten vinden het bijzonder waardevol om letterlijk in het leven van een asielverzoeker te stappen. Zo ervaren ze echt wat het betekent in een opvangcentrum te wonen. Het is een eyeopener om via de warme menselijke contacten los te komen van de eigen interpretaties en vooroordelen die over de betrokken doelgroep leven. Er wordt nagedacht over het belang van hoop als basic trust. Zonder belofte, wel als fundamentele basis er ‘te zijn’ ook als het moeilijk gaat. Over ‘het wachten’ en ‘de stilte’ die kunnen leiden tot spirituele ervaringen die rust en kracht geven aan jezelf en de ander. Het moment in verbondenheid en de kracht van het ’niet weten’. De openheid, verbondenheid, hoop en veerkracht van de asielverzoekers inspireren de studenten om krachtgericht te werken en in dialoog te gaan. Vanuit die ervaring groeien ze in het organiseren van zorg die meer afgestemd is op de behoeften van de betrokken doelgroep.”
MultiCulturalCare-model in de opleiding
Het materiaal dat ontwikkeld werd in het kader van dit project richt zich in de eerste plaats op hogescholen die een zorgopleiding aanbieden: van basisverpleegkundige tot master. De leermethoden worden breed ingezet. Denk bijvoorbeeld aan concrete casuïstiektraining binnen simulatieonderwijs, een inleeftweedaagse in diverse settings, en via uitwisseling met instellingen en socioculturele verenigingen uit binnen- en buitenland.
Kristel: “We werken samen met organisaties als Mensen op de Vlucht. Zij worden warm onthaald op de hogeschool om hun verhaal te brengen aan studenten, dit heet storytelling. We bespreken samen met de studenten de betekenis van het verhaal en de impact ervan op hun leven. Jaarlijks wordt de module Current Issues in Global Health (COIL) georganiseerd. Hier werken onze studenten samen met studenten uit Finland, Canada, het Verenigd Koninkrijk, Frankrijk en Rwanda rond maatschappelijk relevante thema’s zoals een verslavingsproblematiek, dakloosheid, systemisch racisme en discriminatie in gezondheidszorgorganisaties. Naast een inhoudelijk college bespreken de studenten de aanpak van het thema in de diverse landen om zorg zo goed mogelijk vorm te geven. Studenten maken hiervoor gebruik van het stappenplan rond ethische besluitvorming.”
“Er is meer nood aan bewustwording over het belang en het inbedden van gestructureerd onderwijs op het vlak van gezondheidszorg in humanitaire omgevingen in een multiculturele context”, besluit Flore. “We hopen dat de ervaringsgerichte methodieken studenten ondersteunen in het sensitief zorg verlenen. Dat het hen moedig maakt op te komen voor die doelgroepen wiens stem tot nu toe te weinig gehoord wordt in het werkveld.”

Julie van Hilst is derdejaarsstudente verpleegkunde aan de UCLL in Genk. Zij nam vorig academiejaar deel aan de inleeftweedaagse in het opvangcentrum van het Rode Kruis in Houthalen. Een zeer waardevolle ervaring, zegt ze zelf.
“Doorheen de opleiding krijgen we regelmatig casussen rond diversiteit en ook tijdens stages komen we soms in contact met personen met een migratieachtergrond”, vertelt Julie. “Vorig jaar had ik bijvoorbeeld een asielverzoeker voor me en ik herinner me dat ik niet begreep waarom hij geen woord Nederlands, Frans of Engels sprak. Hij sprak alleen zijn thuistaal dus er kwam familie tolken. Het contact verliep niet zo vlot, ik vond dat frustrerend en had veel vooroordelen. Dat besefte ik toen nog niet, maar het inleefmoment opende mijn ogen.”
Ervaringsgericht leren
Kort voor het bezoek aan het opvangcentrum kregen de studenten slechts beperkte informatie mee: waar ze naartoe gingen, wat ze moesten meebrengen en het doel van hun bezoek. Julie: “We wisten dat we er twee dagen zouden blijven, maar verder was het nogal vaag. Veel asielverzoekers weten ook niet wat hen te wachten staat. Ze komen in een vreemde omgeving waar ze de taal niet spreken en worden overspoeld met informatie en papieren nadat ze hoogstwaarschijnlijk een traumatische, lange tocht achter de rug hebben. De vele gesprekken met asielverzoekers openden mijn ogen en leverden nuttige kennis op.”
Die inzichten wil Julie actief inzetten in haar verdere studies en loopbaan als verpleegkundige. Ze heeft het gevoel een beter zicht te hebben op de context. “Ieder van hen is gevlucht met een goede reden: politiek, veiligheid, geloof, geaardheid, … Vaak dragen ze een trauma met zich mee en dan is een nieuwe taal leren niet per se de hoogste prioriteit. Veiligheid en gezien worden is dat wel.”
Tot slot vindt Julie het zeer waardevol om concreet stil te staan bij de multiculturele samenleving. “Het is belangrijk om vanaf het eerste jaar die blik mee te krijgen via lessen, gastcolleges en uitwisseling, maar des te meer door met beide voeten in de realiteit te staan en te ervaren wat warme, multiculturele zorg kan betekenen.”











