Communiceren is meer dan woorden alleen
Iemand zit bij de dokter en krijgt een ingrijpend verdict: een chronische ziekte. Diabetes bijvoorbeeld. Een eerste reactie is er vaak een van shock of ongeloof. Nadien komen de vragen. De manier waarop deze mensen worden opgevangen, maakt een aanzienlijk verschil. Een goede, open communicatie doet hierbij wonderen. Hoe pak je dit concreet aan? Marleen De Pover, lid van de Werkgroep Diabetesverpleegkundigen van het NVKVV, geeft tips.
Wanneer een zorgvrager te horen krijgt dat hij diabetes heeft – of bij uitbreiding een andere chronische ziekte, is de shock meestal zo groot dat die persoon tijdens het eerste consult niet toekomt aan alle mogelijke vragen. Woede, ontkenning, verdriet, schuldgevoel, ongerustheid, frustratie: verschillende emoties passeren de revue. Hoe je hier als zorgverlener mee omgaat en de deur openzet naar eerlijke, ongedwongen communicatie, heeft een enorme impact op die persoon zelf. Het is belangrijk een vertrouwensband te creëren met de zorgvrager, zodat die zich op zijn gemak voelt om alle vragen, hoe zot ook, te durven stellen. Een zorgvrager heeft tijd nodig om alles te verwerken en laten bezinken eer hij beseft hoe drastisch zijn leven zal veranderen. De vragen komen dan ook dikwijls achteraf. Leren omgaan met diabetes binnen de veilige muren van een zorginstelling is bovendien helemaal anders dan het effectief toepassen in de thuissituatie. De bereikbaarheid en de expertise van de diabeteseducator speelt daar een grote rol in.
Open, vertrouwelijke sfeer
De psychologische belasting die het verdict van een chronische ziekte op de zorgvrager legt, is niet te onderschatten. Het is belangrijk om in dergelijke context de ruimte en openheid te bieden die de zorgvrager nodig heeft. Omdat veel zorgvragers zich schamen voor hun vragen, te overweldigd of gestresseerd zijn en onvoldoende kennis hebben, durven ze zich niet altijd even goed te uiten. Als zorgverlener kan je daarop inspelen. Anticipeer de emoties en reacties van de zorgvrager. Bied de kans om ook achteraf nog vragen te stellen. Of lanceer zelf een aantal voorbeelden om de conversatie op gang te trekken. Je kan bijvoorbeeld vragen wat het met die persoon doet. Hoe die zich voelt. Of het niet allemaal teveel is? Pols eventueel vooraf naar de wensen van de zorgvrager. Op die manier beseft die dat het oké is om mee sturing te geven aan de manier van aanpak voor de behandeling. Er komt zoveel op de zorgvrager af dat duidelijke, eerlijke communicatie echt een houvast biedt.
Brede ondersteuning
Bovendien is het netwerk waarop de zorgvrager een beroep kan doen, groter dan hij initieel denkt. Uiteraard kan die persoon terecht bij een uitgebreid zorgkader – denk aan een diabetesverpleegkundige, thuisverpleegkundige, diëtist, oogarts, podoloog, enzovoort – maar ook de persoonlijke relationele context is belangrijk. Vrienden, buren, familie. Ook zij kunnen een luisterend oor bieden. Luisteren, troost bieden en ondersteunen vormen uiteraard de basis om een goede vertrouwensrelatie op te bouwen. Als zorgverlener moet je ook in staat zijn om de zorgvrager gerust te stellen, correcte informatie en advies te geven en eventueel door te verwijzen, indien nodig. Dat alles staat of valt natuurlijk met de manier van communiceren en met je opgebouwde expertise.
Stevige schoenen zijn een vorm van sensibilisering
Iemand met diabetes moet veel aandacht besteden aan een goede voethygiëne. Stevig schoeisel maakt daar deel van uit. Paul Borgions stond mee aan de wieg van de podologie in België en richtte mee de beroepsvereniging op. Vanuit een waakzaamheid voor kwaliteit en sensibilisering geeft hij mee hoe je als zorgverlener de zorgvrager kan bijstaan in een keuze van goede en veilige schoenen
Podologen zijn de enige die statutair een diabetesvoet of risicovoet mogen behandelen. Het vraagt een bijzondere kennis en opleiding om dit medisch complexe probleem aan te pakken. Paul Borgions studeerde af als leerkracht lichamelijke opvoeding en ontdekte gaandeweg zijn passie voor biomechanica en podologie. Twee disciplines die hij vandaag nog steeds combineert om voor iedereen geschikte zolen en schoenen te vinden. “Vaak heb je met een goede schoen al geen zool meer nodig”, zegt de podoloog. “Omgekeerd werkt dat ook: zolen zijn nutteloos als je ze niet ondersteunt met een goede schoen. Je schoenen zijn een buffer tussen je lichaam en de ondergrond. Mensen lopen relatief gezien nog niet zo heel lang rechtop en we zijn nog volop in evolutie. We kunnen in het dagelijkse leven dus niet meer blootvoets lopen.”
Een schoen mag volgens Paul niet storend zijn. Hij vergelijkt het met een bh of met een lange broek, die pas je ook aan aan je lichaam. We kijken dan naar volumes, breedtes en lengtes. Maar wanneer het gaat om schoenen, kijken we enkel naar de maat en niet naar hoe breed de voeten zijn. “Gelukkig zien we de laatste jaren steeds meer hippe sneakers en dat maakt het schoenadvies wat makkelijker. Onze voeten varen dus wel bij de mode”, zegt Paul. “Ik zeg vaak dat goed leven ook mooi en comfortabel leven is. Als je goede schoenen hebt, maar je vindt ze niet mooi, dan ga je ze ook niet dragen. Iemand die steeds pumps draagt, zal niet zomaar naar een sportieve sneaker grijpen. Je moet alternatieven aanreiken. Er zijn vandaag veel goede sneakers op de markt die er verfijnd en elegant uitzien.”
Voorbeeldfunctie
Een goede en veilige schoen heeft een stevige hiel en dus achteraan steeds gesloten, ter hoogte van de tenen moet die soepel kunnen plooien maar in het midden is die best vrij stevig. Let er op dat de schoenen vast aan je voet zit en dat je tenen voldoende ruimte hebben. “Maar laat me duidelijk zijn: niet iedereen met diabetes heeft aangepaste schoenen nodig. Dat is een stigma waar we van af moeten stappen. Een gezonde levensstijl en filosofie is er voor iedereen. We moeten mensen beter maken in plaats van ze in hokjes te steken”, zegt Paul. “Al geef ik toe dat de gevolgen voor personen met diabetes groter zijn.”
Daarom vindt de podoloog het belangrijk om hun zelfredzaamheid bij te brengen. Kijk bij personen met diabetes goed naar de vorm van de voeten. Bij een hoge wreef ga je bijvoorbeeld beter voor een lange vetercompartiment en ook een schoen met ruimte voor de hoge wreef. Bij een brede voet of circulatieproblemen is een schoen met velcro misschien beter of makkelijker. “Podologen geven mensen hierin ook advies. Ze zijn bereid om naar ons te luisteren, zolang we die combinatie van mooi en goed schoeisel maken”, zegt Paul. “Maar ook verpleegkundigen spelen een belangrijke rol. Zij moeten het voorbeeld geven door zelf goede schoenen te dragen. Dat vergroot ook hun geloofwaardigheid, want zorgvragers kopiëren hun gedrag. Medische klompen zijn bijvoorbeeld een no go. Die openen de weg naar een ulcus of erger.”
Steunzolen vs. podologische zolen
Het is nog een groot misverstand dat steunzolen en podologische zolen hetzelfde zijn. Een steunzool wordt voorgeschreven door een arts specialist en wordt vervolgens gemaakt en afgeleverd door een orthopedisch technieker. Vaak gaat het om een standaardzool waar persoonlijke aanpassingen aan gebeuren. De zool zal eerder een ondersteunende functie hebben. Een podoloog maakt de zolen op basis van biomechanische hoekmetingen in rust en in beweging. Hij gaat de voet functioneel sturen zodat deze optimaal kan bewegen zonder extra inspanningen. Elke rotatie in de voet is belangrijk en heeft gevolgen in de rest van ons lichaam, zoals onze nek, hoofd, rug, knie, enkel, … Een ulcus kan een gevolg zijn van teveel druk of wrijving op die bepaalde plaats. Meestal volstaat het niet om alleen die drukzone te ontlasten, maar zal het optimaliseren van de voetassen de drukverdeling terug en beter normaliseren. Veel problemen in de voorvoet kunnen oorzakelijk opgelost worden door de achtervoet beter te sturen. Dat is misschien het belangrijkste verschil tussen een steunzool en een podologische zool. Voor podologische zolen is er voor mensen met diabetes ook een voorschrift nodig voor personen zonder onderliggende pathologieën niet.
“Onze Belgische podologen zijn echt heel goed opgeleid, mede door de inzet en het vertrouwen van dokter Christine Van Acker om dit programma te ondersteunen”, zegt Paul. “Als podoloog maak je deel uit van een multidisciplinair team en verwijs je mensen ook door naar de juiste hulpverleners. Het is een en-enverhaal. Wij kunnen wel volledig op maat zolen maken, maar we moeten de zorgverlener ook op weg helpen naar een gezonde levensstijl door hem onder meer door te verwijzen naar een kinesitherapeut of een diëtist waar nodig. Zo kunnen korte kuitspieren ook een oorzaak zijn voor extra druk op de voorvoet en is de kiné zeer belangrijk, naast alle andere te nemen maatregelen.”
Gedragen schoenen
Uit gedragen schoenen kan je veel elementen afleiden. “Het brengt je een zekere mensenkennis bij. Je ziet meteen wie de persoon is die voor je zit”, zegt Paul. “Maar ook hoe ze versleten worden vertelt ons iets en helpt ons het patroon te begrijpen. Je krijgt zo informatie over tienduizenden stappen. Vaak lopen mensen op echt versleten schoenen. Dat zie je wanneer de antislip weg is, de hiel niet meer loodrecht staat of de schacht aangetast is.”
Tot slot wil Paul nog een laatste misverstand de wereld uit helpen: “Duurkoop en goedkoop gaan hand in hand. Het merk of de winkel zegt niets over de kwaliteit van de schoen. Je moet steeds naar de eigenschappen van ieder paar kijken. Op die manier hoop ik zorgvragers en schoenproducenten te sensibiliseren.”
24 uur als diabeteseducator en als diabetespatiënt
 Kathy De Gussemé – UZ Brussel
Kathy De Gussemé – UZ Brussel
Kathy is hoofdverpleegkundige op de hospitalisatieafdeling diabetes in het UZ Brussel. Elke dag zet het volledige team zich in voor mensen met diabetes. In dat team zijn 21 verpleegkundigen, waarvan de meeste diabeteseducator zijn.
In de diabeteskliniek vind je mensen die pas te horen gekregen hebben dat ze diabetes hebben of die moeten opstarten met insuline via injecties of insulinepomp. Ze komen binnen via de spoeddienst of via de consulatie. Wie in de diabeteskliniek ligt, is daar voor ongeveer drie dagen en legt een individueel traject af. De focus ligt op educatie, gebracht op een zo laagdrempelig mogelijke manier.” We beiden ook de nieuwste technologieën aan bij onze patiënten zoals de nieuwste insulinepomp en continue glucosemonitoring. Ook voor bepaalde studies zoals betaceltransplantatie kunnen ze bij ons in de diabeteskliniek terecht.
In drie dagen leert iemand die pas de diagnose diabetes kreeg dus omgaan met deze ziekte. “En die dagen heb je echt nodig. We zijn daar flexibel in. Mensen met een drukke agenda kunnen bijvoorbeeld op vrijdag, zaterdag en zondag bij ons komen. Ze krijgen een educatiemap met alle actuele informatie om door te nemen. Maar we regelen ook hun curve en hun dosis, laten een psycholoog en een diëtist langskomen, doen een pen- en apparaatcontrole en starten een bewegingstraject op”, licht Kathy toe.
Up-to-date blijven
Als diabetesverpleegkundige in het ziekenhuis heb je nog andere vaardigheden nodig. Zo moet je steeds up-to-date blijven over de nieuwste technieken, studies en medicaties. Hiervoor kunnen ze onder meer een beroep op wekelijkse seminaries met actuele topics omtrent diabetes . “Vier maal per jaar geven we ook opleiding aan referentieverpleegkundigen diabetes op andere afdelingen. Zo kunnen zij op hun beurt hun team op de hoogte houden.”
Wanneer deze mensen het ziekenhuis verlaten, worden ze telefonisch of via videoconsultatie opgevolgd. Dat gebeurt op initiatief van de verpleegkundigen. “In het ziekenhuis kan je de thuissituatie wel proberen nabootsen, maar het echte leven is toch nog iets anders en biedt vaak onverwachte situaties”, zegt Kathy. “Daarom is die opvolging een week later zo belangrijk. Afhankelijk van de individuele noden komen ze na 1 of 3 maanden terug op consultatie. We doen ook persoonlijke begeleidingstrajecten, bijvoorbeeld bij jongvolwassen en zwangerschappen. Die mensen willen we heel nauw opvolgen.”
Patiënten met diabetes die op andere afdelingen gehospitaliseerd zijn kunnen ook rekenen op een professionele ondersteuning voor hun diabetes. Elke diabetespatiënt die gehospitaliseerd is in het UZ Brussel wordt begeleid en nauw opgevolgd door onze diabeteseducator. Zo kunnen de patiënten met een gerust hart hun operatie ondergaan, wetende dat ook hun diabetes nauw gemonitord is.
Tot slot kunnen mensen met diabetes ook terecht in de Diabetesvoetkliniek. Ook daar gaat een diabeteseducator steeds langs. “Diabetes vraagt een jarenlange kennis en ervaring. Zo kan je mensen optimaal behandelen, helpen en geruststellen”, besluit Kathy.
 Bart Dubois – Wit-Gele Kruis van Antwerpen
Bart Dubois – Wit-Gele Kruis van Antwerpen
Als diabetesverpleegkundige in de eerste lijn is Bart voltijds actief in de ruime Antwerpse regio. Bart start om 8 uur ’s ochtends zijn eerste educatie van de dag. In de voormiddag ziet hij twee patiënten en in de namiddag ook twee.
“Diabetes is een complexe problematiek waar wel wat ervaring voor nodig is”, zegt hij. “Een nieuwe patiënt moet je toelichten wat diabetes is, wat een glycemie en HbA1c is, hoe aan zelfcontrole te doen, hoe je medicatie injecteert, hoe de medicatiedosis wordt aangepast, wat de correcte posologie is,… Dat doen we met een geïllustreerde educatiemap. Zelf moet je ook op de hoogte blijven van alle nieuwigheden zodat je dit aan de patiënt kan uitleggen. Na vier weken bezoek ik hen een tweede keer. Wat zijn de eerste resultaten? Wat lukt er vlot? Waar zaten de moeilijkheden? Waren er complicaties? Hoe zit het met voeding? Met het rijbewijs? Waar moet je op reis rekening mee houden? Dat is ook het moment waarop ik een voet- en schoencontrole doe en hen doorverwijs naar een diëtist of eventueel een podoloog.”
Achteraf maakt Bart steeds een verslag op, dat naar de huisarts en ter info naar de diabetoloog gestuurd wordt. Vervolgens is er een jaarlijkse opvolging. Dat kan ook sneller, wanneer er een wijziging is in de medicatie bijvoorbeeld. “Tijdens die controles kijk ik ook opnieuw naar de voeten en naar de schoenen. Ik geef hen tips over stevige schoenen en over een goede verzorging. Uiteraard kunnen patiënten bij vragen of problemen ook steeds contact opnemen.”
Voorbereidend werk
Het eigenlijke werk van Bart start nog voor hij bij de patiënt langs gaat. Het intakegesprek voert hij telefonisch, zodat hij de situatie al wat kent en het dossier kan voorbereiden. “Veel informatie dien je nu nog telefonisch bijeen te sprokkelen. Het is niet altijd duidelijk of het een patiënt betreft met een voortraject of een zorgtraject diabetes. Of dat het juiste traject al werd aangevraagd/goedgekeurd, moet ik ook vaak nog bij de huisarts en/of ziekenfonds te verifiëren.” Daarnaast vraagt hij ook het laatste verslag op van de specialist. Die hele voorbereiding is een tijdrovend werkje door gebrek aan een centrale database waar verpleegkundigen deze informatie vinden.
Evolutie
“Eigenlijk ben ik hier ingerold. Toen ik in 1991 in de thuiszorg startte, was er nog geen diabeteseducatie in de eerstelijn mogelijk. Pas in 2007 behaalde ik het diploma van diabeteseducator, nadat ik eerder al een opleiding genoot tot referentieverpleegkundige diabetes. Vandaag zijn we met zo’n 15 collega’s actief als diabeteseducator bij het Wit-Gele Kruis voor de hele provincie Antwerpen. We scholen ons voortdurend bij tijdens vormingen, informeren elkaar over nieuwigheden en komen hiervoor regelmatig samen. Dit wordt gecoördineerd door onze stafmedewerker diabetes. Ook onze thuisverpleegkundigen kunnen steeds bij ons terecht en we houden hen ook op de hoogte van nieuwigheden in de diabeteszorg. Er is nu eenmaal een bepaalde workload nodig als je dit goed in de vingers wil krijgen en houden. Het is maatwerk voor elke patiënt, maar dat maakt het net zo boeiend.”
24 uur als diabetespatiënt
 Zes jaar geleden kreeg Yana Van Opstal (31) de diagnose diabetes type I. Haar pancreas weigerde plots nog insuline aan te maken. Sinds die diagnose neemt ze zelf de taak van haar pancreas over, in de vorm van insulinespuiten. “Diabetes is een “onzichtbare” ziekte, maar wel een constante compagnon in het leven, ook op vakantie”, zegt ze.
Zes jaar geleden kreeg Yana Van Opstal (31) de diagnose diabetes type I. Haar pancreas weigerde plots nog insuline aan te maken. Sinds die diagnose neemt ze zelf de taak van haar pancreas over, in de vorm van insulinespuiten. “Diabetes is een “onzichtbare” ziekte, maar wel een constante compagnon in het leven, ook op vakantie”, zegt ze.
7u30: “We worden wakker in ons hotel in Noord-Italië. Ik start de dag zoals altijd : de sensor op mijn arm scannen en kijken hoe mijn bloedsuikerspiegel vannacht stond. Als diabetespatiënt is meten namelijk weten. Ik voel enige vorm van tevredenheid en trots als ik zie dat dit een stabiele nacht in de groene zone is geweest.”
8u30: “Bij het ontbijt spoken steeds dezelfde vragen door mijn hoofd om uit te rekenen hoeveel insuline ik mezelf moet toedienen. Hoeveel honger heb ik? Waar heb ik vandaag zin in? Wat drink ik erbij? Enkel wat koffie, met een verwaarloosbaar aantal koolhydraten, of toch ook een glaasje vers appelsap, waar de koolhydraten goed doortellen? ‘s Ochtends moet ik namelijk het aantal koolhydraatporties (12,5g koolhydraten) verdubbelen om het aantal eenheden te spuiten insuline te weten te komen. Na een inschatting van wat ik wil eten en drinken en met hoeveel koolhydraatporties dat overeenkomt, neem ik de snelwerkende insuline uit de handtas en pomp zeven insuline-eenheden via een zeer fijn naaldje in mijn buik. De eerste weken na de diagnose had ik constant een boekje met het aantal koolhydraatporties per type voedsel bij de hand, maar na een tijdje lukte het aardig goed om de inschatting zelf te maken.”
10u00: “Tijd voor actie. We vertrekken voor een mooie wandeling met in de rugzak twee kleine blikjes frisdrank, twee pakjes koeken, de insulinespuit en de GlucaGen® Hypokit®. Voor we op reis vertrokken, gaf ik mijn reisgezelschap nog een opfrissingscursus over hoe de spuit moet toegediend worden. Ze oefenden met een vervallen noodspuit en een bijna-rotte sinaasappel die moest doorgaan als mijn bilspier. Ondanks de geslaagde test, hoop ik toch dat ze die noodspuit nooit hoeven te gebruiken. Gelukkig ken ik mijn symptomen – zweetuitbarstingen en bevende handen – waardoor ik een effectieve hypo steeds kon vermijden door een suikerrijk drankje, snoepjes en/of een koekje in te nemen.”
11u00: “Na een uurtje ben ik al helemaal uitgeteld van het klimmen. Tijdens een pauze haal ik de smartphone boven om te scannen hoe het suikergehalte in mijn bloed evolueert. Diabetes en sporten is toch een combinatie die wat extra aandacht vereist. Sporten doet namelijk de insuline beter werken en de bloedsuikerwaardes sneller dalen. Bijkomend nadeel is dat de symptomen van een hypo moeilijker te herkennen zijn wanneer het lichaam ook sportreacties zoals zweten vertoont. Op het schermpje verschijnt een grafiekje met een iets te hoge piek na het eten die wel redelijk snel daalt, maar gelukkig lijkt te stabiliseren in de groene zone.”
12u30: “Hoera, we zijn aangekomen aan het gezellige hutje waar we even rustig kunnen gaan zitten, wat genieten van de mooie uitzichten en iets lekkers eten en drinken. Ook nu bekijk ik het bordje dat me voorgeschoteld wordt in eerste instantie als koolhydraatporties: een typische Südtirolse wurst met drie stukjes brood, goed voor twee koolhydraatporties. Normaal gezien zes eenheden snelwerkende insuline, maar omdat er ons nog een hele terugweg te wachten staat, spuit ik toch iets minder. Als ik mijn tante – die zo’n 50 jaar geleden de diagnose diabetes kreeg – hoor vertellen, ben ik enorm blij dat de inzichten fel verbeterd zijn tegenover toen. Zij moest haar voedsel afwegen om exact te weten hoeveel insuline die ze moest inspuiten.”
14u00: “Met een gevuld buikje zijn we klaar voor de terugweg. Bergaf, dat gaat vlotter. Qua glucose gaat het iets minder vlot. Bij een tussentijdse scan merk ik dat de piek na het eten niet daalt naar het normale niveau. Zouden er in dat drankje dan toch ook koolhydraten gezeten hebben? Met een klein schuldgevoel dat ik daar iets te weinig over nagedacht had tijdens het consumeren, spuit ik toch maar twee eenheden insuline bij.”
16u30: “Terug aangekomen in het hotel, vinden we dat we recht hebben op een welverdiend terrasje. Alcohol, nog zoiets waar je als diabetespatiënt toch wat extra bij moet stilstaan. Verschillende alcoholische dranken bevatten heel wat koolhydraten, anderen zijn zo goed als verwaarloosbaar. De grote valkuil in combinatie met diabetes, is dat alcohol de glucose na enkele uren doet zakken. Nu hebben we nog een avondmaaltijd in het vooruitzicht, dus hoef ik niet te veel schrik te hebben voor een te lage waarde. Maar bij alcoholische consumpties ‘s avonds voor het slapengaan, bestaat het risico op een nachtelijke hypo, wat absoluut te vermijden valt natuurlijk.”
18u30: “Een viergangenmenu is puur genot. Maar om de glucose op peil te houden, is het toch iets lastiger. Ook al krijgen we de menukaart op voorhand en kan ik daaruit inschatten hoeveel koolhydraten er op m’n bord zullen verschijnen, toch zitten er addertjes onder het gras. De porties vallen wat kleiner of groter uit dan verwacht en kunnen dus de insulineberekening in de war sturen. Een toegevoegd fantasietje van de chef waar ook koolhydraten in blijken te zitten, zou ik dan toch beter niet opeten of moet ik voor bijspuiten. Het dessert dat ik wel gerekend heb om m’n eenheden insuline te berekenen, krijg ik toch niet meer binnengewerkt waardoor ik te veel zal gespoten hebben. Je moet er allemaal over nadenken; het zijn allemaal zaken waar over nagedacht moet worden. Het dessert is nog maar net op wanneer mijn gsm-alarm afgaat: de dagelijkse herinnering om de langwerkende insulinespuit toe te dienen.”
20u30: “Tijdens de spelletjesavond merk ik lichtjes bevende handen op. Stress om niet te verliezen, of zou het toch aan de diabetes kunnen liggen? Jawel, het schermpje licht rood op en geeft een te lage waarde aan. Ik ga snel naar de hotelkamer voor mijn favoriete manier om een naderende hypo te verhelpen: snoepjes. Ieder nadeel heeft een voordeel, niet waar? Nu is het wel kwestie van op tijd te stoppen. Al geef ik toe dat een hypercorrectie wel eens voor durft te vallen.”
23u00: “Tijd om te gaan slapen. Ik eindig de dag zoals ik hem begon: met de smartphone tegen de sensor op mijn bovenarm. Die sensor voel ik nauwelijks nog zitten. Af en toe wijst een nieuwsgierige vriendin of voorbijganger mij er op en dan leg ik met plezier uit waar die voor dient. Vanavond staan mijn waardes aan de hogere kant, maar niet hoog genoeg om insuline bij te moeten spuiten. Duimen voor een stabiele nacht. Slaapwel!”
Endocrinologe Chantal Mathieu: “Diabeteseducatoren hebben persoonsgerichte zorg uitgevonden”
Endocrinologe Chantal Mathieu is een begrip in de diabeteszorg en een autoriteit in het onderzoek naar diabetes. De voorbije dertig jaar bouwde ze samen met professor Bouillon in het UZ Leuven een sterk team van diabeteseducatoren uit. Als kind droomde ze er van verpleegkundige te worden. Het is meteen de reden waarom haar aanpak van behandelen steeds een verplegende insteek heeft. Een gesprek, over diabeteszorg en over verpleegkunde.
Als studente deed professor dokter Chantal Mathieu stages op de dienst geriatrie. “Ik stak er veel op en had een ontzettend respect voor verpleegkundigen. Uiteindelijk ging ik toch de geneeskunde in, maar het duurde even voor ik daar mijn echte roeping vond”, zegt ze. “Van pediatrie ging ik naar inwendige geneeskunde. Daar raakte ik geboeid door de verhalen van patiënten en zo kwam ik uiteindelijk bij endocrinologie terecht.”
Dokter Mathieu geeft meteen toe dat ze een haat-liefdeverhouding heeft met verpleegkundigen. “Zij zijn de backbone van een ziekenhuis. Zeker in een universitair ziekenhuis, waar assistenten komen en gaan. Verpleegkundigen blijven trouw aan hun ziekenhuis en hebben daardoor ook een belangrijke opleidingsrol naar artsen toe. En toch vind ik dat verpleegkundigen wat vaker fier mogen zijn en prominenter hun rol binnen een multidisciplinair team opnemen. Vandaag gaan ze veel te veel uit van een onderdanige positie, terwijl alle zorgverleners in een team van elkaar kunnen leren. Verpleegkundigen hebben inhoud en ervaring. Wees mondiger en durf jezelf te uiten.”
Patient empowerment
Zo is dokter Mathieu, recht voor de raap en altijd met de beste intenties voorop. Voor zorgverleners en zorgvragers. Vanuit die visie trok ze ook het diabetesproject van het UZ Leuven op gang. Een multidisciplinaire aanpak die de kwantiteit en kwaliteit van leven met diabetes verbetert. “Diabetes type 1 en type 2 vragen een totaal verschillende behandeling. Toch is bij beide types een gestructureerde educatie en een stipte opvolging nodig. Daarom investeerden we in sterke complementaire teams die heel duidelijk weten wat hun taken zijn. In dat team zitten endocrinologen, diabeteseducatoren en diëtisten, maar ook sociaal verpleegkundigen, podologen en psychologen worden hier bij betrokken.”
In het zorgtraject diabetes worden patiënten opgeleid om hun zorg zelf in handen te nemen. “Ook de patiënt is deel van dat team. In het dagelijks leven staan ze zelf in voor hun zorg. Al hangt het wel van de situatie af. Als je echt ziek bent, dan wil je gewoon de beste zorgen krijgen en behandeld worden. In een woonzorgcentrum wordt de bewoner vaak te kinds behandeld. Ik vind het daar een kwestie van de zorg anders te organiseren zodat ook zij meer inspraak krijgen.”
Een mirakel
In het concept van wat een diabeteseducator doet en kan, staan we in België zeer ver. Chantal Mathieu is er van overtuigd dat zij een onmisbare schakel in de diabeteszorg zijn. Meer nog, ze noemt de educatoren een mirakel. “Het idee kwam overgewaaid uit Nederland en werd in het UZ Leuven geïmplementeerd door professor Bouillon. Ze werden geïntroduceerd in 1986 en hun takenpakket groeide doorheen de jaren aanzienlijk. Het zijn gespecialiseerde verpleegkundigen en diëtisten die zeer kort bij de zorgvrager staan. Hierdoor bouwen ze een nauwe therapeutische relatie op en die is cruciaal in de opvolging van mensen met een chronische ziekte zoals diabetes. Eigenlijk vonden zij de persoonsgerichte zorg uit, want iedere persoon met diabetes is anders en vraagt een andere aanpak. Diabeteseducatoren maken echt het verschil.”
Toch hekelt dokter Mathieu de corporatistische houding van heel wat verpleegkundigen. “Vaak zijn ze weinig flexibel en dat doet afbreuk aan de schoonheid van hun beroep. Ze zijn taakgebonden, niet uurgebonden en hebben een zeer belangrijk rol in het team. Dat besef start al in de opleiding, waar zeer duidelijk moet aangegeven worden hoe open een flexibel de taak van een verpleegkundige is. Let op, veel hangt ook af van de mentaliteit in een ziekenhuis. In een kleiner ziekenhuis heb je nauwere contacten. In een groter ziekenhuis is het al wat moeilijker om problemen aan te kaarten. Maar dan nog vind ik dat ze moeten durven spreken.”
Kritische noot
Volgens dokter Mathieu verzandt het zorgsysteem vandaag nog te vaak in het aanklikken van symptomen. We verzamelen veel data, maar stuiten ook op veel frustraties bij zorgverleners en zorgvragers. “Ik noem dat de schijn van kwalitatieve zorg. We registreren en stellen dagprofielen op. Maar dit is een zware last, zowel voor de verpleegkundige die vaak domme taken moet uitvoeren, als voor de patiënt die steeds dezelfde vragen moet beantwoorden. Hierdoor gaan we vaak niet persoonsgericht genoeg te werk. Je moet protocollen volgen, absoluut. Maar we mogen nooit vergeten om ook kritisch te zijn.”
Wat is dan de oplossing? “We moeten naar een geïntegreerde zorg voor mensen met diabetes. Materialen, zorgtrajecten, samenwerkingen met de eerste lijn en tussen verschillende disciplines zijn noodzakelijk om diabeteszorg naar een hoger niveau te tillen. Op het vlak van geneeskunde in het algemeen ben ik er van overtuigd dat verpleegkundigen de toekomst zijn. Zij zullen de geneeskunde overnemen. Zeker wanneer het gaat over chronische aandoeningen. Zij kunnen beter dan wie ook protocollen opvolgen en patiënten ondersteunen. En dat is zeer positief voor de zorg in ons land.”
“Kinderen zijn geen volwassenen, dat is het uitgangspunt bij de behandeling van diabetes”
Als pediater is dr. Lutgarde Dooms gespecialiseerd in diabetes. Dagelijks bekijkt ze, samen met haar team, welke behandeling het best bij elke specifieke patiënt past. Met oog voor nieuwe technieken en met een duidelijke missie: kinderen en jongeren met diabetes een zo normaal mogelijk leven helpen leiden.
Dag dokter Dooms. Als specialist ter zake behandelt u dagelijks kinderen met diabetes. Hoe evolueert het aantal gevallen in deze patiëntengroep? Is er een stijgende of een dalende tendens?
Dr. Dooms: “Naar ons gevoel tekent er zich niet echt een trend af. Er zijn drukkere en minder drukke periodes. Die indruk toetsen aan concrete cijfers is moeilijk, omdat pas de laatste jaren de tellingen betrouwbaar zijn. Vroeger was registratie van kinderen met diabetes niet verplicht. Nu moet dat wel consequent gebeuren in de kinderconventie. De komende jaren zullen we eventuele trends dus duidelijker in beeld kunnen brengen. Wat we bijvoorbeeld wel met zekerheid kunnen zeggen, is dat DM type 2 bij Belgische kinderen uitzonderlijk is. We zien dit veel minder dan in de Verenigde Staten bijvoorbeeld, waar veel meer morbide obesitas voorkomt en als rechtstreeks gevolg daarvan ook meer DM type 2 bij jonge mensen.”
Net zoals bij andere chronische ziekten is de behandeling van kinderen met diabetes wellicht aanzienlijk anders dan bij volwassen patiënten?
“Absoluut. Kinderen zijn geen volwassenen. Hoe zij hun ziekte beleven, ermee omgaan en ondersteund moeten worden, verschilt dus ook. Op meer vlakken dan je misschien denkt. De zorgnood is om te beginnen anders. Wondzorg is hier veel minder aan de orde dan bij volwassen diabetici. Wonden genezen sneller en beter omdat er nog geen vasculaire problemen optreden in deze leeftijdscategorie. Bovendien leven kinderen vaak volgens een minder vast en voorspelbaar schema dan volwassenen. Het derde, grote verschil: de psychologische omkadering is heel belangrijk. Voor de patiënt zelf en voor zijn of haar omgeving. Het is een grote valkuil om de ziekte te veel op de voorgrond te zetten en daardoor de normale ontwikkeling van het kind in de weg te staan. Terwijl we net zoveel mogelijk het normale leven willen ondersteunen.”
Welke rol speelt de diabeteseducator hierin?
“Net als de psychologen nemen de educatoren bij kinderen naar mijn mening een nog belangrijkere rol op dan bij volwassen personen. Ze geven niet enkel uitleg aan de patiënt en de familie, maar gaan ook langs in de opvang, de school, bij de jeugdbeweging… Bovendien is educatie bij kinderen met diabetes een continuüm. De kennis en kunde van een jongere met diabetes evolueert met de leeftijd. Een patiënt van twee bijvoorbeeld heeft andere vaardigheden en noden dan een prille tiener.”
Kaderen de speciale kampen voor kinderen met diabetes ook in deze nood aan educatie?
“Destijds zijn deze kampen vanuit die ambitie opgestart, maar ondertussen is de kampbelevenis voor de deelnemers hard geëvolueerd. Het eerste kamp in 1987 diende inderdaad om te informeren. We spreken over een tijd waar een kind met diabetes afgeraden werd te sporten omwille van hypoglycemie. Dat soort adviezen wordt gelukkig niet meer gegeven. Kinderen die meegaan op zo een kamp zijn gewoonlijk ook al goed vertrouwd met hun ziekte en de behandeling. De grote meerwaarde is dat ze samen met lotgenoten op kamp gaan. Een groep waar iedereen moet pauzeren om de suikerspiegel te scannen, bijvoorbeeld. En het belangrijkste is gewoon plezier maken, zoals bij elk ander kind dat op kamp gaat.”
Een zo gewoon mogelijke jeugd dus. De beschikbare middelen en technieken voor de behandeling spelen ongetwijfeld ook een grote rol. Zitten er dingen in de pipeline waar u in het bijzonder naar uitkijkt?
“Zelf vind ik de nieuwe pompen die met sensoren communiceren erg veelbelovend klinken. Deze pomp grijpt automatisch in wanneer de parameters in het rood gaan. Dit zou kinderen een zorgelozere jeugd kunnen bezorgen. De keerzijde is dan wel dat ze altijd een pompje zullen bij hebben. Uiteindelijk komt het er telkens op neer om de juiste technieken en middelen te kiezen voor elke individuele patiënt. Iedereen is anders, ieder lichaam reageert op zijn manier en wat voor de ene patiënt een goede behandelingswijze is, is dat niet per se voor een andere. Zelfs binnen dezelfde leeftijdscategorie.”
Voert u zelf onderzoek uit naar nieuwe zaken?
“Het ontwikkelen van nieuwe pennen, pompen of insulines doen wij niet. Wel zoeken we actief mee naar de beste manieren om nieuwe oplossingen te implementeren bij onze patiënten. Niet enkel medische toepassingen, maar ook alledaagsere dingen. Is een nieuwe zoetstof die op de markt komt veilig voor diabetici? Dat soort dingen onderzoeken we, om maar een voorbeeld te geven. We worden continu uitgedaagd en stellen alles in het werk om onze patiënten zo comfortabel en vrij mogelijk door hen dag te helpen loodsen. Dat werk is nooit af.”
Reageren en samenwerken onder hoge druk met alle disciplines
De opleiding rampenmanagement bestaat al sinds 1989. Vandaag is het uitgegroeid tot een postgraduaat waaraan alle Vlaamse universiteiten meewerken. Professor dokter Marc Sabbe nam de coördinatie over van dokter Bert Winnen en van bezielers professor De Looz en kolonel De Backer. Waar de cursus in de beginjaren focuste op artsen, groeide het – mede door het NVKVV – uit tot een toonaangevende opleiding voor alle hulpverlenende disciplines.
In 1990 had het NVKVV nog een eigen cursus rampenmanagement voor verpleegkundigen. De krachten werden gebundeld met de artsen en het leger en voortaan vond elke woensdag een lesmoment plaats. “Die weekdag werd gekozen in functie van de verpleegkundigen omdat woensdag een dag was met vaak een overlap tussen shiften”, zegt professor dokter Marc Sabbe, zelf actief als urgentiearts in het UZ Leuven. Vandaag is hij ook academisch coördinator van het interuniversitaire postgraduaat Rampenmanagement. Een volwaardige opleiding van twintig studiepunten voor artsen, verpleegkundigen, legerofficieren, brandweerlui, politiemannen, bevelvoerders, vrijwilligers, beleids- en veiligheidsverantwoordelijken, enzovoort.
Waar de opleiding vroeger steunde op de drie pijlers KU Leuven, het NVKVV en de medische dienst van het leger, gaat het vandaag een stapje verder. “Ook de Universiteit Antwerpen had een eigen cursus”, vertelt dokter Sabbe. “In plaats van twee afzonderlijke opleidingen aan te bieden, besloten we om dit te laten samensmelten. Op een uur tijd was het beslist: er kwam een nieuwe cursus als postgraduaat voor alle Vlaamse universiteiten. En zo kende deze opleiding al een grote evolutie. Bij de start in 1989 was het veeleer eenheidsworst. Tien jaar later evolueerden we naar modules en vandaag is het een volwaardige samenwerking van vier Vlaamse universiteiten (Universiteit Antwerpen Campus Vesta, Vrije Universiteit Brussel, Universiteit Gent en KU Leuven), het NVKVV en de Koninklijke Militaire School.”
Tien interactieve modules
Het lessenpakket is opgedeeld in tien modules. Module één en twee, eindwerk en oefening, en algemeen kader en wetgeving, zijn verplichte kost voor wie nog twee andere modules wil kiezen om aan het aantal vereiste studiepunten te komen. “Daarom spreid je de opleiding best over twee tot drie jaar”, klinkt het. “De lessen zijn zeer interactief en worden over heel Vlaanderen gegeven op verschillende dagen tijdens de week.”
Naast het postgraduaat is er nog een monodisciplinaire tweedaagse opleiding voor artsen en verpleegkundigen. Dit is een samenvatting van wat in het postgraduaat gezien wordt en dient voor veel mensen als een opfrissing of als boost voor het zelfvertrouwen in hun professionele omgeving. De cursus heeft dan ook een praktische insteek.” Beide opleidingen zijn een onverhoopt succes. Daarom willen ze de capaciteit uitbreiden. De theorie zal dan een les voor iedereen worden, de praktijkoefeningen worden ontdubbeld.
Wetenschap en praktijk
Iedere verpleegkundige met een bachelordiploma kan het postgraduaat volgen. Uit een bevraging in Limburgse ziekenhuizen bleek ook dat de honger naar specifieke kennis inzake rampenmanagement groot is. “Iedere verpleegkundige op kritieke diensten maakte al eens een incident mee. Dan weet je hoe belangrijk een goede reactie is”, zegt Marc Sabbe. “Je steekt tijdens de opleiding niet enkel vakspecifieke kennis op, maar ook belangrijke lessen voor het dagelijks leven. In module 7, technologische rampen, praten we bijvoorbeeld over treinrampen en over wie je moet verwittigen om bij een ongeval de naderende trein op het andere perron tegen te houden. Je steekt kennis op, maar ook concrete praktische vaardigheden.”
Al schuilt de echte kracht van de opleiding volgens de urgentiearts in een ander hoekje. De kennisoverdracht is zeker belangrijk, maar je leert er elkaar ook echt kennen en gaat in interactie met verschillende disciplines die elkaar kunnen versterken. “Tijdens de les of tijdens de koffiepauze praat je met elkaar over wat je net leerde. Een brandweer- of politieman werkt anders dan een verpleegkundige of arts. Ze leren elkaars manier van werken kennen. Zo groeit het begrip en respect voor elkaars job, maar kunnen bepaalde aspecten ook meegenomen worden naar de eigen werkcontext.”

Wat is een ramp?
Een ramp is een begrip met een honderdtal definities, afhankelijk van de discipline. Voor de medico-sanitaire wereld spreken we van een ramp wanneer de vraag naar medische zorg het aanbod overstijgt. COVID-19 was dus zeker een ramp, maar ook de PFOS-situatie komt volgens dokter Sabbe zeker in aanmerking. “Je kan investeren in veiligheid, maar een nulrisico bestaat niet. Vind een ramp plaats, dan moet je weten hoe je die aanpakt. Haast op automatische piloot. Zeker wanneer je werkt op kritieke diensten. Al draait het niet enkel meer om de ramp zelf. Je moet ook kijken in functie van het herstel: hoe verhogen we de weerbaarheid.”
En die weerbaarheid is zeer maatschappelijk gebonden. Dokter Sabbe geeft het voorbeeld van de B-FASTteams die naar Iran en Haïti trokken na zware aardbevingen. Iran kende een klimaat van oorlog. Toen B-FAST er aankwam, was er al heel wat opgelost en aangepakt. De bevolking kende een zeer hoge veerkracht. In Haïti lag de situatie anders. Het is een arm land waar mensen veeleer bij de pakken bleven zitten en berustten in hun benarde situatie.
Ben je door het postgraduaat te volgen als zorgverlener goed voorbereid op al deze situaties? “Absoluut. Het is een zeer kwalitatieve opleiding en de samenwerking tussen de verschillende universiteiten verloopt zeer vlot. Het enige nadeel is dat we in een just-in-time maatschappij leven. Een klimaat waar investeren in risicoanalyse of in een degelijke voorbereiding niet rendeert op korte termijn en dus ook niet gebeurt. Daarom geloof ik zo sterk in het bundelen van onze krachten. Niet enkel in Vlaanderen, maar over heel België.”
Meer informatie over het postgraduaat en de inschrijvingsmodule vind je op www.rampenmanagement.be.
Hoe de coronacrisis het zorgsysteem al dan niet veranderde
Worden we overspoeld door een vierde golf? Hoe evolueren de verschillende varianten van het coronavirus? De pandemie biedt momenteel nog heel wat onzekerheden. Wat we wel al weten is hoe er kan teruggeblikt worden op de aanpak van deze gezondheidscrisis en welke lessen er getrokken worden voor de toekomst. Coronacommissaris Pedro Facon doet zijn verhaal: “De voorbije zeventien maanden zijn veel zaken boven water gekomen.”
We waren niet voorbereid. Een gevoel dat bij heel wat zorgverleners overheerst, en ook bij Pedro Facon. “Daardoor hebben we heel wat steken laten vallen. Er waren te weinig beschermingsmaterialen, er was geen systeem voor contactopsporing en -opvolging, enzovoort”, zegt de coronacommissaris. “De problemen in de gezondheidszorg, die al onderhuids aanwezig waren, kwamen plots heel prominent naar voor. Ook de samenwerkingen verliepen niet altijd vlot. Zo duidde de coronacrisis het belang van een geïntegreerde zorg. Ziekenhuizen, eerstelijn, woonzorgcentra, … die samenwerken als een geheel. Daarnaast hadden we ook te weinig handen aan het bed. Dat probleem stelde zich los van covid ook al. We moeten ons zorgpersoneel polyvalenter kunnen inschakelen en mensen makkelijker opleiden. Zo zijn ze inzetbaar daar waar de nood het hoogst is. Over het algemeen hadden we te weinig opgeleid personeel met kennis over infectiepreventie en infectiebeheersing. Tot slot speelde ook de onzekerheid een grote rol. Dat is vandaag nog steeds het geval. We moeten voortdurend de afweging maken tussen wat we wel en niet weten.”
Al wil Pedro Facon toch ook enkele positieve effecten laten noteren. Zo hebben de noodplannen en ziekenhuisnetwerken zeker hun doel bewezen en leverde de crisis nog maar eens het bewijs dat we over een goed opgeleid en bijzonder gemotiveerd zorgpersoneel beschikken. Ondanks de complexe bevoegdheden in de gezondheidszorg, slaagden zij er dag in dag uit in om te strijden tegen het virus.
Rol van de verpleegkundige
De situatie vandaag ligt enigszins anders dan in 2020. “Enerzijds wordt aan preventie en sensibilisering gedaan. Anderzijds hebben we geïnvesteerd in extra testcapaciteit en contactopvolging, is er aandacht voor luchtkwaliteit en wordt er aan outbreakmanagement gedaan”, zegt Facon. “Nu is het kwestie van niet zelfgenoegzaam te worden. Je bent maar zo goed als hoe je de laatste covidgolf beheerste. Nu is het zaak de geboekte vooruitgang stevig te verankeren. Deze systemen moeten opgezet worden zodat ze op korte termijn weer inzetbaar zijn of opgeschaald kunnen worden. Ik blijf aangesteld tot 9 oktober 2021, maar ik vermoed dat dit verlengd zal worden om die verankering te garanderen. Zo hoeven we niet meer van een blanco blad te vertrekken.”
Vandaag liggen nog enkele moeilijke vraagstukken op tafel om tot een duurzaam beleid te komen. Zo zijn er de controles op isolatie en quarantaine, maar moet ook ingezet worden op betere luchtventilatie in gebouwen. Ook de leer- en werkprestaties moeten omhoog zodat we meer capaciteit en voldoende handen aan het bed hebben, met kennis van infectiebeheersing. “Daar is iedereen zich intussen van bewust. De rol van de verpleegkundige is door covid niet meteen veranderd, al ben ik er wel van overtuigd dat we ze meer zijn gaan waarderen”, klinkt het. “Toch is er nog werk aan de winkel. Op financieel vlak hebben we onze waardering vanuit de overheid getoond. Maar waardering uit zich niet enkel in geld. Het draait ook om hoe we verpleegkundigen opleiden en inzetten, hoe we uitstroom tegengaan en hoe we hun taken delegeren binnen een corporatistisch systeem. Die waardering moet zich uiten in competentie. Verpleegkundigen zijn zorgexperts die een volwaardige rol vervullen naast de arts. Die autonomie moeten we hen dan ook geven.”
Pedro Facon spreekt de ambitie uit om alle verpleegkundigen omhoog tillen. “Geef HBO5-verpleegkundigen de kans tot een overgangsopleiding, bijvoorbeeld”, zegt hij. “Het plan om de HBO5-opleiding uit te faseren of te laten inkantelen in de bestaande opleidingen, mag landen. We hebben zeker geen overconsumptie van verpleegkundigen, want we verliezen er veel door ze inefficiënt in te zetten. De loopbaan van een verpleegkundige moet beter bestudeerd worden.”
Overcapaciteit en ondercapaciteit
Volgens een studie van het OESO ligt het Europees gemiddelde op 3,7 acute bedden voor 1.000 inwoners. In België zijn dat 5 bedden. Een gelijkaardig scenario doet zich voor bij de bedden op Intensieve Zorg, waar het Europees gemiddelde op 12 bedden ligt en België er over 17,4 beschikt. “Staar je niet blind op die gemiddelden. Een ICU-bed heeft in andere landen of zorginstellingen een verschillende betekenis. Hoe ga je die dan tellen? We hebben er relatief veel, dat klopt. Dat moet zich vertalen in de zorgcapaciteit ook. Voor mij is het belangrijker om te kijken naar hoe kwalitatief onze zorg is, dan naar hoeveel bedden er beschikbaar zijn. De KCE-studies die daarrond gebeurd zijn (om het aantal acute bedden, bedden op Intensieve Zorg en bedden op Spoed af te bouwen, nvdr.) blijven voor mij relevant. Covid toonde aan dat ons zorgprogramma versterking nodig heeft. Onze zorg heeft in bepaalde afdelingen meer bedden dan nodig zijn. Er is een overcapaciteit op materniteit, pediatrie en spoed. Op Intensieve Zorg en op revalidatiediensten, bijvoorbeeld, moet er capaciteit bijkomen. Die transformatie is een moeilijke oefening die moet gebeuren.”
Is een vraaggestuurde zorg de oplossing om ons zorgsysteem voor de volgende generaties betaalbaar te houden? “De zorgvraag verandert en nieuwe technologieën doen hun intrede. Een sterk zorgaanbod speelt in op die veranderende noden. Ik ben er van overtuigd dat het aanbod dan ook in functie van de vraag moet staan. Ouderenzorg, chronische zorg, mentale gezondheidszorg en extramurale zorg zullen toenemen. Daar moeten we dan ook op inzetten. Voor verpleegkundigen gaat het niet alleen om hun specialisatie en expertise, maar ook om de plaats waar ze werken. De intramurale zorg zal afnemen en ik verwacht dat verpleegkundigen meer in de eerstelijn, thuiszorg en in praktijken ingezet zullen worden. Een specialisatie, in bijvoorbeeld geestelijke gezondheid, is goed en is nodig. Toch moeten we er ook over waken dat de polyvalentie behouden blijft en dat we mensen gemotiveerd houden. Die flexibiliteit is belangrijk, want een verpleegkundige die nu het diploma haalt, zal binnen dertig jaar een totaal andere zorgcontext terechtkomen.”
 Mike Bardyn, kwaliteitscoördinator Kritieke Diensten UZ Gent en lid van de werkgroep Kritieke Diensten NVKVV
Mike Bardyn, kwaliteitscoördinator Kritieke Diensten UZ Gent en lid van de werkgroep Kritieke Diensten NVKVV
Hoe heb jij de coronacrisis ervaren?
“Bedreigend en verbazend, maar vooral uitdagend. Er is veel gebeurd, zowel op professioneel als op persoonlijk vlak. Sinds de aanvang van de crisis bood ik extra ondersteuning aan de collega’s op de spoedgevallendienst. Wisselende werkdruk, piekmomenten, urgente zorg bieden is hier normaal. En toch maakten de beschermingsmaatregelen, de aanhoudende werkdruk en de zwaar zieke patiënten het heftiger dan normaal. Er was ook de onmacht dat we geen impact hadden op wat nog komen zou. Persoonlijk mocht ik tijdens een covidgolf onze tweede zoon verwelkomen. De strikte afwezigheid van bezoek en een verbod om de kamer te verlaten, voelden bevreemdend aan. Digitaal werd het nieuwe normaal. Niet iedereen kon hier in mee. Mijn grootmoeder stierf enkele maanden later volledig geïsoleerd in het rusthuis. Waardig afscheid nemen was niet mogelijk. Het laat je nadenken over hoe goed we het hadden.”
Zijn er belangrijke lessen getrokken?
“Door de pandemie staan we opnieuw met onze voeten op de grond. Het maakte ons nederig. In het begin had niemand hierop een antwoord. Onze samenleving stond voor een van haar grootste uitdagingen en onze gezondheidzorg speelde de hoofdrol. Bij de eerste golf was er nog geen referentieperiode. Alles kwam plots en prominent. We leerden snel en konden steunen op een werkvloer vol bereidwillige professionals die het beste van zichzelf gaven. Uiteraard bleef de druk hoog en was er onvoldoende recuperatie tussen de golven om van een normalisering te spreken. Dit, samen met de constante confrontatie met leed en isolement, putte veel collega’s uit. Thema’s zoals veerkracht, burn-out, mensen motiveren en empoweren staan nu nog meer op de voorgrond. De solidariteit was hoog en overal waren helpende handen. Toch kon niet elke helpende hand de noden op dat moment lenigen. De nood aan competentie en expertise werd al snel duidelijk binnen kritieke diensten. De toewijzing van mensen en middelen moet zonder kwaliteitsverlies of veiligheidsrisico verlopen.”
Wat kan er veranderen?
“Deze pandemie bracht voldoende innovatie, noodzakelijk in het kader van opsporing en preventie. Idealiter zouden we allen beschikken over een universeel patiëntendossier die alle informatie over de patiënt centraliseert. De vaccinatiegraad is fors verbeterd, maar moet zeker nog hoger. Bijkomstig mogen we niet vergeten dat op dit moment nog voornamelijk welvarende landen koplopers zijn in de vaccinatiegraad. Derdewereldlanden hebben haast geen toegang tot de nodige vaccins. Als we een globaal antwoord willen formuleren op COVID-19 en haar varianten, mogen we geen blinde vlekken hebben.”
Heb je aanbevelingen voor de overheid?
“De uitdagingen die deze pandemie met zich meebracht waren ongezien. Door te weinig voorbereiding waren de eerste golven overweldigend. Lessons learned, zou je denken, maar dit bleek niet altijd het geval. Het is van belang dat we fragmentatie en polarisatie vermijden. We moeten een lang termijnplan hebben en deze gezondheidscrisis verankeren in ons gezondheidszorgbeleid. De pijnpunten die nu aangehaald zijn, moeten aangepakt worden.”
Wil je iemand bedanken?
“We nemen te vaak aan dat bepaalde zaken vanzelfsprekend zijn. Deze pandemie bracht de vanzelfsprekendheid aan het wankelen. Daarom richt ik naast mijn collectieve dankjewel, mijn dankwoord naar mijn gezin en familie, naar mijn collega’s en werkgever, en naar het NVKVV. Thuiskomen in een warm gezin na een zware werkdag, samen door de storm op het werk, gesteund worden door je werkgever en beroepsorganisatie. Dit verhoogt je veerkracht. Veerkracht die we nodig hadden golf na golf.”
 Brecht Serraes, voorzitter van de Vlaamse Vereniging voor Intensieve Zorg Verpleegkundigen (VVIZV)
Brecht Serraes, voorzitter van de Vlaamse Vereniging voor Intensieve Zorg Verpleegkundigen (VVIZV)
Hoe heb jij de coronacrisis ervaren?
“Als een zeer intense periode waarbij een appel werd gedaan op de loyaliteit, flexibiliteit en deskundigheid van zorgverleners. Er zijn veel voorbeelden van verpleegkundigen die aan jobrotatie hebben gedaan. Ook ik ben teruggekeerd naar mijn job als verpleegkunde op Intensieve Zorg in AZ Nikolaas. Toch herinner ik me vooral die zorgmomenten in zijn puurste vorm, die dagelijkse realiteit werden. Maar ook het beeld van de eenzame patiënt, omringd door zorgpersoneel met mondmaskers, blijft bij. In de kracht om dit te overschouwen, is deze crisis voor iedere zorgverlener, iedere zorginstelling en het volledige gezondheidszorgsysteem een bundeling van leerpunten.”
Zijn er belangrijke lessen getrokken?
“We waren in het begin getuige van de spanningsvelden tussen de politieke niveaus, adviseurs en experten. Het positieve is wel dat naarmate de overleggen elkaar opvolgende men meer op een gelijke versnelling, tred kwam om tot een gemeenschappelijke en uniforme lijn te komen. Maar dit heeft te veel tijd gekost. Door de besparingen in de gezondheidszorg van enkele jaren geleden, gingen we ook met een bepaalde achterstand de crisis in. Er is nu wel een nieuwe financiële impuls, toch liggen hier ook nog veel opportuniteiten. Zo zijn de normeringen en aanvullende financieringsbronnen niet mee geëvolueerd met de huidige zorgnoden. We moeten de handen aan het bed optimaler inzetten. Hedendaagse wetenschappelijk inzichten concluderen dat het zinvoller is om niet over normering te praten maar over ratio’s en evenwichtige skills mix. Het debat gaat dus verder dan enkel ‘meer handen aan bed’ ook competenties spelen een belangrijke rol. Kwaliteitsvolle en betaalbare opleidingen en vervolgtrajecten zijn hierin cruciaal om kwaliteitsvolle zorg te blijven nastreven. Daarom de uitdrukkelijke vraag om verder te bouw aan de professionalisering van het verpleegkundig beroep. Een verpleegkundige is een hoogopgeleid professional met een rugzak vol kennis, kunde en attitude die toegepast kan worden in verschillende zorgsituaties en contexten.”
Wat kan er veranderen?
“Verschillende sectoren – ziekenhuizen, ouderenzorg, thuiszorg – krijgen terecht aandacht. Ook hier moeten de nodige krachten gebundeld worden om te komen tot een brede en gezamenlijke bewustwording van wat gezondheid, welzijn en zorg betekenen. Er zijn ook andere evoluties, zoals digitalisatie en telemonitoring, die we beter gezamenlijk aanpakken. COVID-19 had ook gevolgen voor de mentale gezondheid, zowel bij zorgverleners als bij burgers. Schenk hier voldoende aandacht en middelen aan. Het aanbod en de capaciteit van psychosociale educatie en ondersteuning moet voldoende sterk zijn. Een duidelijke monitoring van aanbod en gebruik lijkt me dan ook opportuun om de capaciteit bij te sturen. Het hele zorgsysteem moet opgewaardeerd worden.”
Heb je aanbevelingen voor de overheid?
“Maak werk van een eenheid van commando, maar ook van gefinancierde functiedifferentiatie en van horizontale ontwikkelingsmogelijkheden binnen het verpleegkundig beroep. Voorzie psychosociale omkadering voor zorgverleners. Verpleegkunde werd positief onder de aandacht gebracht, grijp dit momentum aan om positieve veranderingen door te voeren.”
Wil je iemand bedanken?
“Eén persoon bedanken doet onrecht aan de omvang van schakels die mee gestreden hebben tegen deze crisis. Zo zijn er de zorgverleners die actief hun rol opnamen in de vuurlinie, maar ook de zorgverleners die zich inzetten om de reguliere zorg te waarborgen. Hun deskundigheid, flexibiliteit en verantwoordelijkheidszin roepen bij mij enorm veel respect op.”
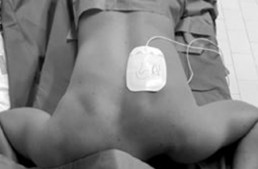
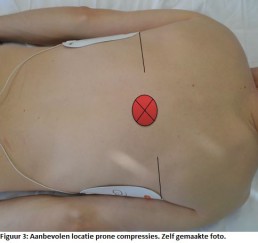
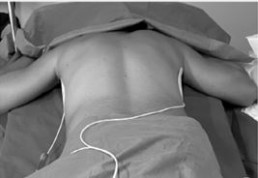
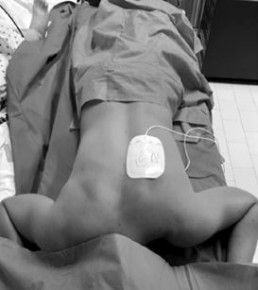
Reanimatie in buikligging
Reanimeren, elke verpleegkundige wordt er mee geconfronteerd. Uniforme Europese richtlijnen maken dat zorgverleners exact weten hoe ze te werk moeten gaan. Maar wanneer de situatie niet toelaat deze richtlijnen toe te passen, wordt het een moeilijkere kwestie. Een voorbeeld van zo’n situatie is wanneer patiënten op intensieve zorg in buikligging (prone positie) verzorgd worden. Angela Jansen, verpleegkundige op intensieve zorg in Ziekenhuis Oost-Limburg ontwikkelde hier als eindwerk in de banaba spoed en intensieve zorg aan Hogeschool PXL, zelf een algoritme voor.
De prone positie werd al lang gehanteerd bij patiënten met ernstig respiratoir falen, al werd die eerder uitzonderlijk toegepast. COVID-19 bracht daar verandering in. Tot 70 procent van de mechanisch geventileerde covidpatiënten verblijft in deze positie op intensieve zorg. Kritieke covidpatiënten hebben bovendien een verhoogd risico op een cardiorespiratoir arrest. Reanimeren in deze positie is een uitdaging, gezien de patiënt daarvoor eerst weer op de rug moet worden gedraaid. Dit houdt risico’s in voor patiënt en zorgverlener (zie tabel). Zeker wanneer dit haastig en onvoorbereid moet gebeuren, zoals het geval is in een reanimatiesetting.
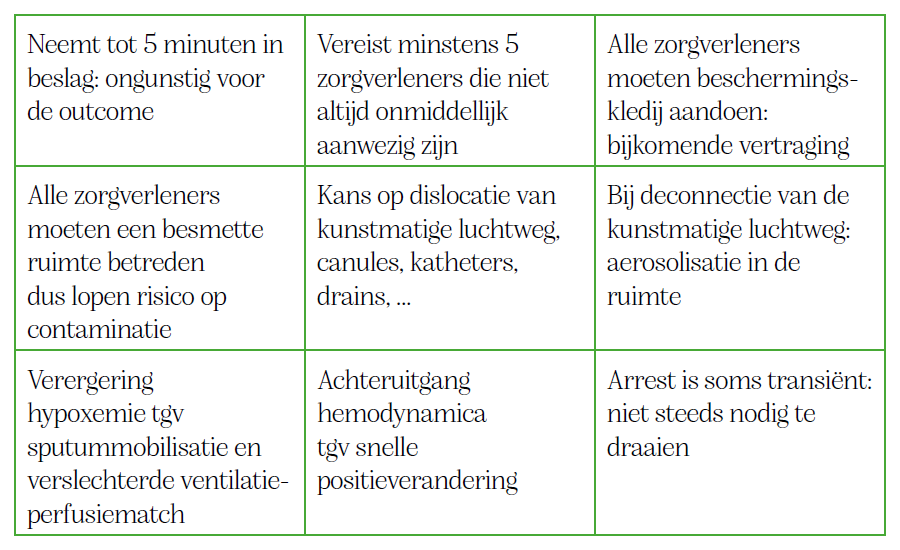
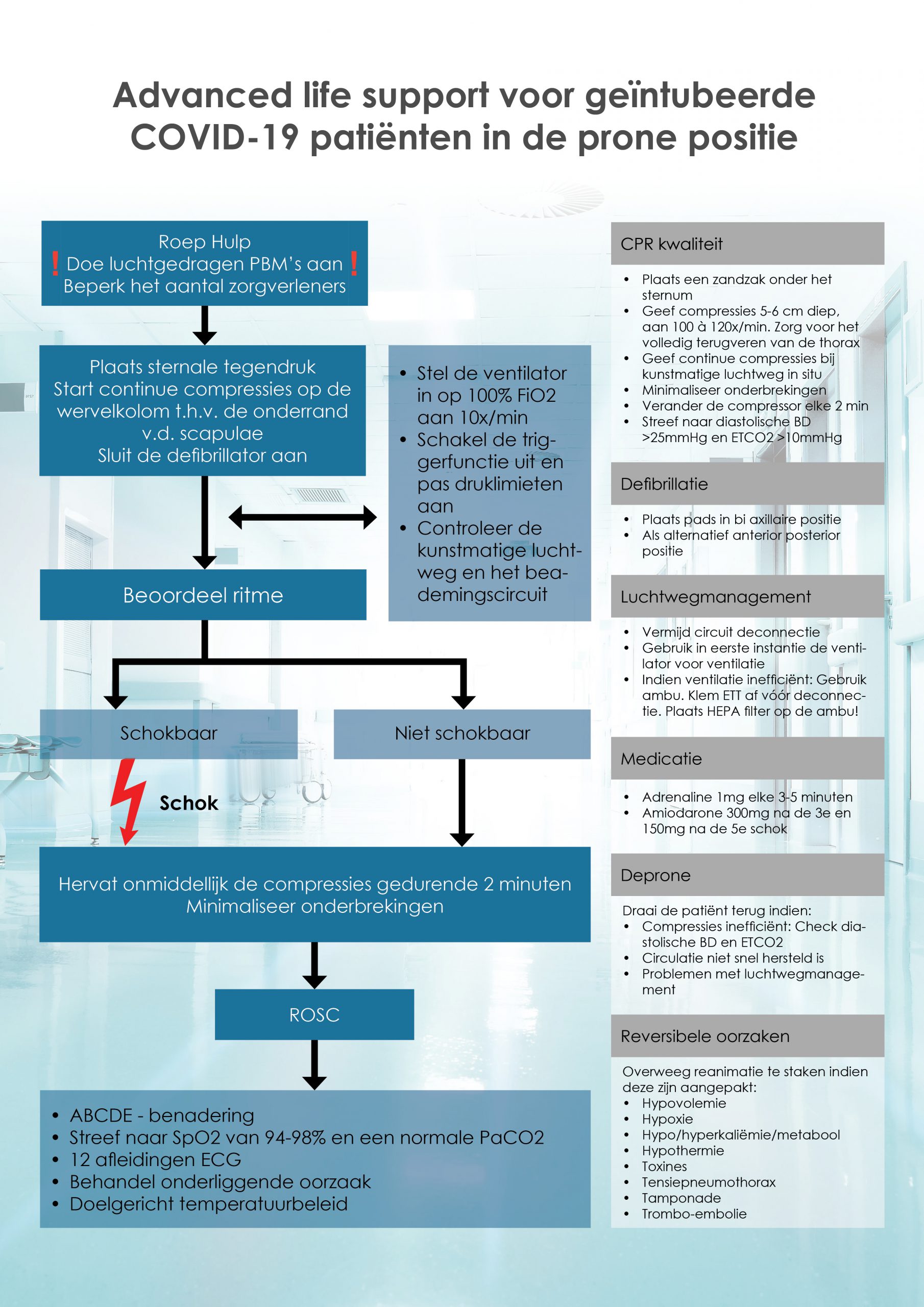
De literatuur rond prone cpr is beperkt gezien er tot voor kort weinig noodzaak was aan onderzoek. Toch is er meer bewijs dan zorgverleners beseffen. De literatuur betreft voornamelijk cases waarbij prone cpr in de operatiekamer werd toegepast. Zo trad bij 92 procent ROSC (return of spontaneous circulation) op. Prone cpr genereert bijkomend hogere bloeddrukken dan standaard cpr. Tijdens standaard cpr is er bij elke compressie een verplaatsing van abdominale structuren waardoor een gedeelte van de toegediende kracht langs daar verloren gaat. In buikligging is dat niet het geval. Men kan bovendien krachtigere compressies toedienen op de wervelkolom, gezien deze meer rigide is dan het sternum en ribben. Prone cpr kan dus worden toegepast in een gecontroleerde setting zoals intensieve zorg, maar enkel bij geïntubeerde patiënten.
Zorg eerst dat er tegendruk wordt gegeven ter hoogte van het sternum, door een zandzak of infuuszak onder het sternum te plaatsen. Dit heeft effectievere compressie tot gevolg. Plaats de handen in standaardpositie op de wervelkolom, op niveau van de onderste hoeken van de schouderbladen. Dien compressies toe aan een standaardsnelheid van 100-120x/min, 5-6cm diep. Plaats de defibrillator pads bij voorkeur in bi-axillaire positie, of anterior posterior als alternatief. Beoordeel de kwaliteit van de cpr door ETCO2 (>10mmHg) en arteriële bloeddrukmeting (>25 mmHg). Draai de patiënt indien deze niet toereikend zijn. De nodige stappen werden door Angela Janssen beschreven in een prone cpr algoritme, dat ontwerpen werd aan de hand van beschikbare literatuur en de huidige ERC-richtlijnen.
Een sterk wetenschappelijk netwerk: waarom de JBI-richtlijnen zo belangrijk zijn
Op dit moment zitten de onderhandelingen voor de aankoop van de JBI-databank (Joanna Briggs Institute) op kruissnelheid. Dit bevat wetenschappelijke richtlijnen die verpleegkundigen helpen in hun dagelijkse handelingen. Zo stijgt niet alleen de kwaliteit van de zorg, maar ook de kennis van iedere verpleegkundige. Deze realisatie startte in 2016 met een federaal EBP (Evidence Based Practice) masterplan en kwam pas de laatste twee jaar in een stroomversnelling. Dat vroeg een enorme inzet van een heel team. Jef Adriaenssens, Health Service Researcher aan het Federaal Kenniscentrum voor de Gezondheidszorg (KCE), legt ons stap per stap uit wat het belang van deze EBP-richtlijnen is.
Eigenlijk moeten we zo’n dertien jaar terug in de tijd keren. Toen legden enkele artsen de EBP-principes vast en lanceerden een databank binnen de KU Leuven. De synchronisatie van de verschillende initiatieven in België verliep op dat moment niet optimaal en ook de financiering was nogal onduidelijk. Ook het feit dat deze richtlijnen er enkel voor huisartsen waren, kon beter. De eerste aanzet naar EBP-richtlijnen voor verpleegkundigen werd zo gegeven.
En dat was vooral een verdienste van de verpleegkundigen zelf. Ze trokken met het NVKVV en het Platform voor Wetenschap en Praktijk, en met de steun van de AUVB en andere beroepsgroepen, het hele proces op gang. “Toenmalig minister van Volksgezondheid Maggie De Block maakte in 2016 middelen vrij en creëerde met het Federale EBP-Netwerk sturing voor het aankopen en voor het centraliseren van richtlijnen voor zorgberoepen”, vertelt Jef Adriaenssens. “Het ging toen om de tien erkende beroepsgroepen uit de eerstelijnszorg: verpleegkundigen, podologen, diëtisten, artsen, apothekers, vroedvrouwen, kinesitherapeuten, ergotherapeuten, logopedisten en tandartsen. Let op, voor verpleegkundigen bestonden op dat moment al enkele richtlijnen van CIPIQ-S, maar verder niets.”
Netwerkmodel
Het initiatief werd warm onthaald. Enige probleem: er was onvoldoende content voorhanden voor de niet-huisartsen. Prioriteiten stellen was de boodschap. Eerst en vooral was er nood aan de installatie van een nieuw EBP-plan. Het werd een netwerkmodel op basis van zes rollen (zie schema), te beginnen met de prioritisatie. “Waar is er nood aan? Beroepsgroepen mogen jaarlijks projectvoorstellen indienen die toepasbaar zijn in het werkveld. Deze worden grondig bekeken en als de vraag gerechtvaardigd en onderbouwd is, kunnen ze mogelijk gefinancierd worden en schuiven ze door naar de volgende fase: de ontwikkeling”, legt Jef uit. “In die fase wordt een EBP-richtlijn of -product effectief ontwikkeld. Dat doe je niet zomaar en vraagt zeer veel expertise in methodologische processen. Staat die richtlijn op punt, dan kijken we of die ook goed gemaakt is. Dit noemen we de validatie en dit gebeurt door CEBAM (Belgisch Centrum voor Evidence-Based Medicine, nvdr.). De disseminatie of verspreiding verloopt dan weer via Ebpracticenet, een gratis portaal voor de zorg dat de richtlijnen, na vertaling en eventuele contextualisatie, online ter beschikking stelt. Daarna komen we in de implementatiefase, die ook door Ebpracticenet gebeurt, want de richtlijnen moeten ook effectief gebruikt worden. Dit vraagt een zekere sensibilisatie en vaak ook een gedragswijziging. Tot slot is er de evaluatie waarin we gaan kijken of die richtlijn gebruikt wordt en of ze effect heeft.”

Zoeken naar inhoud
Dat de zoektocht naar richtlijnen voor tien zorgberoepen een titanenwerk is, wordt stilaan duidelijk. Er is een sterk netwerk nodig met mensen en organisaties die nauw samenwerken en de materie door en door beheersen. En dan is het probleem van de content nog niet opgelost. “Je hebt kritische massa nodig als je zo’n databank wil aanleggen. Van 2011 tot 2013 hebben we daar werk van gemaakt”, licht Jef toe. “Voor huisartsen kochten we uiteindelijk een Finse databank aan met zo’n duizend richtlijnen. Die pasten we al aan naar de Belgische gezondheidszorg. In 2015 volgde dan een grondige studie van een zestal buitenlandse multidisciplinaire databanken. Die van het Joanna Briggs Institute (JBI) van de University of Adelaide in Australië stak er met haar meer dan 4.000 EBP-bronnen met kop en schouders bovenuit.”
De JBI-databank verzamelt richtlijnen van meer dan tachtig wetenschappelijke centra wereldwijd, te vergelijken met de Cochrane Collaboration. Jef trok als toenmalig adjunct-directeur van het BICEP (Belgian Interuniversity Collaboration for Evidence-based Practice) naar Australië om de onderhandelingen voor te bereiden. Zo’n databank aankopen doe je namelijk niet in een-twee-drie. Ze moet grondig bestudeerd worden en ook de financiële middelen voor de aankoop, vertaling, contextualisatie en updates moeten volgen. “De onderhandelingen verlopen vlot en ik vertel dan ook graag met enige trots dat de JBI-databank momenteel in de laatste fase van de certificatie bij CEBAM zit”, zegt Jef. “Tegen het einde van 2021 is de databank in België mogelijk al operationeel.”
Driehoeksverhouding
Wat vind je als verpleegkundige nu in die JBI databank op Ebpracticenet? Om te beginnen zijn er met 920 recommended practices, 3.668 evidence summaries en 16 best practice information sheets zo’n 4.588 richtlijnen, waarvan veel voor verpleegkundigen. Gaande van concreet advies voor de organisatie van zorg tot aanbevelingen voor het (niet-)ontsmetten voor een inspuiting. Dit alles is onderbouwd door recente wetenschappelijke studies. Die informatie is er overigens niet alleen voor zorgverleners. Ook de zorgvrager speelt een rol in dit verhaal. “De zorgvrager is één van de drie noodzakelijke pijlers om aan evidence-based practice te doen. Aan de ene kant heb je de zorgverstrekker, zijn expertise en klinische vaardigheden. Aan de andere kant staat de patiënt die actief deelneemt aan zijn zorg en behandeling. Beide worden ondersteund door aanbevelingen uit wetenschappelijke kennis”, legt Jef uit. “Omdat evidence-based richtlijnen voor een leek vaak moeilijk zijn om te interpreteren, moet ook steeds een patiëntenrichtlijn voorzien worden. Dat luik neemt Gezondheid en Wetenschap voor haar rekening.”
De JBI-richtlijnen vormen een grote hulp, voor verpleegkundigen en voor andere zorgberoepen. “Ook psychologen zouden graag aansluiten bij het EBP Netwerk, maar dit moet grondig bekeken worden”, zegt Jef nog. Hoe dan ook zijn deze richtlijnen er voor alle aspecten van de zorg: van de organisatie en evaluatie tot preventie, behandeling en nazorg. De richtlijnen stimuleren daarnaast ook het principe van levenslang leren. “Je leert praktische vaardigheden op school, maar teert niet je hele loopbaan op dat diploma. De JBI-databank helpt je om te gaan met nieuwe tools. Het is een medium voor verpleegkundigen dat ze van op de schoolbanken tot aan hun pensioen kunnen raadplegen.”
Effecten op de werkvloer
Stiekem droomt Jef al even over de volgende stap. “Het ideale scenario is dat je aan het bed van de zorgvrager staat en met één muisklik de nieuwste kennis en richtlijn te zien krijgt. Dokters werken in hun patiëntendossier al zo. Het heet clinical decision support en voor verpleegkundigen is het in volle ontwikkeling. Het effect ervan is niet min. Er gebeuren minder vergissingen want je hebt de laatste wetenschappelijke info bij de hand. Maar je verruimt ook je kennis en blijft niet hangen in traditionele behandelingen. Daarnaast behoud je ook steeds die kritische blik op de handelingen die je stelt. Evidence-based Practice is niet zoals een kookboek waarin je de stappen volgt. Elke zorgvrager is anders en de situatie verschilt keer op keer.”
In het masterplan werd al snel duidelijk dat de vrijgemaakte financiële middelen voor de aankoop ook gekoppeld zouden moeten worden aan een serieuze tijdsinvestering want ook het up-to-date houden ervan vraagt het nodige werk en aandacht. Zal dit dan effect hebben op het beroep van verpleegkundigen? “Zeker”, zegt Jef overtuigd. “Het zal ook de uitstroom verminderen. In de Verenigde Staten deden ze een onderzoek waaruit blijkt dat wanneer de positie en expertise van een verpleegkundige binnen de zorg gewaardeerd wordt, de uitstroom daalt en de instroom stijgt. Ze noemen dit het magnet hospital-principe. Met een stevige fundering aan kennis en de principes van evidence-based practice staat de verpleegkundige namelijk zelfzeker in zijn/haar expertise. Dit laat toe om op gelijke voet in discussie te gaan met andere zorgberoepen. Zo kunnen ze samen de zorgpuzzel van de zorgvrager leggen, met recente wetenschappelijke kennis als fundering. Als verpleegkundigen waren we bij elke stap van dit project nauw betrokken. We mogen terecht fier zijn dat we mee aan de basis staan van dit ingewikkelde verhaal.”
Bronnen:
Een globaal plan voor Evidence Based Practice in België.
K.B. 12 november 2017 – Koninklijk besluit houdende toekenning van een toelage aan EBMpracticenet VZW om het systematisch gebruik van Evidence Based Practice in de beroepsuitoefening van de erkende gezondheidszorg-beoefenaars te stimuleren voor een kwaliteitsvollere zorg gedurende de periode van 1 september 2017 tot en met 31 december 2017. B.S. 05.0I.2018
Project EBNursing, FOD Volksgezondheid, 2016
Een kompas richting een sterke eerste lijn
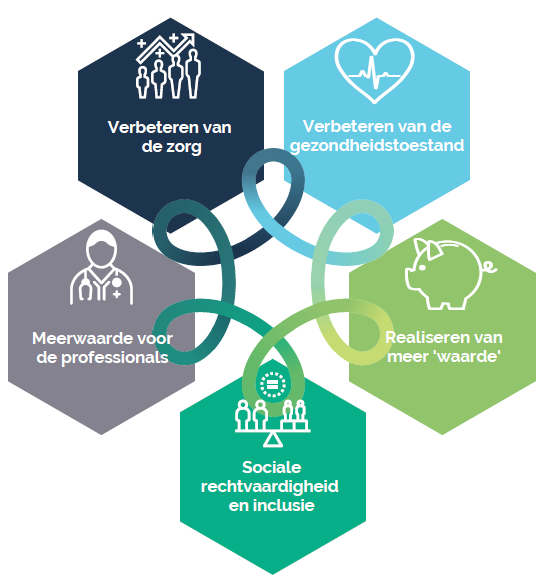
Het Vlaamse Instituut voor de Eerste Lijn, VIVEL, werd in januari 2019 opgericht ter ondersteuning en versterking van de eerste lijn en de zorgraden in de gezondheids- en welzijnssector. Om hun strategische – en beleidsbeslissingen vorm te geven ontwikkelden ze een kompas dat recent uitbreidde van vier naar vijf pijlers: de Quintuple Aim. Deze vijf pijlers hebben als doel een optimale zorg en welzijn van iedereen centraal te zetten. VIVEL zet dan ook volledig in op samenwerkingen en ondersteuningen binnen de eerstelijnszones in Vlaanderen en Brussel.
Al sinds de jaren 80 droomt de gezondheidssector van een instituut voor de eerste lijn, dat een intense en duurzame samenwerking zou bevorderen. Het was pas onder minister Jo Vandeurzen dat in 2019 het eerstelijnsdecreet werd goedgekeurd dat de basis vormde voor de oprichting van de zorgraden en de vzw VIVEL als centraal aanspreekpunt voor de eerste lijn. “VIVEL is een zeer jonge organisatie, maar ook de zorgraden zijn pas opgericht in juli 2020. COVID-19 bracht onze werking meteen in een stroomversnelling en toonde al snel aan hoe belangrijk een instituut voor de Eerste Lijn en de zorgraden zijn”, zegt dokter Caroline Verlinde, directeur van VIVEL. “De multidisciplinaire teams van de zorgraden lieten in volle coronacrisis zien dat ze flexibel konden inspelen en samenwerken om aan alle noden in de eerstelijnszone tegemoet te komen. Wij ondersteunden hen met vormingen, ons kennisplatform en activiteiten, uitgewerkt volgens wat de zorgraden nodig hadden. We merkten dat er samenwerkingen ontstonden die voordien onbestaande waren. Huisartsenkringen, lokale besturen, andere actoren, … Allemaal vonden ze elkaar: van sensibilisering, quarantaine coaching, contact- en bronopsporing tot de vaccinatie. In een complex zorglandschap is dat niet vanzelfsprekend, maar is het cruciaal om samen te werken en om elkaars sterktes aan te vullen. Ook daar helpt VIVEL, door gezondheid en welzijn te combineren. We verbinden de eerste lijn met vertegenwoordigers van personen met een zorg- en ondersteuningsnood, met mantelzorgers, expertisecentra, enzovoort.”
Eerstelijnszones? Zorgraden? In Vlaanderen en Brussel zijn er zestig eerstelijnszones, geografisch afgebakende gebieden. De zorgraden zijn het kloppende hart van de eerstelijnszones. Ze brengen kennis en kunde samen vanuit verschillende disciplines. Samen met alle zorgaanbieders in de zone moeten zij inspelen op de noden van de zorgvrager. VIVEL ondersteunt hen hierin. In de eerste plaats als netwerkorganisatie die samenwerken stimuleert. En daarnaast ook door het ter beschikking stellen van informatie en data. “We delen implementatietools, coachen, adviseren en organiseren vormingen om de eerstelijnszones te ondersteunen”, vertelt Caroline. “We bieden ook strategisch advies aan de Vlaamse en Brusselse overheid met als doel het beleid voor de eerstelijnszorg te optimaliseren.”

Sociale inclusie
VIVEL gaat doordacht te werk in het nemen van strategische – en beleidsbeslissingen voor gezondheid en welzijn. Het doel: efficiënt impact realiseren over alle doelgroepen heen. Hiervoor maakt VIVEL gebruik van de Quintuple Aim (zie schema), een kompas met vijf pijlers. Die vijfde pijler werd recent toegevoegd omdat sociale rechtvaardigheid en inclusie van groot belang is. “De Quintuple Aim is onze toetssteen voor beslissingen en strategieën”, legt Caroline uit. “De vier pijlers van de Quadruple Aim moeten namelijk ook werken voor de meest kwetsbaren in onze samenleving. Sociale inclusie is een belangrijk aspect. VIVEL wil namelijk iedereen van de bevolking bereiken vanuit het proportioneel universalisme: het hanteren van andere strategieën om met dezelfde acties hetzelfde effect te bekomen bij verschillende doelgroepen.”
Caroline geeft het voorbeeld van de vaccinatiestrategie. Wil je een vaccinatiegraad van meer dan 70 procent, dan moet je je populatie opdelen in doelgroepen. Je hebt jongeren, ouderen, mensen in instellingen, bedlegerige personen, maar ook twijfelaars, zeevaarders, mensen die geen digitale vaardigheden bezitten of die de taal niet helemaal machtig zijn. Je moet goed nadenken hoe je al deze mensen wil bereiken en daar heb je verschillende strategieën binnen gezondheid en welzijn voor nodig. De Quintuple Aim geeft dan de richting aan.
“Er zijn nog heel wat andere voorbeelden. In de gezondheidszorg denk ik aan de terugbetaling van ambulante raadplegingen van geconventioneerde klinisch psychologen. Zo versterken we de toegankelijkheid van de GGZ, ondersteunen we de eerste lijn en is er een betere doorverwijzing naar meer gespecialiseerde zorg. Om in te spelen op de toename van de psychosociale problemen tijdens de pandemie werd een uitbreiding van de terugbetaling voor eerstelijns psychologische zorg goedgekeurd. Dit kan stap voor stap de toegankelijkheid verbeteren en de sociale ongelijkheden in de geestelijke gezondheidszorg verminderen.”
Een gids voor een complexe sector
De Quintuple Aim kan op zowat alle zorgniveaus toegepast worden. Op marco- en microniveau: gaande van het beleid of een – bijvoorbeeld – verpleegkundige organisaties tot de zorgverlener en zorgvrager. “Die vijfde pijler illustreert net dat de zorg die je levert, ook als verpleegkundige, moet aangepast zijn aan de ontvanger. En elke ontvanger is anders. One size doesn’t fit all, een boodschap die verpleegkundigen zeker zullen beamen”, vertelt Caroline.
Met de Quintuple Aim de uitstroom in de zorg tegengaan? Volgens VIVEL kan dat zeker. Sterker nog: zorgaanbieders hun job met voldoening laten uitvoeren is een van de initiële pijlers van het kompas. Samen met het efficiënt en effectief organiseren van de ingezette middelen. Maar VIVEL gaat verder en werkt mee aan tal van projecten die tot een hogere werktevredenheid van alle zorgprofessionals leiden. Een mooi voorbeeld van zo’n project is De ZorgSamen. Dit biedt psychologische ondersteuning aan zorgverleners om hen voldoende veerkracht te geven. Het initiatief ontstond vanuit Zorgnet-Icuro en groeide uit tot een online platform voor de hele Vlaamse zorg- en welzijnssector.
Als zorgverlener alleen de problemen van je zorgvrager oplossen is haast onmogelijk. Net daarom is samenwerken zo waardevol. “De zorg is een complexe en versnipperde sector waar samenwerkingen niet altijd vanzelfsprekend zijn. Nochtans zijn er grote gezondheidswinsten te maken door een sterkere, interprofessionele samenwerking. Maar om samen te werken moet je elkaar eerst kennen en daar knelt het schoentje”, zegt Caroline nog. “Een gemeenschappelijk project helpt, maar de grote hefboom was COVID-19. Huisartsen, verpleegkundigen, apothekers, lokale besturen, welzijnswerkers, enzovoort. Allemaal vonden ze elkaar. Via buurtgerichte werkingen, het inzetten van COVID-19-coaches door artsen, de aandacht voor de psychosociale gevolgen, het inzetten van verpleegkundigen in triagecentra, woonzorgcentra, vaccinatiecentra, noem maar op. Deze gezamenlijk aanpak leidde tot succesvolle oplossingen. Kleine stappen en initiatieven brachten nieuwe en betere inzichten. Er zijn sterke fundamenten gelegd waar we nu op verder kunnen bouwen.”
 Wat is VIVEL?
Wat is VIVEL?
VIVEL is het Vlaams Instituut Voor de Eerste Lijn dat sinds 1 mei 2019 erkend en gefinancierd wordt door de Vlaamse Overheid als partnerorganisatie voor de eerste lijn. Op Vlaams niveau is VIVEL het centrale aanspreekpunt en het platform voor de dialoog van de eerstelijnsactoren met de overheid en met elkaar. VIVEL verenigt de gezondheids- en welzijnsactoren van de eerste lijn, de vertegenwoordigers van personen met een zorg- en ondersteuningsnood, mantelzorgers en gebruikers, de lokale besturen en de expertisecentra. Samen met alle actoren van de eerste lijn wil VIVEL de gezondheid en het welzijn van elke burger in Vlaanderen en Brussel verbeteren.
VIVEL wil de eerste lijn versterken en ondersteunen door het vormen van lerende netwerken in de eerste lijn, het delen van expertise, ontsluiten van data, ontwikkelen van methodieken, geven van vorming en coaching, het stimuleren van innovatie en het adviseren van de overheid.
Meer informatie: vivel.be
Meer weten over de zorgraden? Op vivel.be vindt je een mooie animatie.