Competentiekader voor ziektepreventie in de eerste lijn
Door de toename van het aantal chronisch zieken en door meer aandacht voor een gezonde levensstijl neemt ook het belang van ziektepreventie en gezondheidsbevordering toe. Een van de essentiële schakels hierbij is de eerste lijn. Daarom onderzocht het PROPELLER-project in welke mate de huidige opleidingen de nodige kennis bijbrengen aan eerstelijnszorgverleners om hiermee aan de slag te gaan.
Samen met de UCLouvain en het Vlaams Instituut Gezond Leven startte de Universiteit Antwerpen in januari 2022 het onderzoeksproject Gezondheidspromotie en ziektepreventie in de opleidingen voor de eerste lijn: een Belgisch kader vanuit Europese richtlijnen (PROPELLER). Het doel was om na te gaan in hoeverre de Belgische opleidingen voldoende kennis en capaciteiten aanbrengen bij de eerste lijn om aan ziektepreventie en gezondheidsbevordering te doen. Eind november 2023 stelde het team zijn eindrapport voor.
“Daaruit blijkt dat er wel degelijk hiaten zijn in die opleidingen. Zo viel bijvoorbeeld op dat er weinig focus is op praktijkgericht onderwijs hieromtrent. Nochtans is er wel aandacht voor preventie en de principes van gezondheidsbevordering”, vertelt professor Josefien van Olmen van de Universiteit Antwerpen. “In ons rapport geven we aanbevelingen en concrete stappen mee om zaken te veranderen. Tijdens de eerstelijnsconferentie van BeHive en de Academie Voor De Eerste Lijn hebben we onze bevindingen voorgesteld.”
Belgisch referentiekader
PROPELLER werkte een Belgisch competentiekader uit voor de beroepen in de eerste lijn. Dit omvat veertien kerncompetenties rond het bevorderen van de gezondheid en het voorkomen van ziekte. Deze variëren van ethische waarden over gezondheidsthema’s tot pleitbezorging en leiderschap. Vervolgens werd dit kader afgetoetst bij zo’n 43 onderwijsinstellingen in Vlaanderen en Wallonië.
Josefien: “Uit de resultaten blijkt dat de algemene kennis en principes voor gezondheidsbevordering en ziektepreventie wel opgenomen zijn in de huidige eerstelijnsopleidingen in België. Daartegenover staat dan weer dat concrete thema’s, zoals fysieke activiteit, mentale of seksuele gezondheid en vaccinatie, niet standaard aan bod komen. Ook competenties rond leiderschap, pleitbezorging, wetgeving en beleid, en samenwerken met overheidsinstanties zijn onderbelicht. Onderwijsinstellingen zetten wel in op kennis, maar te weinig op de toepassing ervan. Er is dus een shift in mindset nodig rond preventie en gezondheidsbevordering in de eerste lijn.”
Betere samenwerking onderwijs en werkveld
Naast het competentiekader ontwikkelde PROPELLER een aantal strategieën en acties via co-creatiesessies en een Delphi-studie. Deze laten toe om op korte en middellange termijn de eerstelijnsopleidingen richting preventie en gezondheidsbevordering vorm te geven. “De curricula zitten vandaag natuurlijk al erg vol. Toch valt het belang van de voorgestelde kerncompetenties niet te onderschatten”, aldus Josefien. “Hoe meer een eerstelijnszorgverlener aan preventie kan doen, hoe beter voor het volledige zorgnetwerk. Zorgverleners moeten een bredere kijk hebben op gezondheid, niet alleen individuele aspecten in acht nemen maar ook bepaalde omgevingsaspecten zoals geluid en luchtvervuiling. Door deze aanpak beter te integreren in het onderwijs en het beleid wint iedereen op de lange termijn.”
Een van de acties die concreet wordt, is het organiseren van een jaarlijkse netwerkdag. Daarnaast pleit PROPELLER voor meer betrokkenheid tussen de onderwijsinstellingen en de zorgsector. “Tot slot is het noodzakelijk meer praktijkgericht te werken tijdens de opleidingen en ook de continuïteit tussen de basisscholingen en nascholingen te bewaren.”
Agressie tegen verpleegkundigen: uitdagingen en mogelijke oplossingen in een Europese context
Bastiaan Van Grootven, Nursing Science, Department Public Health, University of Basel; Department of Public Health and Primary Care, KU Leuven.
Context
De grote meerderheid van verpleegkundigen ervaarde al fysieke en/of verbale agressie op de werkvloer door zorgvragers of hun familieleden. Maar er zijn ook meer subtiele vormen van agressie, zoals pesten op het werk. Een recente studie observeerde dat een derde van de verpleegkundigen verbaal, emotioneel of fysiek geweld door collega’s ervaart. De cijfers lijken aan te tonen dat omgaan met agressie een deel van het verpleegkundig beroep is geworden. Het is een belangrijke bron van stress, met de intentie om te stoppen als verpleegkundige tot gevolg. Ook de kwaliteit van zorg lijdt eronder. Wat het probleem zo complex maakt, is dat verpleegkundigen er vaak niet durven over praten en dat agressie niet wordt gerapporteerd.
Doelstelling
Deze studie onderzocht in welke mate agressie bij verpleegkundigen voorkomt en welke programma’s, maatregelen of initiatieven er binnen Europa bestaan om dit probleem aan te pakken.
Samenvatting van de resultaten van de studie
Een vragenlijst werd beantwoord door vertegenwoordigers van 28 verpleegkundige organisaties, aangesloten bij de EFN (Europese Federatie van verenigingen voor verpleegkundigen). Zo’n 95 procent van deze verenigingen erkent dat agressie tegen verpleegkundigen een belangrijk probleem is in hun land. Ook de onderrapportage van agressieproblemen komt aan bod, net zoals het beschermen van daders van geweld door collega’s.
In 75 procent van de EU-landen bestaan trainingsprogramma’s voor verpleegkundigen en leidinggevenden. In slechts een aantal van deze landen is deze training geïmplementeerd op nationaal niveau. Vaak wordt dit regionaal of lokaal georganiseerd en op vrijwillige basis. Ze worden niet verplicht of aangemoedigd door werkgevers.
Daarnaast constateert de studie dat in 77 procent van de EU-landen richtlijnen van kracht zijn of wetgeving bestaat op nationaal of regionaal niveau om agressie tegen te gaan. In de meeste landen zijn deze richtlijnen recent geïmplementeerd. Een aantal EU-landen volgt agressie tegen hulpverleners op binnen een nationaal programma. Zo werden verschillende initiatieven geïdentificeerd om met agressie tegen hulpverleners om te gaan. Deze varieerden van opleidingsprogramma’s gericht op preventie en veiligheid, het investeren in bewaking of een samenwerking met de politie tot psychologische hulp en opvolging voor de betrokken hulpverleners.
Conclusie
Deze studie toont aan dat agressie tegen verpleegkundigen een prioritair probleem is. Agressie wordt in stand gehouden door een gebrekkig management binnen gezondheidszorgorganisaties en door (het gebrek aan) een beperkte wetgeving die veiligheid op het werk waarborgt. Om tot een oplossing te komen is er nood aan gecoördineerde interventies op verschillende niveaus. Ook opleidingsinstellingen kunnen een belangrijke rol spelen om verpleegkundigen en leidinggevenden voor te bereiden op en te wapenen tegen dit complexe probleem. Agressie zal jammer genoeg nooit helemaal afwezig zijn. Daarom is het belangrijk te investeren in hoe je kan omgaan met dit probleem. Dat zal zich waarschijnlijk vertalen in een beter welzijn van verpleegkundigen op het werk en een hogere retentie van verpleegkundigen binnen het beroep.
Bron: de Raeve P, et al. Workplace violence against nurses: challenges and solutions for Europe. Policy, Politics, & Nursing Practice 2023. 24(4): 255 – 264.
Over de zin van zorg verlenen
Tekst: An Ravelingien
| In deze rubriek gaan we zoek naar de meest prangende ethische uitdagingen die zich voordoen in de praktijk. Tegelijkertijd ontdekken we welke methodes ons kunnen helpen om deze uitdagingen bespreekbaar en hanteerbaar te maken. We gaan hiervoor te rade bij collega’s in de zorg die dagelijks met ethische vraagstukken worden geconfronteerd.
Wie beter dan Joke Lemiengre om ons als eerste bij te staan in deze zoektocht? Als verpleegkundige en kernexpert zorgethiek aan het Expertisecentrum Resilient People van de Hogeschool UC Leuven-Limburg beschikt ze over aanzienlijke expertise om, zoals ze zelf zegt, “ethiek en praktijk met elkaar te verbinden”. Daarnaast weet ze als patiënt en ervaringsdeskundige uit eerste hand hoe cruciaal ethische reflectie over de zorg kan zijn. |
DE UITDAGING
| Welke uitdagingen zie jij binnen jouw domein? Welke boeien jou het meest? |
Joke: “Wat mij vooral opvalt is hoeveel mensen met een grote betrokkenheid en passie in de zorg stappen, maar na enige tijd ontmoedigd of vermoeid raken. In sommige gevallen voelen ze zich geïsoleerd binnen hun zorgteam. Het raakt me dat alledaagse beslommeringen een impact hebben op die passie. De zin van zorg verlenen, dat is voor mij cruciaal. Het vormt de voedingsbodem om met concrete ethische vragen of dilemma’s om te gaan. Wie stilstaat bij wat zin geeft in zijn job, doet automatisch aan ethische reflectie. Voor mij is de belangrijkste uitdaging dus hoe je mensen veerkrachtig houdt en de zinbeleving van hun werk bevordert.”
DE TOOL: WHAT’s YOUR Story
| Welke methode vind je zelf bruikbaar om hiermee om te gaan? |
“Samen met Lies Beunens en andere collega’s ontwikkelden we een methodiek om in groepsverband op een andere manier te praten over de zin en betekenis van zorg. Deze methodiek is geschikt voor situaties waar wrijving of ongemak is. Denk aan situaties waarin zorgverleners, ondanks herhaalde pogingen, moeite hebben om connectie te maken met een zorgvrager, bewoner of naaste. Ze vinden elkaar niet op vlak van wat ze onder goede zorg verstaan en ervaren moeite om de verschillen te benoemen en te bespreken. Zulke situaties kunnen tot conflict of weerstand leiden en een gevoel van onmacht bij de zorgverleners.”
“Laat me een concreet voorbeeld geven. Stel je een woonzorgcentrum voor waar twee personen met dementie elkaar opzoeken en een intieme relatie ontwikkelen. Dit kan behoorlijk lastig zijn voor wie hen omringt. Ook de zorgverleners kunnen zich onwennig voelen. Ze zien de schoonheid van de verbinding tussen de bewoners, maar begrijpen ook de pijn die het kan veroorzaken bij familieleden. Hoe ga je hiermee om? Door een bepaalde knoop door te hakken, riskeer je conflict en afstand tussen de betrokkenen. Mij lijkt het in eerste instantie belangrijk om het probleem bespreekbaar te maken en te onderzoeken welke impact iedereen ervaart.”
Hoe ga je daarbij te werk?
“De tool die we bedachten is een beeldverhaal[1]. We nodigden mensen uit diverse zorginstellingen uit om foto’s te maken rond een specifiek thema. De foto’s dienden als expressie van hun associaties met het onderwerp. Zo vroegen we hen bijvoorbeeld om een foto te maken die machteloosheid uitbeeldde. Wanneer je alle foto’s samenlegt, ontstaat een rijke woordenschat waarmee het thema besproken kan worden.”
“In het voorbeeld dat ik zojuist gaf, zou je het team kunnen vragen om foto’s te maken met als thema intimiteit. Wat betekent intimiteit voor elk individu? Dit veronderstelt dat ze vooraf nadenken over het begrip. Tijdens een groepsgesprek worden de beelden gedeeld. Hierdoor ontstaat ruimte voor het bespreken van onderliggende emoties en gedachten. De deelnemers herkennen bepaalde uitspraken, ook al vonden ze daar zelf de woorden niet voor. Praten over een foto is vaak makkelijker dan een specifiek gevoel rechtstreeks verwoorden. Via foto’s open je de deur voor een breder begrip van het thema en geef je ruimte aan de verschillende ervaringen van de deelnemers. Het kan leiden tot het verkennen van positieve aspecten van intimiteit, maar ook tot het trekken van bepaalde grenzen. Bovenal creëert het een gemeenschappelijke taal waarmee je samen het gesprek kan aangaan met de familie.”
“Toegegeven, laagdrempelig is deze tool niet helemaal. Het vereist een ervaren moderator om het gesprek in goede banen te leiden. Toch vormen beelden een waardevol medium voor intervisie, vooral als het gaat om delicate thema’s die schaamte of weerstand kunnen oproepen.”
WIE VOLGT?
| Aan wie wil je de vraag naar ethische uitdagingen en bruikbare tools doorgeven? |
“Ik geef graag de fakkel door aan Patrice Van Der Taelen, die actief bezig is met ethische kwesties in UZ Leuven.”
[1] Het beeldverhaalproject kaderde in Praktijkgericht Wetenschappelijk Onderzoek. Het resultaat is een fotoboek, getiteld ‘What’s your story? De invloed van digital storytelling op de ontwikkeling van ethische competenties van zorg- en hulpverleners ter bevordering van de zorgrelaties’ (Acco Learn, 2023), gefinancierd door de Hogeschool UC Leuven-Limburg.
Alles van waarde is weerloos
wordt van aanraakbaarheid rijk
en aan alles gelijk
Joke Lemiengre overleed op 27 november 2023. Jarenlang zette ze zich in voor ethiek in de zorg en onze beroepsvereniging. Ze zal een gemis zijn voor de sector, het onderwijs en de beroepsgroep, maar ook voor ons allemaal als persoon.
Vertrouwen en vaccinatietwijfel: rol van zorgverleners
Het vaccineren van kinderen volgens het basisvaccinatieschema is een cruciale preventieve gezondheidsmaatregel. Helaas maken veel ouders zich zorgen over het vaccineren van hun jonge kinderen en kiezen sommigen ervoor om (bepaalde) vaccinaties uit te stellen of zelfs te weigeren. Dit complexe spectrum van attitudes staat bekend als ‘vaccinatietwijfel’. Het onderzoek van Esther Lermytte gaat dieper in op dit fenomeen om zo de ervaringen van ouders en zorgverleners rond kindervaccinatie te verbeteren.
Context
In Europa zijn vaccinatiediensten wijdverspreid en over het algemeen goed toegankelijk. Toch wijst onderzoek uit het Europese VAX-TRUST-project uit dat in België gemiddeld meer twijfel bestaat over de effectiviteit en het belang van vaccins in vergelijking met andere Europese landen.
Methode
Naast een literatuuronderzoek werden interviews afgenomen met 39 zorgverleners en 15 ouders die twijfelen over het vaccineren van hun kinderen. Bovendien observeerden we 30 uur aan consultaties tijdens vaccinatiemomenten.
Esther Lermytte is sinds 2021 doctoraatsstudent bij de onderzoeksgroep Health and Demographic Research aan de Universiteit Gent. Daar werkt ze mee aan het Europese VAX-TRUST-project onder begeleiding van promotoren prof. dr. Piet Bracke, dr. Melissa Ceuterick en dr. Katrijn Delaruelle.
Resultaten
Ons onderzoek bevestigt reeds gekende factoren over vaccinatietwijfel, namelijk dat sommige ouders een voorkeur hebben voor natuurlijke immuniteit of bezorgd zijn over de bijwerkingen van vaccins. Deze overwegingen sluiten vaccinatie niet noodzakelijk uit maar wijzen op een verhoogd gezondheidsbewustzijn. Ouders hebben nood aan transparante informatie en open communicatie over vaccinatie met hun zorgverlener. Specifiek aan de Vlaamse context is dat we zien dat ouders vaak instemmen met het poliovaccin vanwege zijn verplichte karakter, maar aarzelen bij de aanbevolen vaccins omdat ze het belang ervan moeilijker kunnen inschatten.
Een belangrijke bevinding uit ons onderzoek is dat vaccinatietwijfel niet altijd gerelateerd is aan de vaccins zelf. Moeilijkheden tijdens de zwangerschap, de beste bescherming van het kind en, hierop aansluitend, de verantwoordelijkheid om de optimale gezondheid van het kind te garanderen dragen bij aan de twijfel of vaccinatie al dan niet de juiste keuze is. Vaccinatietwijfel kan ook ontstaan door eerdere, negatieve ervaringen met vaccinaties bij oudere kinderen of met de gezondheidszorg in het algemeen. Ouders getuigen dan ook over het belang van een goede vertrouwensrelatie met hun zorgverlener, ongeacht hun uiteindelijke beslissing.
Conclusie
Vaccinatietwijfel heeft zeker te maken met vertrouwen. Ouders die twijfelen over het al dan niet vaccineren van hun kind vrezen vaak voor stigmatisering. Onze observaties tonen aan dat de consultatie de ideale opportuniteit is voor de zorgverlener om deze vertrouwensband met de ouder op te bouwen. Je kan een positieve, veilige sfeer creëren tijdens de vaccinatieprocessen door een interpersoonlijke aanpak te hanteren. Zo is het van belang om voorafgaand aan het moment van vaccinatie transparant te zijn over de bijwerkingen en de voor- en nadelen van het vaccin en de ziekte. Het onderwerp niet uit de weg gaan, maar actief luisteren naar de vragen en twijfels van de ouders is hierbij belangrijk. Tijdens het vaccinatiemoment kan je verder een vertrouwensband opbouwen door zowel de ouders als het kind aan te spreken, gerust te stellen en te betrekken bij het proces. De ouders willen namelijk, net zoals jij, de beste zorg voor het kind.
Gelijkheid tussen man en vrouw, ook in de diagnostiek
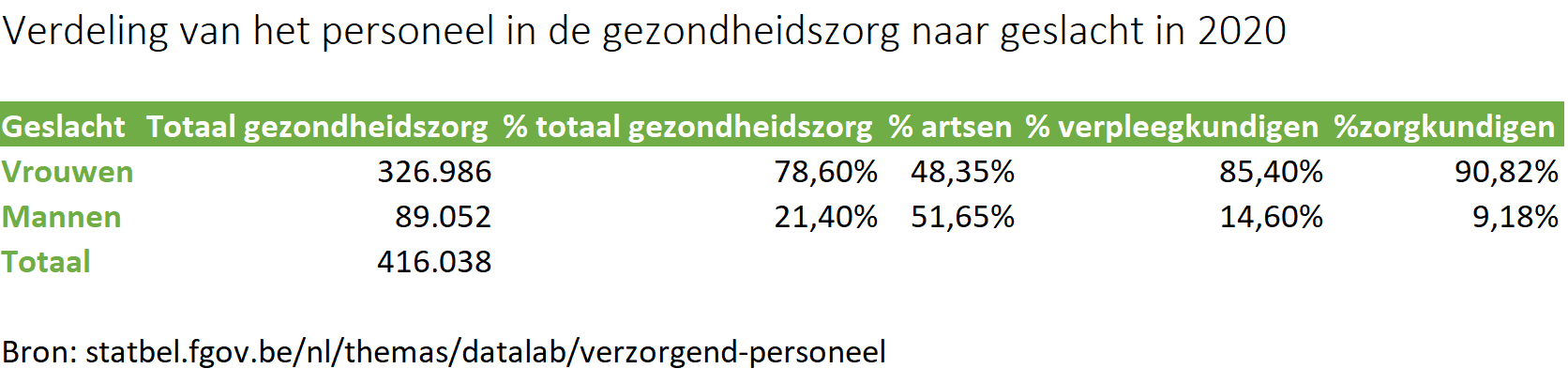
De verdeling tussen man en vrouw wereldwijd gaat ongeveer gelijk op, met respectievelijk 50,3 procent tegenover 49,7 procent op een populatie van 7,95 miljard[1]. Toch zijn heel wat zaken in onze samenleving ontwikkeld door en voor een man. Ook in de medische wereld. Een nieuwe studie van het ziekenfonds CM toont aan dat het Belgische gezondheidszorgsysteem de ongelijkheid tussen mannen en vrouwen in stand houdt en versterkt.
Uit een recente Amerikaanse studie[2] blijkt dat de gezondheidszorg andere sectoren overtreft wat betreft het aantal tewerkgestelde vrouwen. Toch blijven vrouwen ondervertegenwoordigd op hogere niveaus. In België is dat niet anders. Hoewel steeds meer vrouwen hun weg vinden naar de top, zowel in bestuursfuncties in tal van sectoren als in de academische wereld, is de verdeling van mandaten tussen man en vrouw niet gelijk. Dit weerspiegelt zich ook in de medische wereld. Het verpleeg- en zorgkundig personeel is doorgaans een vrouw, maar op het niveau van artsen is iets meer dan de helft een man (zie tabel). In sommige specialisaties, zoals chirurgie, is zelfs het merendeel man. Hoe hoger in de zorgorganisatie, hoe kleiner het aandeel vrouwen. Nochtans is het belangrijk dat vrouwen deel uitmaken van medische beslissingsorganen. Al blijft het niet daarbij. Klinische studies hebben lange tijd vrouwen geweerd, omdat hun hormonale schommelingen de testresultaten zouden beïnvloeden. Pas midden jaren negentig werden vrouwen toegelaten in deze studies.
“Het gaat zelfs verder. Na mijn opleiding als arts ontdekte ik dat het merendeel van de nieuwe geneesmiddelen eerst op mannelijke cellen getest wordt”, zegt Céline De Spiegeleire, beleidsarts bij CM. “Als die producten niet effectief blijken, dan stopt het verhaal daar. Terwijl sommige geneesmiddelen misschien net goede resultaten zouden opleveren bij vrouwelijke cellen. Het is geweten dat bepaalde aandoeningen vaker bij vrouwen dan bij mannen voorkomen, zoals migraine die drie keer meer vrouwen treft. Hierdoor lopen we dus mogelijks ontwikkelingen mis. Hoewel vandaag meer vrouwen deelnemen aan klinische studies, blijven ze nog steeds een minderheid. De resultaten van de studies worden bovendien niet apart volgens gender geanalyseerd. Dat is een gemiste kans. Neem het migrainevoorbeeld, deze pathologie treft vooral vrouwen, maar een mogelijks effect van de medicatie op vrouwen verwatert in het resultaat van de mannen. Hierdoor is het mogelijk dat een vrouwenlichaam anders reageert op een geneesmiddel. Er zijn nu wel steeds meer studies die dit effect bekijken, maar het zou eigenlijk standaard moeten gebeuren, en ook retrospectief voor oudere geneesmiddelen.”
Foute diagnoses
Het gebrek aan specifieke studies op het vrouwenlichaam is niet het enige aandachtspunt in onze gezondheidszorg. Volgens dr. De Spiegeleire is er een fundamenteel probleem: “De basis zit niet goed. Tijdens de opleiding krijg je als student een zekere vooringenomenheid mee. We leren de typische en atypische symptomen van aandoeningen, maar de typische symptomen komen overeen met wat ‘witte mannen’ ervaren. Onbewust krijgen atypische symptomen minder aandacht.” Nochtans is geweten dat diverse ziektebeelden anders verlopen bij vrouwen dan bij mannen. Een hartinfarct bij mannen manifesteert zich meestal door aanhoudende, drukkende en hevige pijn op de borst. Vrouwen zijn eerder kortademig, vermoeid, misselijk en hebben buikpijn. In België[3] sterven meer vrouwen (21,8 procent) ten gevolge van hart- en vaatziekten dan mannen (19,6 procent). Vaak is het laattijdig opsporen van het ziektebeeld de oorzaak. Niet alleen door een foute diagnose maar ook omdat vrouwen later naar een arts stappen. Hier zijn diverse redenen voor: alleenstaande vrouwen hebben minder financiële middelen, vrouwen nemen meer huishoudelijke en zorgtaken op zich waardoor ze minder tijd hebben, en ze geven meer prioriteit aan de behoeften van hun gezinsleden dan aan die van zichzelf[4].
De klachten van vrouwen worden bovendien te veel geminimaliseerd door zorgverleners, zeker als er geen duidelijke oorzaak is. Dit stoelt nog steeds op stereotypen dat vrouwen kwetsbaar en emotioneel zijn, en dat ze dus sneller klagen bij ‘de geringste’ pijn of situaties overdrijven 4. “Of klachten worden verkeerdelijk toegeschreven aan stress of een psychologische invloed”, vult dr. De Spiegeleire aan. “Zelfs het diagnosticeren van typisch vrouwelijke aandoeningen zoals endometriose verloopt niet altijd vlot. Er is nood aan een mentaliteitsverandering.”
Status quo
Volgens CM-voorzitter Luc Van Gorp draagt de ongelijke verdeling van de hogere functies in de gezondheidszorg ertoe bij dat de specifieke noden van vrouwen onderbelicht blijven[5]. Dokter De Spiegeleire: “Noem me gerust een feministe, maar vrouwen verdienen een even goede behandeling als mannen. Het beleid en het onderzoek moeten meer op vrouwen geënt worden. We moeten de verschillen tussen een mannen- en vrouwenlichaam beter begrijpen om diagnose, behandeling, medicatie en dosering er beter op af te stemmen. Er is een shift aan de gang, maar er is een inhaalbeweging nodig. Bijgevolg moeten we dit blijven op de agenda zetten. Zorgverleners moeten de status quo durven in vraag te stellen. Als ze zich bewust zijn van de verschillen tussen man en vrouw en deze erkennen, dan zetten we al een eerste grote stap in de goede richting. Er is nog veel werk aan de winkel.”
[1] Cijfers gebaseerd op data van 2020. Bron: statista.com/statistics/1328107/global-population-gender/.
[2] Women in the Workplace 2022: een gezamelijk rapport van McKinsey en LeanIn.org, October 18, 2022.
[3] Cijfers gebaseerd op data van 2020. Bron: https://statbel.fgov.be/nl/themas/bevolking/sterfte-en-levensverwachting/doodsoorzaken.
[4] Bron: cm-mc.bynder.com/m/4c38b1e21a9e9660/original/GezondheidSamenleving_7_vrouwen-en-gezondheidszorg-in-belgie.pdf.
[5] Bron: Gendervoordelen in de zorg: ‘Hier hebben mannen het voor het zeggen’ – Knack 05/10/2023.
Wat betekent patiëntenparticipatie voor de patiënt in de thuiszorg?
De betrokkenheid van patiënten is bepalend voor de kwaliteit van zorg. Wat zijn hun ervaringen, verwachtingen en behoeften met betrekking tot patiëntenparticipatie in de thuiszorg? Met die vraag gingen onderzoekers van het Wit-Gele Kruis, enkele academici en het Centre of Excellence Patiëntenparticipatie aan de slag. Van januari tot november 2019 namen ze interviews af bij patiënten met een chronische zorgproblematiek die thuiszorg krijgen via de vijf provinciale Wit-Gele Kruiswerkingen. De inzichten uit dit onderzoek[1] kunnen resulteren in interventies waar zowel patiënten als zorgverleners en leidinggevenden voordeel uit halen.
Patiëntenparticipatie start zodra een persoon patiënt wordt en zorgverlening aan huis krijgt. De precieze invulling ervan is veranderlijk en hangt af van verschillende componenten, zoals de ervaring van het patiënt zijn, de interactie tussen patiënt en professionele zorgverlener en hun eigen persoonlijkheden. Centraal binnen de betekenis van patiëntenparticipatie is dat patiënten als persoon beschouwd en gerespecteerd willen worden door onder meer aangepaste zorg te krijgen. Ze willen erkenning van hun zorgnoden en willen zich geen last voelen voor de zorgverleners. De interviews tonen aan dat patiëntenparticipatie in de thuiszorg zich vooral situeert op het microniveau en in de een-op-een relatie tussen patiënten en hun zorgverleners. In tweede instantie, en afhankelijk van de patiënt en zijn of haar netwerk, is de mantelzorger mee betrokken.
Uit het onderzoek blijkt dat patiënten vooral gericht zijn op het krijgen van gepaste zorg. Ze omschrijven dit als zorg die ze nodig hebben om te herstellen of te compenseren wat ze zelf niet kunnen. Ze waarderen vriendelijke, beleefde zorgverleners die aandacht hebben voor hun noden en die hun privacy respecteren. Patiënten hebben bepaalde verwachtingen ten aanzien van patiëntenparticipatie. Ze willen namelijk niet de indruk krijgen dat ze zorgverleners tot last zijn. Daarnaast is het voor patiënten niet eenvoudig om hun verwachtingen duidelijk en concreet te maken. Het concept patiëntenparticipatie is niet ingeburgerd bij patiënten.
Reactieve participatie
Door hun afhankelijkheidspositie is het voor patiënten moeilijk om een evenwaardige relatie met zorgverleners op te bouwen. Patiënten kiezen, zoeken en tasten af welke rol ze kunnen opnemen afhankelijk van de persoon die voor hen staat en in functie van wat ze willen bekomen. Ze zoeken strategieën om over hun problemen of ongemakken te communiceren met de zorgverlener en streven naar een juiste balans tussen de professionele expertise van de verpleegkundige, hun ervaringsdeskundigheid en de rol die ze kunnen opnemen. Het resultaat? Pas als ze er echt reden toe hebben, zoals bijvoorbeeld bij pijn, zullen ze zich mengen in hun eigen zorg.
Uit de interviews blijkt dat er niet proactief aan patiëntenparticipatie gedaan wordt. Er is een reactieve participatie. Dit betekent dat patiënten pas reageren als ze geconfronteerd worden met vermijdbaar leed die door de zorg of het gebrek eraan ontstaat of als hun levenskwaliteit door de zorg in het gedrang komt. Eerdere ervaringen met zorgverleners spelen hierbij een belangrijke rol. Bij eerdere negatieve ervaringen met zorgverleners, kruipen patiënten in hun schulp.
Zorgverleners zijn vaak de motor om tot patiëntenparticipatie te komen. Zij die patiënten beluisteren, die vriendelijk en betrokken zijn en die hen de indruk geven tijd te hebben ondanks de drukte, creëren een evenwaardige relatie waarin patiëntenparticipatie alle kansen krijgt. Zo spelen zorgverleners een cruciale rol in het creëren van een stimulerende omgeving waarin patiënten actief kunnen participeren in hun zorg en waarbij zorgverleners hen daarin proactief ondersteunen.
[1] The experiences, needs and expectations of patients regarding participation at home: a explorative study. Scheepmans, K. (shared first author), Anthierens, S (shared first author), De Coster, U., Paquay L , De Vliegher, K. ,Verhaeghe, S; representatives of the Centre of Excellence Patient Participation Group. International Journal of Community Nursing (2023) Vol 38
Evidencebased informatie aan je vingertoppen
In de praktijk valt op dat evidencebased medicine steeds meer verschuift richting evidencebased practice. Want wat je dagelijks op de werkvloer toepast gaat breder dan wetenschappelijke inzichten. Ook expertise en ervaring spelen een rol. Om evidencebased bronnen te raadplegen bestaat in België een heel netwerk aan informatie, waartoe je via het NETWERK VERPLEEGKUNDE-lidmaatschap gratis toegang hebt.
Welke kanalen zijn er?
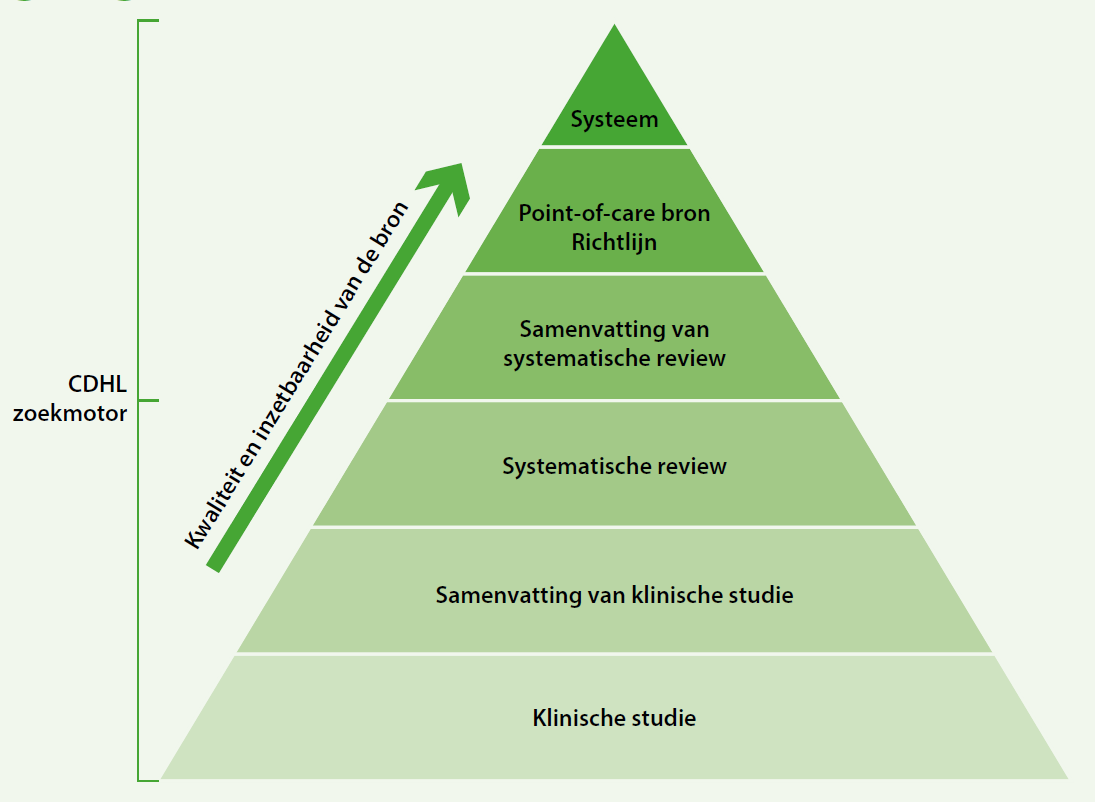
Bronnen worden gerangschikt volgens de kennispiramide (zie figuur.) Hoe dichter bij de top, hoe meer samengevat en snel raadpleegbaar de evidentie is. We onderscheiden volgende kennisnetwerken:
- PubMed: hier vind je klinische studies terug. Dit kanaal wordt vaak gebruikt in het onderwijs, waar je zelf moet beoordelen of een publicatie al dan niet waardevol is.
- Cochrane Library en JBI: deze twee instituten screenen onderwerpen op zoek naar nuttige wetenschappelijke bronnen en vatten deze informatie samen in een systematische review.
- Minerva: dit orgaan beoordeelt de relevantie van de samenvattingen van klinische studies.
- DynaMed en Ebpracticenet: deze point-of-carebronnen en richtlijnen zijn eenvoudig en snel te raadplegen tijdens consultaties. Let op, DynaMed biedt enkel Engelstalige bronnen aan.
- Cebam Evidence Linker: deze tool bestaat voorlopig enkel voor huisartsen en biedt snelle elektronische ondersteuning tot evidencebased bronmateriaal via hun softwarepakket.
- Gezondheid & Wetenschap en de app Zoek Gezond: deze tool kadert binnen patient empowerment en biedt correcte wetenschappelijke informatie op mensenmaat.
Je hebt toegang tot al deze bronnen via cdlh.be. Je vindt er alle nodige links en informatie. Via je lidmaatschap bij NETWERK VERPLEEGKUNDE heb je ook toegang tot e-books, de belangrijkste wetenschappelijke journals, wetenschappelijke taalhulpmiddelen, …
Hoe ga je te werk?
Begin zo hoog mogelijk op de kennispiramide. Dan volstaat vaak één zoekterm om je naar de juiste en makkelijk toepasbare informatie te leiden.
- Log je in met itsme® via cdlh.be.
- Vervolledig je profiel door rechts bovenaan op je naam te klikken en duid bij ‘discipline’ aan dat je verpleegkundige bent. Zo bieden de zoekmachines nog meer gerichte informatie aan.
- Op de homepage staan aan de linkerzijde bovenaan duidelijke links naar de point-of-carebronnen. Die heb je nodig om snel informatie op te zoeken.
- Klik op Ebpracticenet, log in en typ in de zoekbalk bijvoorbeeld ‘decubitus’. Alle beschikbare bronnen verschijnen en je kan verder filteren op basis van je zorgberoep en brontype. Wanneer je een tekst opent, zie je duidelijke links en tussentitels om te navigeren in het document. De originele documenten staan ook gelinkt en er wordt steeds een indicatie gegeven of een bron al dan niet sluitend bewijs levert. Het overzicht van de bronnen blijft altijd aan de rechterzijde.
- Vind je de informatie niet via Ebpracticenet? Neem een kijkje op DynaMed. Deze informatie is vaak gericht naar de tweede lijn. Via je account kan je bepaalde topics volgen, interessant voor verpleegkundig specialisten die over hun expertise op de hoogte willen blijven van nieuwe evidentie.
- Nog een point-of-carebron is Nursing Reference Center Plus. Ook dit is een Engelstalige bron die niet altijd specifiek toepasbaar is op de Belgische context. De teksten houden wel rekening met de verpleegkundige praktijk en vaardigheden, vaak ondersteund met video’s. De quick lessons geven je de feiten, aandachtspunten en advies over wat je een zorgvrager kan vertellen. De evidencebased care sheets zijn handige samenvatting van wat de literatuur vertelt en wat toepasbaar is voor verpleegkundigen.
“Oorverdovende stilte rond sepsis doorbreken”
Sepsis of bloedvergiftiging is een heftige reactie van ons lichaam op een ernstige infectie met een zeer hoge mortaliteit van vijftien à twintig procent in België. Deze cijfers liggen hoger dan het Europese gemiddelde en zijn een inschatting op basis van een internationale studie van The Lancet[1]. Wereldwijd wordt het aantal sterfgevallen op elf miljoen mensen per jaar geschat. Ons land hinkt achterop wat de registratie en behandeling van sepsis betreft.
Sepsis is een levensbedreigende aandoening die erg snel kan verslechteren. Het komt vaker voor bij mensen met een verminderde weerstand door onder meer chemotherapie, ziekte of door chronische aandoeningen zoals diabetes. Een tijdige diagnose en behandeling met antibiotica, en vochttoediening zijn cruciaal om amputaties, orgaanfalen en overlijden te voorkomen. Toch is deze ziekte nog te weinig gekend bij de bevolking en bij zorgverleners. Zo komt het onvoldoende ter sprake in de zorgopleidingen. Nochtans is een hersteltraject bijzonder zwaar en kost een sepsisbehandeling onze gezondheidszorg gemiddeld 36.000 euro.
Symptomen van sepsis
- Algemeen onwel voelen, vermoeidheid, zwakheid
- Koorts, boven de 38°C of zelfs onder de 36°C
- Koude rillingen
- Verwardheid
- Algemene, lokale of hevige pijn
- Misselijkheid of braken
- Snelle hartslag
- Snelle ademhaling
- Lage bloeddruk
- Rood-paarse stipjes of vlekjes die je niet kan wegdrukken
- Blauwe of paarse vlekken
Daarnaast scoort ons land ver onder het Europese gemiddelde op het vlak van een sepsisbehandelplan en interventieteams. Op 40 procent van de spoedgevallendiensten in ons land en op 35 procent van de afdelingen intensieve zorg werken ze met een waarschuwingssysteem. De verpleegkundige stelt dan gerichte vragen aan de patiënt, neemt de parameters, voert deze data in en laat de computer het risico op sepsis berekenen. Ook hier hinken we achterop, want het Europese gemiddelde bedraagt 60 procent.
Elk uur telt
“De oorverdovende stilte rond sepsis moet doorbroken worden”, zegt Ilse Malfait. Zelf kreeg ze na haar eerste chemokuur drie jaar geleden hevige buikpijnen, werd ze opgenomen en geopereerd in het ziekenhuis waarna sepsis ontstond. Zes weken lang zweefde ze in een kunstmatige coma tussen leven en dood na een zeer zware sepsisinfectie. Uiteindelijk verloor ze haar twee benen en haar vingers. “Onnodig, want in mijn dossier stonden de symptomen duidelijk omschreven. Ik had één procent overlevingskans en ben door het oog van de naald gekropen. Uiteindelijk verbleef ik tachtig dagen op intensieve zorg, veertig dagen op medische oncologie en dan nog een jaar op de revalidatieafdeling van het UZ Gent. Ik ben zeer dankbaar voor de goede zorgen die ik gekregen heb. Je wordt door de hel gesleurd, maar het zorgpersoneel wist me steeds op te fleuren met kleine dingen.”
Ilse ging op zoek naar antwoorden voor wat haar overkomen was. “Het woord sepsis hoorde ik pas na het ontwaken uit een wekenlange coma. Ik had er nog nooit van gehoord. Mijn ervaringen, maar ook het onderzoek dat ik zelf voerde, schreef ik neer in het boek ‘Elk uur telt’. Het is een verwerkingsproces, want ik bleef met veel vragen zitten. Ik kon mijn leven niet zomaar terug opnemen. In ons land zijn er geen richtlijnen en is er geen sepsisplan. Nochtans stijgt elk uur dat je wacht met de behandeling de mortaliteit met twee tot acht procent. Bij mij hebben ze 33 uur gewacht. Mijn oproep? Herken sepsis. Onder meer in het Verenigd Koninkrijk lopen doeltreffende campagnes in bushokjes, op melkflessen, met pancartes, … Via sepsissavvy.co.uk is er zelfs een toegankelijke game gemaakt om mensen te informeren over de ziekte. Veel landen zijn ermee bezig, maar België niet. Dat maakt me in zekere zin kwaad, maar ook strijdvaardig om anderen te helpen en om meer bewustwording rond de ziekte te creëren, bijvoorbeeld door de oprichting van een patiëntengroep Sepsibel vzw met enkele sepsisoverlevers. Daarnaast moeten er richtlijnen komen. Ook naar verpleegkundigen toe. Er bestaan checklists voor ondervoeding of decubitus, waarom dan niet voor sepsis?”
[1] Rudd, K. E., Johnson, S., Agesa, K. M., Shackelford, K. A., Tsoi, D., Kievlan, D. R., Colombara, D. V., Ikuta, K. S., Kissoon, N., Finfer, S., Fleischmann, C., Machado, F. R., Reinhart, K., Rowan, K., Seymour, C. W., Watson, R. S., West, T. E., Marinho, F., Hay, S. I., . . . Naghavi, M. (2020). Global, Regional, and National Sepsis Incidence and Mortality, 1990–2017: Analysis for the Global Burden of Disease Study. The Lancet, 395(10219), 200–211. https://doi.org/10.1016/s0140-6736(19)32989-7
Nationaal sepsisplan en meer data
Minister van Volksgezondheid Frank Vandenbroucke stelde eind november een expertengroep aan die binnen vier tot zes maanden een wetenschappelijk rapport moet afleveren om een nationaal sepsisplan te ontwikkelen. Professor en infectioloog van het UZ Antwerpen Erika Vlieghe staat aan het hoofd. De werkgroep komt er naar aanleiding van een Pano-reportage op VRT. Minister Vandenbroucke wil zo de knowhow rond sepsis versterken en een antwoord bieden op veelvoorkomende vragen rond de ziekte. Op die manier wordt ook tegemoetgekomen aan de vraag naar meer data en cijfermateriaal over sepsisinfecties in ons land.
Van de (e-)sigaret af?
Tabaksrook: waar het je vroeger bij het binnenkomen van een café of – nog langer geleden een treinwagon – in het gezicht sloeg, is de sigaret vandaag op veel plaatsen verbannen. Toch rookt nog steeds een op vijf Belgen en wint de e-sigaret terrein. Waarom zweren rokers hun sigaret niet af? En wat is de impact van stoppen met roken? Een ding is zeker: er is altijd gezondheidswinst als je van je tabaksverslaving af geraakt.
Volgens de laatste cijfers van Sciensano uit 2018, steekt elke dag vijftien procent van de Belgische bevolking een sigaret op[1]. Het aandeel mannen (achttien procent) is daarbij hoger dan het aandeel rokende vrouwen (twaalf procent). Reken daar vier procent van de Belgen bij die zich gelegenheidsroker noemt, en je komt op een totaal van bijna een op vijf Belgen, of negentien procent, die rookt. Het goede nieuws is dat dagelijks roken tussen 1997 en 2018 is afgenomen. Vooral bij jongeren zien we daar een sterke daling. In 2018 rookte net geen vier procent van de Belgische jongeren tussen de elf en achttien jaar dagelijks tabak.
Wel opvallend: jongeren proberen massaal de e-sigaret uit. In 2018 gaf negentien procent van de adolescenten aan al eens gevapet te hebben. Voor jongeren zijn er geen recentere cijfers, al bleek uit de HBSC-enquête van de Vlaamse Gemeenschap uit 2022 dat het gebruik van de e-sigaret in 2022 sterk gestegen is vergeleken met 2018. De laagdrempeligheid ervan en de kleurrijke marketing met fruitige smaakjes spelen daar een belangrijke rol in. Waar vapen initieel als een manier werd gezien om te stoppen met roken, klinken nu stemmen die beweren dat het jongeren net zou aanzetten tot sigaretten roken. Zeker als ze nicotine vapen en er vervolgens aan verslaafd raken, is het een kleine stap naar echte tabak.
Kan vapen kwaad?
Is vapen even gevaarlijk als roken? Allerminst. Hoogleraar Filip Lardon legde op Radio 1[2] uit dat sigaretten heel wat schadelijke stoffen bevatten die door het verbrandingsproces nog gevaarlijker worden. E-sigaretten bevatten heel wat minder schadelijke stoffen die verdampen in plaats van verbranden. Toch houdt vapen gezondheidsrisico’s in, al is het te vroeg om te zeggen wat de precieze gevolgen ervan zijn. Daarvoor is er simpelweg nog niet genoeg tijd over gegaan sinds de introductie ervan. Voorlopig houdt vooral de stap van de e-sigaret naar de ouderwetse sigaret dus het gevaar in.
Heeft het zin om te stoppen?
Eens verslingerd aan roken, raak je er moeilijk van af. Twee op drie rokers zou nochtans ooit willen stoppen met roken, en twintig procent overweegt er de komende zes maanden van af te raken. Er is helaas geen mirakelmiddel om van je verslaving af te geraken. Ook op Radio 1[3] stelt tabakoloog Bihiyga Salhi dat een combinatie van gedragstherapie en een rookstopmiddel op maat de sleutel tot succes is. Roken is negentig procent aangeleerd gedrag en slechts tien procent verslaving. Het creëert dus geestelijke afhankelijkheid. Je sigaret is je steun en toeverlaat, en wanneer stoppen stresserend is, grijp je snel terug naar je vertrouwde vriend.
Een belangrijk element om te stoppen is je intrinsieke motivatie. De gezondheidsvoordelen staan daarin centraal. Je sigaret afzweren, levert namelijk altijd gezondheidswinst op, ongeacht je leeftijd of hoe lang je al roker bent. Je ademhaling en smaak verbeteren, je vermindert het risico op hart- en vaatziekten en longcellen kunnen zich in zekere mate herstellen.
Stoppen met roken heeft enkel voordelen. Met de hulp van een tabakoloog staat een roker er nooit alleen voor. Wist je dat sessies in het kader van een rookstop deels terugbetaald worden? Je vindt alle informatie en meer tips om zorgvragers te begeleiden op www.tabakstop.be.
[1] Sciensano. Determinanten van Gezondheid: Tabaksgebruik, Health Status Report, 29 September 2023, Brussel, België, https://www.gezondbelgie.be/nl/gezondheidstoestand/determinanten-van-gezondheid/tabaksgebruik
[2] https://radio1.be/luister/select/de-wereld-vandaag/is-er-te-weinig-begrip-voor-mensen-met-longkanker
[3] https://radio1.be/luister/select/zijn-er-nog-vragen/wat-is-de-beste-manier-om-te-stoppen-met-roken-het-is-moeilijk-maar-niet-onmogelijk
Alles wat je moet weten over de basisverpleegkundige
Sinds 28 juni 2023 is het profiel van de basisverpleegkundige een feit. Dat bracht wat onzekerheid naar de werkvloer en naar het onderwijs. NETWERK VERPLEEGKUNDE brengt daarom graag duidelijkheid. Omdat we geloven dat de basisverpleegkundige de ontbrekende schakel is binnen een gestructureerde equipe om zorg maatschappelijk op te waarderen. Mits deze gestructureerde equipe wettelijk verankerd wordt om de tekorten in de zorg structureel en toekomstgericht aan te pakken.
Wie is de basisverpleegkundige?
De basisverpleegkundige heeft een opleiding van ten minste drie studiejaren achter de rug, met minstens 3.800 uur theoretisch en klinisch onderwijs. Hij of zij is een beoefenaar van de verpleegkunde die autonoom kan handelen in minder complexe situaties. In complexe situaties werkt hij of zij binnen een gestructureerd zorgteam met een arts of een verpleegkundige verantwoordelijk voor algemene zorg. De inschatting van die complexiteit gebeurt door de arts of door de verpleegkundige verantwoordelijk voor algemene zorg.
De basisverpleegkundige kan, gebaseerd op de gezondheidstoestand en de zorgcontext van de patiënt de zorg opstarten aan de hand van een standaardverpleegplan en zonder initiële evaluatie door een arts of verpleegkundige verantwoordelijk voor algemene zorg. Die evaluatie volgt wel zo snel mogelijk. Daarnaast geeft de basisverpleegkundige ook aan wanneer noodzakelijke zorg niet binnen zijn of haar bevoegdheid valt, zodat een herevaluatie kan plaatsvinden.
Wat is een klinisch verpleegkundig onderzoeker?
In diezelfde wet van 28 juni 2023 staat ook de definitie van een klinisch verpleegkundig onderzoeker. Naast de uitoefening van verpleegkundige handelingen, is hij of zij ook in het bezit van een doctoraatsdiploma en neemt met geavanceerde academische competenties de rol van klinisch expert op zich. De klinisch verpleegkundig onderzoeker neemt onderwijs- en onderzoeksactiviteiten op zich om nieuwe kennis te ontwikkelen en evidencebased praktijken te implementeren in de verpleegkunde en in de zorg. Zo slaat hij of zij de brug tussen de zorg en het onderwijs, als een adviseur die de kwaliteit van zorg en van de verpleegkundige optimaliseert.
Welke handelingen mag een basisverpleegkundige uitvoeren?
De lijst met technische verpleegkundige handelingen B1 en B2 voor de basisverpleegkundige zit momenteel nog in ontwerpfase, maar werd zorgvuldig opgesteld. De lijst kwam al in 2019 tot stand na een brede bevraging over de drie taalgrenzen heen en werd vervolgens tweetrapsgewijs afgestemd bij het ruime werkveld. Daarna volgde een uitvoerige bespreking en advies binnen de Technische Commissie voor Verpleegkunde en de Federale Raad voor Verpleegkunde in 2021 en 2022. Ook vakbonden zijn hierin vertegenwoordigd. Het document heeft dus een bijzonder breed draagvlak met handelingen die worden verricht op basis van standaardverpleegplannen en/of procedures. Je raadpleegt het voorstel op netwerkverpleegkundemagazine.be.
Waarom werd dit profiel in het leven geroepen?
NETWERK VERPLEEGKUNDE gelooft dat de basisverpleegkundige en de uitgewerkte lijst met handelingen de attractiviteit van de opleiding zal verhogen. Die zal minder zwaar doorwegen en de slaagkansen verhogen. Bovendien is er een zalmsysteem dat de doorstroom van zorgkundigen naar basisverpleegkundigen en van basisverpleegkundigen naar de bachelor verpleegkunde mogelijk maakt.
Wat met de HBO5-opleiding?
Er zal geen enkele wijziging zijn voor wie de opleiding al startte. Zij zullen afstuderen als verpleegkunde verantwoordelijk voor algemene zorg. Via een spoeddecreet vormde het Vlaams Parlement deze zomer de HBO5-opleiding om naar de opleiding basisverpleegkundige. Zo voldoet de opleiding aan de federale wetgeving, waarin verpleegkundigen worden opgedeeld in basisverpleegkundigen en verpleegkundigen verantwoordelijk voor de algemene zorg. Concreet kunnen studenten vanaf 1 september starten aan de opleiding basisverpleegkundige.
Ik ben HBO5-verpleegkundige, wat moet ik doen?
Voor de huidige HBO5-verpleegkundige verandert er helemaal niets. Zij blijven hun job uitoefenen zoals ze dat gewoon zijn. “Voor de huidige studenten en reeds actieve HBO5-verpleegkundigen verandert absoluut niets. Zij blijven ook in de toekomst genieten van hun verworven rechten: zij behouden het werk dat ze vandaag doen, zij behouden hun loon en zij behouden hun functies”, klinkt het bij minister Frank Vandenbroucke. De eerste uitstroom van basisverpleegkundigen zal pas in 2026 gebeuren. Die groep zal systematisch aangroeien, zonder grote verschuivingen in het werkveld.
Je kan het KB raadplegen via deze link. Van pagina 41 tot en met 43 vind je meer informatie over wie de titel van basisverpleegkundige mag dragen en wat zijn/haar verantwoordelijkheden zijn. De lijst met handelingen vind je terug vanaf pagina 48.









