Inhouse opleiding tot hoofdverpleegkundige in de thuisverpleging
Wil je als hoofdverpleegkundige aan de slag bij het Wit-Gele Kruis West-Vlaanderen, dan doorloop je als deel van een talentpool een interne opleiding. Het doorgroeitraject bereidt verpleegkundigen voor op de verschillende petten die ze zullen opzetten en laat hen alvast proeven van de job. Hoofdverpleegkundigen Jeroen Dusoir en Lana Magerman slaagden met vlag en wimpel en praten ons bij over deze intense inhouse opleiding.
Jeroen: “Ik heb de opleiding afgerond in juli. Lana is intussen al anderhalf jaar aan het werk als hoofdverpleegkundige. Vandaag combineren we taken als leidinggevende en coach, doorverwijzer, docent en ambassadeur. We overzien de dienstlijsten van de verpleegkundigen en zorgkundigen op de baan. Wie rijdt waar? En is dat allemaal logisch? Zijn er problemen die we moeten aanpakken, zoals wegenwerken waardoor een dienstlijst aangepast moet worden?” Lana beaamt: “Als hoofdverpleegkundige zijn er veel overlegmomenten. We organiseren de maandelijkse patiëntenbesprekingen, zitten samen met andere hoofdverpleegkundigen en bekijken waar we elkaar kunnen helpen. Ook externe besprekingen horen erbij, met gezinshulp, artsen en de ziekenhuizen bijvoorbeeld.”
Intern doorgroeien
Iedere verpleegkundige binnen het Wit-Gele Kruis komt in aanmerking voor de opleiding. “Het Wit-Gele Kruis kijkt niet enkel naar je diploma, maar ook naar hoe je werkt”, zegt Lana. “Als ze zien dat je gemotiveerd bent om hoofdverpleegkundige te worden, doorloop je een assessment. Daarin behandel je een aantal casussen en beoordelen ze je competenties. Ben je klaar om aan de opleiding te beginnen? Of laten we je nog wat meer ervaring opdoen?” Solliciteer je extern als hoofdverpleegkundige, dan volg je een apart traject waarin je enkele maanden op de baan gaat om een duidelijk zicht te krijgen op wat thuisverpleging is en ook de computersystemen in de vingers krijgt.
Talentpool
De volledige opleiding gebeurt intern en duurt negen maanden. “Je bent deel van een kleine pool van een viertal verpleegkundigen”, legt Jeroen uit. “Er zijn fysieke opleidingsmomenten over specifieke thema’s. Naast de opleidingen zijn er ook individuele en groepscoachings. Die worden allemaal georganiseerd op een plek in de provincie die voor de studenten en lesgevers centraal is. De lesgevers zijn zelf hoofdverpleegkundigen of regiomanagers die expert zijn in hun vakgebied.”
Het traject start met theoretische lessen die in een tijdspanne van vier maanden live plaatsvinden. De onderwerpen gaan van het computersysteem tot het opvolgen van financiële indicatoren. Dat laatste leer je ook doen voor je eigen equipe. “Het is interessant om daar eens bij stil te staan en samen met je verpleegkundigen in die cijfers te duiken. Zo krijgen zij ook zicht op de analyse. Daarnaast leer je door de taken binnen dit traject zaken voordragen en voor groepen spreken. Je stimuleert ook de collega-hoofdverpleegkundigen om bij bepaalde zaken en indicatoren stil te staan”, aldus Lana.
Leren en ventileren
Voor Jeroen zat de meerwaarde van het traject dan weer in de groepscoachings. “Je zit samen met je collega’s uit de opleiding en kan in een veilige omgeving delen waar je mee zit. Het is een moment om zowel te ventileren als om oplossingen en tools te zoeken voor je specifieke situatie. Daarnaast zijn er ook individuele coachings en krijg je een meter of peter toegewezen uit een andere afdeling. Een ervaren hoofdverpleegkundige die je veel tips kan geven, om mee te nemen naar je eigen afdeling.”
Als je alle lessen, opdrachten en coachings doorlopen hebt, volgt nog een jurygesprek waarbij je een opdracht rond je equipe voorstelt. Daarna ben je klaar om als hoofdverpleegkundige aan het werk te gaan. Al heb je intussen heel wat praktijkervaring. “Tijdens het traject werden mijn organisatie-uren stelselmatig opgevoerd. Ik kreeg eerst acht uur per week voor het traject. Dat groeide tot twaalf, zestien en uiteindelijk twintig uur. Je bent deels op de baan en leert deels ook het systeem en de medewerkers al kennen”, vertelt Jeroen. Lana voegt toe: “Tijdens mijn opleiding werkte ik als verpleegkundige en liep ik ook al mee met de hoofdverpleegkundige. Je krijgt ruimte in je agenda om de zaken die je bijleert meteen toe te passen. Zo draag je tijdens het traject al bij in je afdeling.”
Intermittent fasting: de remedie voor diabetes type 2?
De laatste vijf jaar is intermittent fasting een begrip waar veel mensen over spreken. Een modeverschijnsel voor de ene, een levensstijl voor de andere. “Het voordeel van deze toegenomen aandacht is dat het onderzoek ook exponentieel stijgt”, zegt Servaas Bingé, sport- en lifestylearts en auteur van verschillende boeken over intermittent fasting. “We zien dan ook dat vasten positieve effecten heeft op de ontwikkeling van diabetes type 2.”
Voeding en je manier van leven spelen een belangrijke rol in de ontwikkeling van een levensstijlziekte als diabetes type 2. Intermittent fasting is een voedingspatroon waarbij je voor een bepaald aantal uur vast en enkel water drinkt en waarbij je een aantal uur mag eten. Hoe dat patroon eruitziet, is voor elke persoon verschillend. Je kan zestien uur vasten en dan tijdens een periode van acht uur eten (16:8), of die verhouding kan evengoed opgedeeld zijn in twee keer twaalf uur (12:12). “Intermittent fasting kende een belangrijke wetenschappelijke evolutie”, schets Servaas Bingé. “Tien jaar geleden moesten we ons baseren op de biochemie en op wat we wisten over suikerinname en suikerreserves uit studies met dieren. Vandaag kijken we naar mensen via lifestyle-onderzoeken. Dat vergt een andere aanpak. Je hebt geen groep A en groep B die je wel of niet een geneesmiddel toedient. Bij levensstijl gaat het om de effecten van stress, slaap, beweging, voeding, relaties, … op een individu. Die effecten zijn minder drastisch en de eindpunten zijn niet helemaal zichtbaar. Om tot statistisch correcte evidentie te komen heb je bovendien grote steekproeven nodig en die mensen vind je niet zomaar. Dat maakt dat we langetermijneffecten nog niet altijd kennen.”
Drie energiebronnen in ons lichaam
Wat wel duidelijk is, is dat je je metabolisme kan trainen om op een andere energiebron over te schakelen. Suiker is de primaire motor van ons lichaam. In tweede instantie is dat glycogeen, de suikerreserve in spieren en lever. Daar kan je twee tot drie dagen op overleden. De derde bron is vet. “Je metabole status is afhankelijk van je suikerniveau. Maar we eten altijd en dat veroorzaakt mee de stijgende cijfers voor diabetes en hart- en vaatziekten”, zegt Servaas. “Ik startte met intermittent fasting bij sporters, omdat zij snel van energiebron in hun lichaam moeten kunnen wisselen. Al gauw merkte ik dat dit ook voor bepaalde ziektes kan ingezet worden. Als lifestylearts ga ik altijd uit van preventie van ziekte. Breekt de ziekte toch uit, dan kijken we hoe we ze kunnen stoppen of omkeren. Zo had ik een patiënt met diabetes type 2 in de praktijk. Hij volgde intermittent fasting via een mild patroon van 16:8 gedurende enkele maanden. Zes maanden later hebben we de insulineresistentie kunnen omkeren en zagen we dat de waarde voor hemoglobine A1c gedaald was. Let op: dit lukt niet voor iedereen. Ik zal intermittent fasting bijvoorbeeld nooit aanraden voor zwangere vrouwen, voor mensen met een eetstoornis of voor wie recent de diagnose diabetes type 2 kreeg.”
Volgens Servaas is het bij voeding vooral zaak om te kijken wanneer je eet en wat je eet. “Wanneer je eet, controleer je met intermittent fasting. Een patroon van 16:8 kunnen we geleidelijk aan opbouwen via 12:12. Dan eet je tussen 8 en 20 uur. Wat je op die momenten eet is zeer belangrijk. Iemand met diabetes type 2 zal ik aanraden minder koolhydraten te consumeren om zijn insulinegevoeligheid te herstellen. Algemeen genomen doe je er na je periode van vasten, net als anders, goed aan om gezond te eten. Ik adviseer om zoveel mogelijk kleuren van de regenboog op je bord te leggen. Zo’n zeventig à tachtig procent daarvan is dan van plantaardige oorsprong. Al besef ik dat de verleiding overal om de hoek loert. En we snoepen allemaal wel eens graag. Vul je bord met drie vierde gezonde voeding en een derde plezier. Maar hou het vooral simpel.”
Combinatie van interventies en hulpverleners
Voeding is niet het enige aandachtspunt. Dit werkt samen met andere interventies zoals voldoende slapen en stressvermindering. Het cortisolhormoon dat in stresserende situaties vrijkomt, stimuleert namelijk de pancreas en de aanmaak van insuline. Servaas: “Kijk naar het totaalplaatje van elke individuele patiënt. Traditionele geneeskunde is reactief en focust op genezen. Met lifestyle geneeskunde gaan we voor de proactieve aanpak en preventie. Dat vraagt tijd en motivatie van de patiënt. Het is geen quick fix, maar wel de oudste vorm van geneeskunde. Al is er wat mij betreft geen onderscheid tussen beide. Met lifestyle geneeskunde wordt toegewerkt naar resultaten op lange termijn. Je pakt gewoontes aan en verandert het gedrag. Intermittent fasting is zo’n gewoonte, die je relatief eenvoudig in je leven kan inbouwen.”
Voor Servaas heeft de verpleegkundige als zorgverlener het beste zicht op de eetgewoontes van een patiënt en kan door hem/haar meegezocht worden naar de oorzaak van hoge glycemiewaarden. “Preventie en lifestyle zijn teamwork. Ook om mensen te motiveren zodat ze het volhouden. Samen vermijden we dat iemand een chronische patiënt wordt. De verpleegkundige is vaak het eerste, zorgzame aanspreekpunt. Hij of zij krijgt meestal ook andere “soft” info te horen, die nuttig kunnen zijn voor andere hulpverleners. Dat is een belangrijke signaalfunctie.”
Glycemieregulatie in de thuiszorg
Zonder een sensor of insulinepomp gebeurt glycemiemeeting vaak door een thuisverpleegkundige die één tot vier keer per dag langsgaat bij de persoon met diabetes. Het gaat dan vaak om senioren of mensen met een slecht zicht. Linda Van Himme is verpleegkundige en diabeteseducator bij het Wit-Gele Kruis Oost-Vlaanderen en volgt al veertig jaar lang personen met diabetes op. “Er zijn heel wat factoren die de waarden van hun bloedglucose beïnvloeden, wij helpen hen om dat stipt op te volgen.”
Glycemie meten gebeurt met een prikpen, strips en een glycemietoestel. Soms kunnen personen met diabetes dit niet zelf en dan komt een thuisverpleegkundige langs om samen met hen de glycemie te meten, te interpreteren en eventueel de insuline aan te passen vooraleer deze toe te dienen of in te spuiten. Bij meerdere keren toedienen van insuline per dag, is er altijd een aanpassing van het schema voorzien. De insuline wordt afgestemd naar gelang de glycemiewaarde. Voor sommige personen met diabetes is het niet zo gemakkelijk om de juiste aanpassingen zelf te doen. Dit kan tot vier keer per dag nodig zijn. “Vaak doen mensen die vier keer per dag insuline moeten spuiten dit zelf”, zegt Linda Van Himme, diabeteseducator bij het Wit-Gele Kruis Oost-Vlaanderen. “De personen met diabetes die meer dan drie keer per dag insuline spuiten, worden dan ook in de tweede lijn verder opgevolgd via de diabetesconventie, waar ze hun meetmateriaal ontvangen. Maar we komen natuurlijk ook bij personen met diabetes die enkel orale antidiabetische medicatie nemen, eenmaal per week insuline spuiten of eenmaal per week incretine toegediend krijgen.”
Deze vorm van thuiszorg maakt deel uit van het zorgtraject diabetes type 2: diabeteseducatie in de eerste lijn. Educatie is namelijk een belangrijk onderdeel van leven en omgaan met diabetes en dat is voor een stipte opvolging van de ziekte niet anders. “Metingen worden steeds comfortabeler en minder pijnlijk, met dank aan de technologie. Dat maakt dat een vingerprik een soort back-upmeting geworden is. Al is er vaak weinig aandacht voor de specifieke noden van patiënten die hun glycemie niet zelf kunnen opvolgen. Glycemiemeters of apps om de niveaus op te volgen zijn heel handig, maar die zijn bijvoorbeeld niet altijd aangepast voor slechtzienden, die het schermpje niet kunnen lezen of voor wie de kleuren niet duidelijk zijn. Al ben ik wel een grote voorstander van die apps. Ik heb er intussen een vijftal op mijn smartphone staan waarmee ik mijn patiënten goed opvolg. Ze geven in wat ze gegeten hebben en houden hun gewoontes bij. Het laat je toe soms makkelijker de oorzaak van een abnormale glycemiemeeting op te sporen. Daarom meten we vaak wanneer de persoon met diabetes nuchter is, voor de maaltijd omdat je dan de hoogste waarde kan opmeten. De lever stapelt die suikers namelijk op. We komen ’s avonds, voor het slapengaan, en de volgende ochtend ook nog eens langs. Het is meer dan enkel glycemie prikken, je moet de waarden ook goed interpreteren. Is het te hoog of net te laag, dan ga je samen met de zorgvrager op zoek naar een mogelijke oorzaak en communiceer je met de huisarts of endocrinoloog.”
Evoluties in het werkveld
De voorbije tien jaar merkte Linda heel wat veranderingen op. Onder meer voeding speelt een nog grotere rol in de glycemiewaarden. “We eten meer voorbereide maaltijden en bewerkt voedsel”, zegt ze. “Dat heeft onvermijdelijk een impact. Daarnaast zie ik ook dat de levensomstandigheden veranderen. Ik kom in veel jonge gezinnen met een drukke, uitdagende thuissituatie en dat brengt veel stress met zich mee. De discipline om je therapie goed op te volgen verdwijnt dan ook naar de achtergrond, of die discipline is bij sommige mensen slechts beperkt aanwezig. Dat heeft een invloed op je bloedsuikerspiegel.” Linda beseft hoe moeilijk haar patiënten het soms hebben. “Leven met diabetes is niet eenvoudig. Je kan het niet zomaar loslaten. Het is een rugzak die je altijd bij je hebt en die je levensstijl beïnvloedt. Ook dat veroorzaakt stress en je kan de motivatie wel eens verliezen.”
Vaak krijgt Linda te maken met een taalbarrière of met lager opgeleide mensen. Dan is het moeilijk om hen op te leiden, maar ook om de meting en de interpretatie van het resultaat goed uit te leggen. “We trekken ons uit de slag met tekeningen, lichaamstaal en vertaalapps. Bij andere culturen zien we dat we de familie meer moeten betrekken in het zorgproces. Opvolging is meer dan het resultaat uitleggen. Je moet dat met alle betrokken personen ter harte nemen en veel herhalen. Zo werken we samen met gezinszorg over welke maaltijden ze kunnen bereiden, wat ze moeten doen bij een hypo, … Die communicatie met alle partijen is vaak intens, maar is wel een positieve evolutie. Het is niet langer een arts die zegt hoe en wat. Je doet het samen, ook met de educatoren in het ziekenhuis. Daardoor moeten we ook steeds goed op de hoogte zijn van welke medicatie een patiënt krijgt. Dat kan namelijk veranderen na een opvolging in het ziekenhuis. Die infodoorstroming van de eventuele aanpassing van medicatie, van de tweede naar de eerste lijn en omgekeerd is cruciaal. Alsook de samenwerking met de huisarts, die voor ons een zeer belangrijke partner is. Durf contacten leggen om vertrouwensbanden te creëren.”
Beïnvloedende factoren
Door haar ervaring heeft Linda een goed zicht op welke factoren de bloedsuikerspiegel beïnvloeden. Zo is beweging belangrijk om je glycemiewaarden onder controle te houden. Ziekte speelt ook een rol. Iemand met diabetes zal hogere waarden vertonen wanneer hij of zij verkouden is of met een infectie kampt. “Hetzelfde verhaal zien we bij hormonale schommelingen bij adolescenten”, vertelt Linda. “Dan is er nog het hygiënische aspect. Hebben mensen iets suikerigs gegeten vlak voor de meting, dan kan het resultaat abnormaal hoog zijn omdat er nog wat suiker aan de handen is blijven kleven. Handhygiëne is te allen tijde zeer belangrijk.”
Linda besluit: “Als educator moet je je soms klein maken. Wanneer waarden afwijken, tast je de mogelijke criteria af en om te zien wat er aan de hand is. Je speelt vaak een klein beetje voor psycholoog, want af en toe komen er stress, problemen of werksituaties naar boven. Dan luister je en probeer je hun te leren om zichzelf graag te zien en om voor zichzelf te zorgen. Een educator ontwikkelt voeling met deze verschillende situaties en past zich aan.”
Nieuw geneesmiddel remt ontwikkeling diabetes type 1 af
Diabetes genezen, het is de droom en de missie van heel wat endocrinologen wereldwijd. Met het nieuwe geneesmiddel Teplizumab zijn ze misschien een stapje dichter geraakt. Of niet? Prof. Dr. endocrinoloog Chantal Mathieu (UZ Leuven) legt uit hoe dit geneesmiddel de evolutie van diabetes type 1 afremt.
Honderd jaar na de ontdekking van insuline is door de FDA in de Verenigde Staten een nieuw medicijn goedgekeurd dat de ontwikkeling van diabetes type 1 vertraagt. “Dit is een enorme stap vooruit”, zegt professor endocrinoloog Chantal Mathieu. “Diabetes type 1 wordt nu niet enkel onder controle gehouden, maar de symptomen kunnen met Teplizumab ook worden afgeremd. Het medicijn is momenteel enkel goedgekeurd voor patiënten die zich in fase 2 van diabetes type 1 bevinden, met andere woorden: een vastgestelde aanwezigheid van antistoffen tegen de bètacellen en glucosestoornissen. Dat betekent niet dat de patiënten zelf al zichtbare symptomen ervaren, want diabetes begint veel vroeger dan de klinische diagnose. Familiestudies en bloedonderzoeken tonen aan dat de dodelijke dans tussen het afweersysteem en de bètacellen al tot twintig jaar voor de diagnose start. Dit noemen we fase 1: de aanwezigheid van antistoffen. Daarnaast waren er ook studies met dit medicijn bij mensen die al verder in het ziekteverloop zitten en waarbij een nieuwe diagnose werd gesteld. Ook daar noteren we positieve resultaten.”
Deactiveren en stabiliseren
Diabetes type 1 vernietigt geleidelijk aan de functie van de bètacellen. Het nieuwe medicijn zet hierop de tegenaanval in. Teplizumab is een antistof tegen CD3 T-lymfocyten. Dit specifieke eiwit is een merker op zowel CD8 en CD4-cellen die allebei verantwoordelijk zijn voor het vernietigende effect op de insulineproducerende cellen. Door die specifieke T-lymfocyten te deactiveren, stabiliseert Teplizumab het aantal nog werkende bètacellen. Het medicijn wordt gedurende veertien dagen via een infuus toegediend. Na de behandeling worden de effecten van diabetes met minstens twee jaar uitgesteld.
De toekomst van diabetes
Zal Teplizumab ook bij ons verkrijgbaar zijn? “Dat zal niet zo heel lang meer duren, hoop ik. De aanvraag voor goedkeuring bij het Europees Geneesmiddelenagentschap (EMA) wordt eind 2023 ingediend. Dit nieuwe medicijn brengt de sector volop in beweging.” Teplizumab is het eerste medicijn dat de ziekte op zo’n ingrijpende manier beïnvloedt, maar zeker niet het laatste. In ons land alleen al lopen ondertussen vier studies naar meer mogelijkheden. Daarnaast is het nut van een vroegtijdige screening nogmaals bewezen. Ook dat is een belangrijk gevolg van deze doorbraak. Via INNODIA worden daarom nieuwe pilootprojecten opgezet om diabetes type 1 vroegtijdig op te sporen. Daarnaast worden de studies naar Teplizumab ook voor de andere fases van de ziekte verder uitgebreid. “Is diabetes nu genezen? Zeker niet, maar de goedkeuring van dit geneesmiddel opent enorm veel deuren. En die molen draait nu op volle toeren.”
Wat is INNODIA
INNODIA is een internationaal samenwerkingsverband tussen 31 academische instellingen, 6 industriële partners, een kleinschalige onderneming en 2 patiëntenorganisaties die hun kennis en ervaring samenbrengen met één gemeenschappelijk doel: diabetes type 1 bestrijden. Aan de hand van klinische studies wil INNODIA de verdere achteruitgang van de bètacelfunctionaliteit bij mensen bij wie recent diabetes type 1 is vastgesteld een halt toeroepen door op het immuunsysteem of de bètacellen in te werken met verschillende behandelingen. De farmaceutische bedrijven die deel uitmaken van INNODIA bundelen hun krachten om samen met vooraanstaande academische klinische onderzoekers de doeltreffendheid van potentiële nieuwe geneesmiddelen aan te tonen.
Meer info over INNODIA op https://www.innodia.eu/nl/.
Multidisciplinaire begeleiding van adolescenten met diabetes type 1
Wereldwijd lijden naar schatting 8,4 miljoen mensen aan diabetes type 1, waarvan 1,2 miljoen kinderen en adolescenten[1]. Volgens cijfers van het RIZIV gaat het in ons land om zo’n 3.634 kinderen en jongeren tussen 0 en 18 jaar. Daar komen jaarlijks ongeveer 450 nieuwe diagnoses bij. De laatste dertig jaar neemt dat cijfer toe en manifesteert de ziekte zich op jongere leeftijd. Intensieve aanpak door een multidisciplinaire team is echt noodzakelijk om het opgroeiende kind te behandelen en samen met zijn familie in dit leerproces te begeleiden. Kinderendocrinoloog prof. Dr. Kristina Casteels en psychologe Janne Houben, allebei verbonden aan het UZ Leuven, geven tekst en uitleg.
Diabetes type 1 is een auto-immuunziekte die zich bij kinderen ontwikkelt. Onder de 18 jaar gaat het bij diabetesdiagnoses in zo’n 89 procent van de gevallen om type 1. Bij type 1 diabetes, maakt het lichaam geen insuline meer aan en moet er levenslang insuline toegediend worden: dit kan gebeuren via een insulinepen of insulinepomp. Diabetes type 2 ontwikkelt zich meestal op latere leeftijd en hangt vaak samen met een minder goede levensstijl. “Bij deze ziekte is er geen gebrek aan insuline, maar werkt die insuline niet goed. Therapie bestaat meestal uit aanpassingen in de levensstijl en orale medicatie”, legt kinderendocrinologe Kristina Casteels uit. “Bij type 1 spelen zowel genetische als omgevingsfactoren een rol in het ontstaan ervan. Sinds enkele jaren bestaat de mogelijkheid om pasgeboren baby’s te screenen op een genetisch risico op type 1 diabetes. Dit gebeurt via een vingerprik op het moment van de neonatale screening. Zo’n veertien ziekenhuizen in ons land nemen deel aan deze Freder1k-studie. Gezien 90 procent van de nieuw gediagnosticeerde kinderen geen eerstegraadsverwant heeft met type 1 diabetes, is het belangrijk deze screening aan de algemene populatie voor te stellen. Als er een verhoogd risico wordt vastgesteld, kunnen deze kinderen deelnemen aan preventiestudies.”
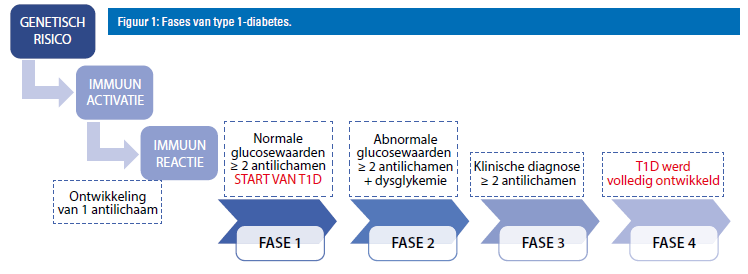
De stadia van diabetes type 1
Diabetes type 1 verloopt in drie stadia[2]. In het eerste stadium zijn al meer dan twee antistoffen te vinden in de bloedwaarden, maar is de bloedsuikerspiegel nog in orde. Die verandert pas in het tweede stadium, wanneer de aanval verder gevorderd is. “De bloedsuikerspiegel is hier al verhoogd na het eten of drinken van suikerhoudende middelen”, zegt prof. Dr. Casteels. “In het derde stadium volgt de klinische diagnose en zien we symptomen zoals vermageren, veel plassen en drinken.” Hoe snel de ziekte verloopt van stadium 1 tot 3 is voor elke patiënt anders. “In sommige gevallen wordt diabetes type 1 pas heel laat herkend”, zegt psychologe Janne Houben. “Symptomen zoals veel drinken, weinig eten en veel plassen worden dan aan externe factoren zoals de groei of de warmte toegekend. We proberen daarom huisartsen en verpleegkundigen te sensibiliseren en merken dat dit zijn vruchten afwerpt.”
De eerste stappen
Voor zowel het kind als voor de ouders is de diagnose van diabetes type 1 ingrijpend. “Iedereen gaat er anders mee om”, licht Janne toe. “Sommigen hebben nog niet goed door wat het is. Ze worden ook meteen een à twee weken opgenomen in het ziekenhuis, waar ze overladen worden met uitleg. De ene vindt het moeilijk die informatie te verwerken, de andere heeft het lastig met de prikjes en ervaart veel verdriet of zorgen over de toekomst, nog iemand anders blijft er rustig onder. Het is een verwerkingsproces dat iedereen op zijn manier doorloopt.”
Tijdens de opname is er een multidisciplinaire aanpak met aandacht voor de levenskwaliteit van het kind en het gezin. Daarin wordt gekeken naar hoe het evenwicht bewaard kan worden tussen het verzorgen van de ziekte enerzijds en een normaal dagelijks leven anderzijds. “Tijdens de opname wordt uitleg gegeven over wat type 1 diabetes is en wat de nodige behandeling is, namelijk gezonde voeding/levensstijl, glucosemetingen, insuline toedienen, …”, vertelt Janne. “Het kind ziet samen met de ouders daarom 1 uur per dag een diabetesverpleegkundige, 1 uur een diëtist en op regelmatige basis een psycholoog. Het is een rollercoaster en een intens proces waarbij het belangrijk is dat ouders zeer nauw betrokken worden. De diagnose heeft dan ook een impact op het hele gezin. Samen gaan we met het gezin op zoek naar nieuwe gewoonten en een nieuwe structuur voor wanneer ze uit het ziekenhuis ontslagen worden. Dit kan ook een impact hebben op broers en zussen, waardoor zij op vraag ook bij dit proces betrokken kunnen worden.”
Diabetes en het puberbrein
Adolescenten denken op korte termijn. Ze leven vandaag en morgen. Hun brein is nog niet ver genoeg ontwikkeld om de langetermijneffecten van diabetes in te schatten. “Bij lagereschoolkinderen nemen ouders die zorg op zich. We zullen hier ook werken met een leuk boek en leggen de ziekte uit als een verhaal met huisjes en sleutels. Tijdens de behandeling leggen we hier meer de focus op hoe de ouders hun kinderen kunnen ondersteunen”, zegt Janne. “Bij adolescenten ligt het anders. We gaan rechtstreeks met hen aan de slag en rekenen op de betrokkenheid van de ouders. Het is belangrijk dat zij ook alle informatie meekrijgen, want je mag van adolescenten niet verwachten dat ze dit alleen doen. Ook al willen ze vaak al zelfstandig zijn en ook al zoeken we samen naar manieren om deze zelfstandigheid te bereiken, is het belangrijk te beseffen dat de vaardigheden van adolescenten rond zelfcontrole, plannen en organiseren nog niet voldoende ontwikkeld”, zegt Janne. “Ik ben jong en ik wil wat, is niet toevallig de titel van onze lezing tijdens het Diabetessymposium.”
Kinderen met een chronische ziekte ondergaan dezelfde ontwikkelingsstadia als andere kinderen, maar ze krijgen met andere, extra uitdagingen te maken. Tieners beginnen door biologische en hormonale veranderingen te twijfelen aan alle kennis, vaardigheden en ervaringen die ze voorheen vertrouwden. “De puberteit is een periode van lichamelijke, maar ook van cognitieve en sociale ontwikkeling. Ze leren abstract, logisch en ruimtelijk denken en consequenties trekken. Ze ondervinden dat een idee, gedachte of gevoel het menselijke handelen kan beïnvloeden”, zegt Janne. “Psychosociaal ontwikkelen ze hun eigen identiteit. Iemand met type 1 diabetes heeft de uitdaging daar die chronische ziekte aan te rijmen en rekening te houden met aspecten als therapietrouw. Dat is allemaal niet vanzelfsprekend. Je helpt hen om die taken autonoom op zich te nemen naarmate ze ouder worden, maar dat gaat stapsgewijs en in overleg.”
Samen als diabetesteam
De psychologen van het multidisciplinair team is laagdrempelig aanwezig. Ze gaan rustig kennismaken na de diagnose, leren de gezinnen kennen en begeleiden bij het initiële verwerkingsproces. “We willen vooral aangeven dat het normaal en ok is hoe ze zich voelen door te luisteren. Zo weten adolescenten en ouders dat ze bij ons terechtkunnen indien ze met bepaalde uitdagingen te maken krijgen. Soms kan het de ouders even over het hoofd groeien of worstelen tieners met hoe ze hun therapie moeten uitvoeren in een sociale context. Janne licht hun functie verder toe: “Eenmaal per jaar hebben we een afspraak. Dat is de gelegenheid om polshoogte te nemen over hoe het gaat met de adolescent. We praten niet enkel over de ziekte, maar ook over school, hobby’s, de thuissituatie, … Kortom: over hun persoon in zijn geheel. Natuurlijk praten we ook over hun diabetes, hoe het loopt met het uitvoeren van hun therapie, over hun motivatie, hoe zij dit ervaren, eventuele uitdagingen, … Merken we bezorgdheden op, dan zijn we er om te ondersteunen. Kinderen en ouders vinden het meestal niet vreemd om door een psycholoog begeleid te worden. We maken deel uit van het diabetesteam. Geeft iemand aan dat ze het toch lastig vinden om met ons te praten, dan houden we het bij dat jaarlijkse opvolgingsgesprek.”
Prof. Dr. Casteels besluit: “Type 1 diabetes is een ziekte met een grote weerslag op het dagelijkse leven van heel de familie. Ouders zijn een belangrijke en onontbeerlijke steunpilaar voor hun kind. Bij jongere kinderen gaat het om begeleiding, bij adolescenten om samenwerking en betrokkenheid.”
Prof. Dr. Kristina Casteels en psychologe Janne Houben geven een lezing tijdens het Diabetessymposium in het ICC Gent op maandag 13 november 2023. Inschrijven kan via diabetessymposium.be.
[1] Casteels K, Vanhuyse V, Paulus J, Overbergh L, Van Ryckeghem L, Mathieu C. Screening, preventie en interventie: tijd om type 1-diabetes samen aan te pakken. Percentieel Vol 27, nr 6. 2022; 6-9.
[2] Besser REJ, Bell KJ, Couper JJ, et al. ISPAD clinical practice consensus guidelines 2022: Stages of type 1 diabetes in children and adolescents. PediatrDiabetes. 2022; 1‐13. doi:10.1111/pedi.13410
Comfort, zelfvertrouwen en nieuwe perspectieven door therapie met paarden
Hippotherapie is niet nieuw en wordt al langer toegepast bij mensen met een beperking, autisme of een chronische aandoening. Marlies Van Hecke gebruikt equicoaching bij mensen met diabetes. “Bij de paarden durven mensen hun grenzen stellen en leren ze voelen wat hun behoeften echt zijn.” Met behulp van de dieren begeleidt Marlies de deelnemers naar een beter zelfbewustzijn en een positief, realistisch toekomstbeeld.
Verpleegkundige en diabeteseducator Marlies Van Hecke is gepassioneerd door paarden. Ze geeft les aan de Arteveldehogeschool binnen zowel de opleiding Verpleegkunde als het postgraduaat Hippotherapie. Als erkend lid van Equine Assisted Coaching en intervisiebegeleider bij Centaur Federation heeft ze een jarenlange expertise in coachen en equicoaching. Dat garandeert de betrouwbaarheid en kwaliteit van haar trainingen.
Tijdens equicoaching met mensen met diabetes ligt de hoofdfocus op het psychosociale en emotionele aspect. “In elke levensfase ervaren zij heel wat hindernissen en drempels waardoor het leven met diabetes niet altijd even rooskleurig is”, vertelt Marlies. “Denk bijvoorbeeld aan studenten die een opleiding starten met wisselende uurroosters, diverse stageperiodes en variërende pauzes. Zij kunnen hun glycemieprikken moeilijk plannen, wat hun diabetes en hun algemeen welbevinden in de weg staat. Ze botsen op grenzen en twijfels die onbewust stress en frustratie veroorzaken. De paarden helpen dit in kaart te brengen.”
Authenticiteit van paardenkracht
Paarden zijn sociale kuddedieren. Ze reageren instinctief op lichaamstaal door dichterbij te komen of net afstand te nemen. Deze eerlijk feedback biedt inzicht in de onbewuste tegenstijdigheid van de deelnemer en biedt de coach toegang tot dieperliggende vraagstukken. Marlies: “Het coachen verloopt tussen de paarden. Als ik vraag hoe men zicht voelt, volgt soms het antwoord: ‘Het gaat goed’. Wanneer de paarden dan wegstappen of onrustig reageren, weet ik dat er toch meer aan de hand is en kan ik door de juiste vragen te stellen, beter ingaan op wat er echt speelt. De deelnemers hebben meestal snel door dat de paarden hun emoties doorgronden. Dit moedigt hen aan om dieper te graven en bewust te voelen welke onderliggende twijfels of angsten hun leven belemmeren. Hier werken we op verder.”
Doelgericht werken aan positief realistisch toekomstbeeld
Mensen kunnen leren van de oprechte manier waarop paarden in het leven staan “Net als paarden, leven mensen met diabetes in een constante staat van paraatheid. Zou ik dat wel eten? Ga ik genieten van dat feestje als ik niets mag eten of drinken? Heb ik mijn insuline bij? Hoe hoog of laag sta ik? Wat als ik mij plots niet goed voel? In die constante alertheid zit veel onrust”, legt Marlies uit. “Een patiënt kwam bij mij met ontzettend veel frustratie. Zijn omgeving verweet hem niet therapietrouw te zijn, hij vond hen onwetend. Toen hij zei dat hij gewoon wou genieten van het leven zonder steeds met zijn diabetes rekening te moeten houden en dan liever tien jaar minder leefde, kreeg ik inzicht in zijn echte behoeften: genieten, begrip, houvast. Door ademhalingsoefeningen met de paarden creëerden we rust en geraakte die persoon uit zijn emotionele tunnel. We leerden grenzen aangeven tegenover anderen met communicatiestrategieën en zochten naar alternatieven voor het genieten van bijvoorbeeld alcohol of voeding. Stap voor stap groeide zijn positieve toekomstperspectief en kreeg hij weer vat op zijn leven. Via versterkende tools mensen met diabetes zelfbewust en authentiek leren handelen: dat is de kracht van equicoaching.”
“Gevangenen hebben recht op cola en suikerwafels, maar goede zorg wordt hen ontnomen”
Groeiend aantal personen met diabetes in de gevangenis
In België kampt ongeveer zeven procent van de bevolking met een vorm van diabetes. Dat is bijna een derde meer dan tien jaar geleden. Dat merken ze ook in de gevangenis, vertelt Pieter Dejaeger, verpleegkundige bij de federale overheidsdienst Justitie. De vergrijzing van de bevolking speelt hierin een rol, maar vooral voor diabetes type 2 zijn overgewicht, ongezonde voeding en te weinig beweging nefast. En laat deze combinatie net in gevangenissen een grote boosdoener zijn.
Wereldwijd stijgt het aantal personen met diabetes. Ook in minder voor de hand liggende situaties zoals in gevangenissen. Die verschuiving merkt ook Pieter Dejaeger op verpleegkundige in de gevangenis van Sint-Gillis. “Het aantal gevangenen met diabetes neemt sterk toe. Vroeger waren het vooral oudere gevangenen, maar steeds vaker zien we jongere gedetineerden die bij aankomst al afhankelijk zijn van diabetesmedicatie of insuline. Daarnaast spelen ook de ongezonde gewoontes in de gevangenis zelf een grote rol.”
De dagelijkse gevangeniskost bestaat al lang niet meer uit water en brood. Gedetineerden hebben het recht om verschillende voedingsmiddelen te bestellen voor eigen gebruik in de cel. Pieter: “Alle gevangenen krijgen drie maaltijden per dag: ’s morgens en ’s avonds brood met beleg, ’s middag een warme lunch. Deze maaltijden worden in de mate van het mogelijke aangepast aan bepaalde diëten of voorkeuren, maar dat is eerder beperkt. Veel verder dan zoutarme diëten, een magere yoghurt in plaats van vanillepudding of een vegetarische maaltijd gaat het niet. Daarnaast kunnen gedetineerden met voldoende financiële middelen via een kantinelijst zelf dranken en voedingsmiddelen voor eigen gebruik in de cel aankopen. Het moet je niet verbazen dat de gedetineerden geen appelen of bananen kiezen. Redbull, frisdranken en suikerwafels zijn hier heel populair. De combinatie met minder beweegmogelijkheden is voor veel gevangenen dan ook nefast voor hun gezondheid.”
Nieuwe diabetestoepassingen beperkt in gevangenis
Die hogere diabetescijfers vereisen een uitgebreide medische opvolging. Bovendien worden insulinesensoren en -pompen steeds innovatiever maar daar zijn gevangenissen niet op voorzien. “De evoluties in de diabeteszorg buiten deze muren is verregaander dan de zorg die we hier kunnen bieden. Het systeem op zich is superinteressant omdat de persoon met diabetes niet zelf moet instaan voor zijn insuline, maar aan de juiste materialen geraken is voor ons wel problematisch. Dit zijn heel dure, complexe systemen en de gevangenis moet dit zelf financieren.”
Voor veel patiënten wordt daarom in de eerste plaats teruggegrepen naar reguliere metingen zoals een vingerprik. Gevangenen met diabetes worden tijdens de eerste twee weken na aankomst intensief opgevolgd. Op vier vaste momenten wordt hun glycemie opgemeten en er wordt nagegaan in hoeverre ze hun eigen insulinegehalte correct kunnen regelen of hun eetpatroon afstemmen op hun behoeften. Gedetineerden houden een prikboekje bij en de verpleegkundigen volgen hun spuitschema’s op. Gevangenen die dit niet zelfstandig doen, blijven gedurende hun straf dagelijks een beroep doen op het verplegend personeel. Voor personen met een ernstiger diabetesverloop is deze werkwijze niet mogelijk en zelfs gevaarlijk. Zij moeten daarom worden ondergebracht in gevangenissen met een geïntegreerd ziekenhuis zoals Brugge, Sint-Gillis en Lantin waar wel voldoende medische zorg beschikbaar is.

Nood aan preventie en zelfredzaamheid
Deze zorgverleners zetten naast de intensieve opvolging van gevangenen met diabetes ook sterk in op preventie en zelfredzaamheid. “Bij de personen die we opvolgen, maar ook algemeen in de gevangenis, moedigen we gezonde keuzes zoveel mogelijk aan. Maar er is zeker een bijkomende nood aan een betere diabeteseducatie. Nu hangen we posters op en gaan in gesprek met hen, maar dat is onvoldoende. In sommige gevangenissen worden workshops georganiseerd, maar daarvoor heb je genoeg personeel, tijd en ruimte nodig. Toch blijft het een heel belangrijke pijler in diabeteszorg om patiënten zo zelfstandig mogelijk te leren omgaan en leven met diabetes, zowel in de gevangenis als voor wanneer ze vrijkomen.”
Beperkte vrijheid en nijpend personeelstekort belemmert zorg
Autonome zorg ontbreekt voor een groot stuk in de gevangenis. Gedetineerden met diabetes zijn sterk afhankelijk van vaste eetmomenten en van de hulp van bewakers en verpleegkundigen. “Alle zorgpersoneelsleden hebben een basisopleiding rond diabetes genoten en enkelen zijn opgeleid als diabeteseducator, maar die zijn niet altijd aanwezig. Per shift zijn we in Sint-Gillis momenteel met twee personen voor 560 gevangenen. ’s Nachts is er bij ons enkel een dokter van wacht beschikbaar. In de nieuwe gevangenis in Haren zal dat neerkomen op een medisch team van negentien mensen voor 1.250 gevangenen, verdeeld over verschillende shifts en afdelingen. Dat is veel te weinig. Daardoor moeten gevangen die zich niet goed voelen of in nood verkeren vaak te lang wachten op de hulp van bewakers of verpleegkundigen. De zorg in gevangenissen kan dus absoluut beter”, besluit Pieter. “Maar als verpleegkundige is werken in de gevangenis heel moeilijk. Wij moeten inpassen in een systeem tussen bewakers en gevangenen. We zoeken het evenwicht tussen de meest menselijke en kwaliteitsvolle gezondheidszorg in een strenge, beperkte en zo veilig mogelijke setting voor alle betrokkenen.”
Referentiekader rond vrijheidsberovende maatregelen biedt uniforme houvast
Voor het toepassen van vrijheidsberovende maatregelen in de residentiële geestelijke gezondheidszorg en in de brede jeugdhulp zijn multidisciplinaire richtlijnen uitgewerkt. Wetenschappelijk onderbouwd en getoetst aan good practices uit het werkveld bieden deze richtlijnen een uniform referentiekader in Vlaanderen. Toch is de implementatie ervan niet overal voor de hand liggend en zijn bepaalde nuances nodig om ze op korte termijn haalbaar te realiseren.
In 2020-2021 liet de Vlaamse overheid door het Steunpunt Welzijn Volksgezondheid & Gezin (SWVG) twee multidisciplinaire richtlijnen ontwikkelen over het toepassen van vrijheidsberovende maatregelen (VBM) in de residentiële geestelijke gezondheidszorg enerzijds en in de brede jeugdhulp anderzijds (kinderpsychiatrie, VAPH-instellingen, jongerenwelzijn, …). Deze richtlijnen zijn uitgewerkt op basis van literatuuronderzoek, buitenlandse richtlijnen, de mensenrechten en de evidentie rond het uitvoeren van dergelijke maatregelen in de praktijk. Het SWVG wou de multidisciplinaire richtlijnen juridisch onderbouwen en vond hiervoor een basis bij de mensenrechten, waardoor deze vrij uniek zijn.
“Uit die richtlijnen is gebleken dat het werkveld meer ondersteuning en bijkomende kaders nodig heeft om ze correct te kunnen implementeren. Daarom richtte het voormalige Agentschap Zorg en Gezondheid, nu het Departement Zorg, een kwaliteitstafel op met alle stakeholders. Hierin waren zowel onderzoekers als het werkveld betrokken, waaronder psychologen, psychiaters, NETWERK VERPLEEGKUNDE, Zorgnet-Icuro, het Vlaams Welzijnsverbond en patiëntenvertegenwoordigers”, vertelt Kris Vaneerdewegh, hoofd nursing in het OPZC Rekem en lid van de werkgroep Geestelijke Gezondheidszorg.
Nieuwe multidisciplinaire richtlijnen
Vanuit de kwaliteitstafel is een referentiekader rond vrijheidsberovende maatregelen opgesteld en zijn zo’n 430.000 euro aan financiële middelen vrijgemaakt om organisaties te ondersteunen bij de implementatie van deze multidisciplinaire richtlijnen. “Er is een projectplan uitgewerkt tot 2025 om allerlei ondersteuningsvormen te ontwikkelen voor het werkveld. Een eerste stap is het opzetten van een informatieve website waar alle organisaties toegang toe krijgen. De site wordt in september gelanceerd”, gaat Kris verder. “Daarnaast is gebleken dat de registratie van het toepassen van VBM vandaag heel verschillend gebeurt. Bijvoorbeeld, in de psychiatrische ziekenhuizen gaat men hier meer gestructureerd mee om, in de bijzondere jeugdzorg minder. Een goede registratie is nodig om te weten wanneer en hoe lang iemand vrijheidsberovende maatregelen krijgt toegepast, op welke manier dat gebeurt, … Een werkgroep is nu aan de slag om die registraties te uniformiseren, zodat er ook rapportering mogelijk is op Vlaams niveau. Tot slot voorziet de Vlaamse regering middelen om de infrastructuur aan te passen in de voorzieningen. Dit gebeurde enkele jaren geleden al voor de kinder- en jongerenpsychiatrie, en wordt nu opengetrokken naar de volwassenenpsychiatrie en de VAPH-instellingen. Denk aan comfortrooms inrichten of andere zaken opzetten zodat geen vrijheidsberovende maatregelen nodig zijn.”
Haalbare implementatie
Het referentiekader dat in het verleden gebruikt werd, was gebaseerd op afspraken en inschattingen. Nu wordt dat kader aangepast op basis van de multidisciplinaire richtlijnen. Kris: “Het werkveld heeft dit met veel enthousiasme onthaald. Het is positief dat er onderzoek gebeurd is, dat de richtlijnen wetenschappelijk onderbouwd zijn en dat de overheid hiervoor zoveel middelen vrijmaakt. Toch is enige voorzichtigheid nodig. Een aantal elementen zijn moeilijk om te zetten in de praktijk omdat het ondersteunende kader nog niet aanwezig is: namelijk de juiste infrastructuur en voldoende personeel. Bijvoorbeeld, in het voorstel staat dat om het kwartier live toezicht moet gebeuren, dus niet via een camera. Dat is een goed idee, maar niet haalbaar door de personeelsbezetting. Een ander voorbeeld is dat we bij afzondering een second opinion moeten vragen na vier uur. Een instelling moet dit 24 op 7 kunnen organiseren. Op weekdagen is dat overdag geen probleem, maar organisatorisch is het bijzonder moeilijk om dit ook ’s nachts en tijdens het weekend te garanderen.”
Groeiproces
De knelpunten zijn nu uit de multidisciplinaire richtlijnen gehaald en een ontwerp ligt klaar ter goedkeuring. Verwacht wordt dat dit eind 2023 gefinaliseerd wordt. Het belang van de multidisciplinaire richtlijnen is volgens Kris niet te onderschatten: “Voor de overheid is het referentiekader het middel om inspecties uit te voeren. Het is logisch dat instellingen niet van vandaag op morgen alle nodige aanpassingen kunnen doen. Daarom is het zinvol de elementen die nu moeilijk implementeerbaar zijn, in de kwaliteitstafel op te nemen om die in de toekomst verder uit te werken en op te volgen. Dit is absoluut noodzakelijk om een uniforme aanpak uit te werken voor alle instellingen die vrijheidsberovende maatregelen toepassen. Dat alternatieven zijn voorgesteld voor die knelpunten is een goede zaak. We hebben het dus niet gewoon geschrapt, maar eerder haalbaar omschreven. Qua live toezicht houden we het voorlopig op toezicht om het half uur, zoals vandaag geldt. Voor de second opinion is het voorstel dat binnen 24 uren een intercollegiale afdelingsoverschrijdende toetsing gebeurt. Het is een groeiscenario om tot een volgende stap te komen. In oktober komt de kwaliteitstafel terug samen en tekenen we de verdere stappen uit.”
Memorandum Staten-Generaal Geestelijke Gezondheid legt dringende nood aan actie bloot
De Staten-Generaal Geestelijke Gezondheid (SGGG) bestaat al sinds 2019 en komt tweejaarlijks samen. Door covid nam de aandacht voor GGZ bij bevolking en overheid toe. De SGGG wil een forum zijn van personen met een psychische kwetsbaarheid, ervaringsdeskundigen, hun familieleden, zorgverleners, leden van zorgorganisaties, academici, vertegenwoordigers van beroepsorganisaties en zorgkoepels. Het doel: een beetje GGZ met de patiënt centraal door de kwaliteit en toegankelijkheid van zorg te verhogen. Op 9 juni 2023 verscheen hun memorandum met vijftien concrete aanbevelingen voor het beleid.
Bijna een op vijf Belgen[1] kampt met ernstige psychische problemen zoals een depressie, angststoornis, alcohol- of drugsverslaving. Zo’n zes Belgen per dag[2] gaan over tot zelfdoding. Neuro-psychiatrische aandoeningen zijn verantwoordelijk voor 21 procent van alle verloren jaren van ziekte en verloren jaren door vroegtijdig overlijden. Voor kanker gaat het om 19 procent[3]. De financiële impact van psychische problemen op onze maatschappij is bovendien ontzettend hoog. Uit cijfers van de OESO blijkt dat het voor België om zo’n 20,7 miljard euro[4] gaat. Dit wordt besteed aan uitkeringen, verminderde productiviteit en afwezigheid op het werk. Investeren in geestelijke gezondheidszorg is dus hoognodig. Nochtans beloofde de overheid in 2020 dat het tegen 2030 12 procent van het federale gezondheidszorgbudget zou wijden aan geestelijke gezondheidszorg.
Geestelijke gezondheidszorg staat hoog op de agenda van heel wat beleidsmakers, maar het is tijd voor actie en voor extra financiën die de zorgkwaliteit versterken. Er zijn de voorbije jaren wel initiatieven geweest. Zo lanceerde Vlaanderen campagnes om psychische problemen bespreekbaar te maken en maakt de federale overheid 150 miljoen euro per jaar vrij om psychologen en orthopedagogen in de eerste lijn te ondersteunen. Toch blijven de wachtlijsten groeien en is een algemene, wetenschappelijk onderbouwde visie die een groter, beter, toegankelijker en rechtvaardiger aanbod uitbouwt er niet. Samenwerking is daarin cruciaal, als we aan alle hulpvragen binnen de GGZ tegemoet willen komen. Zo blijven de pijnpunten die de SGGG bij haar oprichting naar voor schoof nog steeds gelden. De financiering vandaag heeft een omgekeerd effect, want arm maakt ziek en ziek maakt arm. Ook de transitie van jeugd- naar volwassenenzorg en van volwassenen- naar ouderenzorg schiet tekort. In afwachting van de derde bijeenkomst van SGGG op 8 februari 2024 publiceerde de organisatie daarom een memorandum met concrete aanbevelingen voor het beleid.
Extra capaciteit en toegankelijkheid
Het memorandum biedt vijftien onderbouwde actiepunten met voorop een uitgebreidere capaciteit en bredere toegankelijkheid voor de GGZ. De wachtlijsten worden steeds langer, ook al ontbreekt recente data. Uit cijfers van 2017[5] blijkt dat 44 procent van de zorgvragers meer dan een maand moest wachten voor een eerste contact met een hulpverlener in de GGZ. Ouderen moesten toen algemeen gezien minder lang wachten dan kinderen, tieners en mensen met een psychische kwetsbaarheid. Om dit probleem aan te pakken zijn meer eerstelijnsopvang, psychologen en psychiaters nodig, maar ook betere diagnoses, indicatiestellingen, minder lappendeken en een betere organisatie en samenwerking van alle actoren binnen de somatische, psychologische en sociale hulpverlening.
Daarnaast moet het GGZ-aanbod ook efficiënter georganiseerd worden, op basis van de noden van de zorgvragers. Tijdige, minder dure zorg voor meer mensen verhoogt de levenskwaliteit aanzienlijk, beïnvloedt meteen ook de wachttijden en het gebruik van psychofarmaceutische middelen en reduceert het aantal arbeidsongeschikten en -uitkeringen. De SGGG roept het Federaal Kenniscentrum voor de Gezondheidszorg (KCE) dan ook op een methode te ontwikkelen die population mental healthcare omzet in de Belgische context.
Van preventie tot geïntegreerde zorg
Preventie is in alle gezondheidszorgdomeinen noodzakelijk, dat is voor GGZ niet anders. Zelfzorg, lotgenotenorganisaties of peer-to-peerinitiatieven vinden plaats op het niveau van de nulde lijn, maar ontvangen momenteel weinig ondersteuning. Die moet er absoluut komen, net zoals de ondersteuning voor de eerste lijn. Een van die initiatieven zijn de Kruispunten, die eerste hulp bieden bij psychische problemen. Ze begeleiden zorgvragers snel naar de juiste plek door een goede indicatiestelling. Al moet hier nog een wetenschappelijk onderbouwde tool voor ontwikkeld worden.
Ook binnen de GGZ is geïntegreerde zorg nodig, met een ontschotting van zorg waarbij alle aspecten aangepakt worden in een globaal zorgplan. Zo worden heel wat ernstige psychiatrische aandoeningen doeltreffender aangepakt en een vroegtijdig overlijden vermeden. Hand in hand daarmee gaat het vermijden van chronisch zieken die in stilte psychisch lijden omdat er enkel naar de fysieke aspecten van hun ziekte gekeken wordt. Ook mensen in armoede met lichamelijke, psychosociale of psychische problemen mogen niet vergeten worden. Voor hen moet het vervangingsinkomen de armoedegrens overschrijden. België scoort op dat vlak bijzonder slecht in vergelijking met andere Europese landen.
Ruimte voor opleiding en onderzoek
De vermaatschappelijking van zorg is een goede zaak, vindt de SGGG. Al schuift dit ook nieuwe problemen naar voor. Het heeft ertoe geleid dat de residentiële en semi-residentiële zorgpopulatie een grotere zorgzwaarte vertoont, zonder extra personeel. Daarnaast komt een deel van de ‘vermaatschappelijkte’ patiënten terecht in daklozenopvang, een algemeen ziekenhuis of een gevangenis waar specifieke GGZ-expertise ontbreekt. Algemeen genomen is bovendien een schrijnend tekort aan personeel met die kennis en feeling voor geestelijke gezondheidsproblemen. Meer opleidingsplaatsen creëren voor GGZ en het onderdeel GGZ breder aan bod laten komen in alle zorgopleidingen kunnen dit probleem oplossen. Door te investeren in die deskundigheid en kennis, is medicatie misschien niet langer een eerste keuze bij hulpverlening. Want nog te veel mensen gebruiken psychofarmaca en niet-medicamenteuze behandelingen zijn moeilijk toegankelijk. Het is logisch dat een arts kiest voor pillen, wanneer wachtlijsten bij een psycholoog oplopen. Daarnaast moeten psychofarmaca ook beter terugbetaald worden voor mensen met ernstige psychiatrische aandoeningen.
Niet alleen geestelijke gezondheidszorg hinkt achterop, ook het onderzoek en studiewerk ondervindt haperingen. Een manier om wachttijden systematisch te registeren vraagt heel wat denkwerk. Nochtans kan dit rechtstreeks aantonen hoe impactvol een beslissing van het beleid is. Daarnaast zijn ook epidemiologische data nodig en cijfers over het zorggebruik. Zo groeien we toe naar population mental health.
Meer erkenning nodig
Mensen met een psychische kwetsbaarheid worden nog te vaak gediscrimineerd. Onder meer door verzekeringsmaatschappijen, maar ook de kost van een psychiatrische opname is niet inbegrepen in de maximumfactuur en vallen mensen met psychische problemen niet onder het statuut van chronisch zieken. Bovendien wordt de expertise van ervaringsdeskundigen en hun familie niet erkend. Een duidelijk kader voor hun unieke inzichten die de kwaliteit van GGZ bevorderen in de nulde, eerste, tweede en derde lijn is nodig.
Tot slot roept de SGGG op om met alle stakeholders samen de GGZ van de toekomst uit te bouwen. De versnipperde en gedeelde bevoegdheden in ons land zijn een hindernis om zorg efficiënt en kwalitatief te organiseren.
Alle informatie en bronmateriaal vind je terug via statengeneraalggz.be.
[1] https://www.healthybelgium.be/en/health-status/mental-health/anxiety-and-depression
[2] https://www.healthybelgium.be/en/health-system-performance-assessment/specific-domains/mental-health#MH-1 en https://www.zelfmoord1813.be/feiten-en-cijfers/cijfers-over-su%C3%AFcide-en-su%C3%AFcidepogingen/su%C3%AFcides-in-vlaanderen
[3] https://www.healthybelgium.be/en/health-status/burden-of-disease/disability-adjusted-life-years, https://www.healthybelgium.be/en/health-status/burden-of-disease/years-lived-with-disability en https://www.healthybelgium.be/en/health-status/burden-of-disease/years-of-life-lost
[4] https://www.oecd.org/health/mental-health-problems-costing-europe-heavily.htm
[5] https://www.healthybelgium.be/en/health-system-performance-assessment/specific-domains/mental-health#MH-3
Expertise rond geestelijke gezondheid noodzakelijk voor optimale eerstelijnszorg
Binnen de eerste lijn is de nood aan ondersteuning op het vlak van geestelijke gezondheidszorg groot. Thuisverpleegkundigen spelen hierbij een belangrijke rol. Ze staan in nauw contact met de zorgvragers en kunnen snel signalen opvangen. Door referentieverpleegkundigen in te zetten en de samenwerking met de GGZ-partners te verbeteren, wil het Wit-Gele Kruis hun medewerkers de nodige tools geven om de stap naar de juiste zorg te vergemakkelijken.
In België neemt het aantal mensen met psychosociale problemen toe. Ook in de eerste lijn is deze evolutie merkbaar, waardoor thuisverpleegkundigen steeds vaker geconfronteerd worden met bijkomende zorgvragen van hun patiënten. Om hierop een antwoord te bieden, bouwt het Wit-Gele Kruis diverse initiatieven uit binnen de eigen organisatie en zet het sterk in op een goede samenwerking met de verschillende partners binnen de geestelijke gezondheidszorg. Zo heeft elke provincie in het Wit-Gele Kruis een referentiedomein GGZ opgezet, waarbinnen referentieverpleegkundigen aan de slag zijn.
“In de eerste lijn merken we de laatste jaren meer complexe zorgsituaties op, onder meer door de afbouw van het aantal bedden in de residentiële GGZ en de opstart van de mobiele teams. Daardoor is meer aandacht nodig voor de psychosociale problemen van onze patiënten in hun thuiscontext, bij wie we wondzorg, toiletzorg of medicatie toedienen. We moeten in die thuiscontext oog hebben voor wat leeft bij de patiënt en meer aanbieden dan enkel somatische zorg”, zegt Ilse Vandepoel, stafmedewerker zorgkwaliteit met expertise in geestelijke gezondheidszorg en dementie voor het Wit-Gele Kruis Vlaams-Brabant.
Referentieverpleegkundigen
Binnen het Wit-Gele Kruis ondersteunen referentieverpleegkundigen GGZ de brede groep thuisverpleegkundigen. Zo nemen referentieverpleegkundigen deel aan huisbezoeken bij patiënten waar het minder goed gaat, kijken ze wat er aan de hand is en vooral wat nodig is. Ze geven zelf geen therapie en starten geen begeleidingstraject op, maar trachten met het GGZ-netwerk de patiënt zo goed mogelijk te omringen. Daarnaast verhogen referentieverpleegkundigen de deskundigheid van thuisverpleegkundigen om met moeilijke situaties om te gaan. Denk aan agressief of verward gedrag bij een specifieke pathologie.
Thuisverpleegkundigen hebben het voorrecht om bij patiënten te komen waar andere zorgverleners niet altijd toegang toe krijgen. Ze bouwen een vertrouwensrelatie op en proberen zo de brug te slaan naar psychosociale ondersteuning. Ilse: “De geestelijke gezondheidszorg is een complexe omgeving, zeker voor meer kwetsbare patiënten. Wij willen dat contact vergemakkelijken en onze patiënten sneller bij de juiste zorgverlener krijgen. Om dit te realiseren hebben het GGZ-netwerk en de eerstelijnspartners sterk geïnvesteerd in elkaar beter te leren kennen. Daardoor is de drempel tussen beide lager en slagen we erin onze patiënten tijdig door te verwijzen. De combinatie van het mogen aanwezig zijn bij de patiënt, onze eigen kennis over geestelijke gezondheidszorg en de expertise vanuit het GGZ-netwerk is bijzonder krachtig en leverde al mooie resultaten op.”
Wisselwerking tussen partners
Naast de inzet van het Wit-Gele Kruis beweegt ook heel wat op samenwerkingsniveau tussen de eerstelijnspartners en het GGZ-netwerk. “Er lopen verschillende initiatieven om de wisselwerking en het contact te bevorderen met als doel onze kwaliteit van zorg te handhaven: de deskundigheidsbevordering vanuit de ELP-conventie (eerstelijnspsychologen), lerende netwerken, netwerkevents en shared care-samenwerkingen”, gaat Ilse verder. “Vanuit de ELP-conventie kregen de eerstelijnspsychologen de opdracht om de deskundigheid binnen de eerste lijn te verhogen. Ook bij de mobiele teams kunnen we hiervoor terecht. Thuisverpleegkundigen komen sneller bij patiënten met een klein netwerk of in een complexe zorgsituatie, maar hebben niet altijd de nodige kennis om met bepaalde pathologieën of situaties om te gaan. In onze provincie organiseren we hierover verschillende overlegmomenten tussen de eerste lijn en de GGZ-partners. Zo willen we de expertise van de mobiele teams en eerstelijnspsychologen aanwenden om specifieke casussen beter aan te pakken.”
Een ander voorbeeld zijn de lerende netwerken opgezet binnen een gemeente of stad, zoals het lerend netwerk Diletti in Leuven, waarbij leden van GGZ- en eerstelijnsorganisaties samenkomen om dossiers te bespreken en van elkaar te leren wat ze in bepaalde situaties kunnen doen. “Daarnaast bestaan er ook netwerkevents. Dit zijn leermomenten met workshops die een bepaald onderwerp uitlichten, bijvoorbeeld rond zorgcontinuïteit voor suïcidale personen. Een partner krijgt zo de kans zijn expertise in de kijker te zetten en te delen met de andere partners.”
Gedeelde zorg vergemakkelijken
Tot slot werken de betrokken partners ook op individueel niveau anders samen. Ilse: “Het is gebruikelijk dat een aanmelding voor een patiënt via een huisarts verloopt. Die werkwijze heeft uiteraard ook onze voorkeur, maar sommige van onze patiënten willen geen huisarts. Daarom zijn we via shared care-protocollen overeengekomen dat de referentieverpleegkundigen in onze regio ook aanmeldingen mogen doen. Voor ons is dat een luxe. Op basis van onze aanmelding bekijken de mobiele teams wat de vraag is, wie kan helpen en wie we het best contacteren. Zo hebben we niet alleen het vertrouwen dat onze casus ter harte genomen wordt, maar komen we ook veel sneller bij de juiste zorgverlener terecht. Dat is van onschatbare waarde. Vanuit onze organisatie engageren wij ons om onze thuisverpleegkundigen op te leiden in signaaldetectie en leren ze hoe een gesprek aan te gaan met een patiënt. We dragen een enorme verantwoordelijkheid naar mensen die heel kwetsbaar zijn en willen dan ook alles in het werk stellen om die verantwoordelijkheid goed op te nemen.”
Wie is Ilse Vandepoel?
- studeerde verpleegkunde, master in de verpleegkunde en de vroedkunde, en master in het management en het beleid van de gezondheidszorg
- werkte tien jaar in de GGZ: eerst op de eenheid voor psychiatrische spoedinterventie in het UZ Leuven, vervolgens als liaisonverpleegkundige op de geriatrische afdelingen van het UZ Leuven
- werkt als onderzoeker, lector verpleegkunde en domeinverantwoordelijke GGZ aan de Hogeschool UCLL sinds 2012











