Snelle en contactloze meting van vitale parameters
Om de gezondheid van zorgvragers te beoordelen, voeren zorgverleners in verschillende settings dagelijks metingen uit van vitale parameters. De Gentse start-up IntelliProve ontwikkelde een gebruiksvriendelijke softwaretool om dit efficiënter te laten verlopen. De vzw Zorg-Saam ZKJ neemt deel aan een pilootproject met hun woonzorgcentrum Sint-Rafaël in Liedekerke.
Vitale parameters, zoals de bloeddruk, de hartslag, de ademhalingsfrequentie, de gemiddelde arteriële druk en de zuurstofverzadiging van het bloed, bepalen in grote mate of iemand zich in gezondheidsnood bevindt of niet. Vandaar dat in verschillende zorgsettings deze parameters regelmatig gecontroleerd worden, zodat een accurate gezondheidsinschatting van de zorgvrager mogelijk is. Denk aan spoeddiensten, operatiekwartieren, maar ook woonzorgcentra. Zeker in die laatste gebeuren deze metingen vandaag nog vaak manueel, waarbij de zorgverlener de bewoner bijvoorbeeld een bloeddrukband omdoet of een bloedstaal afneemt via een prik.
Om dit sneller en eenvoudiger te laten verlopen, ontwikkelde de Gentse start-up IntelliProve een tool die via een optische gezichtsmeting nauwkeurig de vitale gezondheidsparameters bepaalt. Met een smartphonecamera neemt de zorgverlener een korte video op van het gezicht van de zorgvrager. Vijftien seconden later krijgt de zorgverlener een overzicht van de verschillende parameters op het scherm.
Slimmer worden door piloot
Om hun tool verder te ontwikkelen, startte IntelliProve verschillende pilootprojecten op met IDEWE, thuiszorgorganisaties, woonzorgcentra, … De vzw Zorg-Saam ZKJ zet al langer in op innovatie en sprong meteen op de kar. “De piloot is erop gericht zoveel mogelijk data te verzamelen, zodat het systeem steeds slimmer wordt in het interpreteren van het beeldmateriaal”, vertelt Kristine Dekrick, stafmedewerker Wonen en Zorg bij woonzorgcentrum Sint-Rafaël in Liedekerke. “Omdat we overtuigd zijn van de voordelen van de tool, startten we in september 2022 het testtraject op binnen onze beschermde gemeenschap.” IntelliProve installeerde de software bij de zorgverleners en gaf hun uitleg over de werking ervan. Tien bewoners werden betrokken in het project en gaven hier zelf of via hun familieleden toestemming voor.
Om het systeem bij te sturen en de kwaliteit van de beeldverwerking te verbeteren, voeren de zorgverleners in Liedekerke vandaag nog steeds een manuele meting uit op de vertrouwde manier. “Dit laat toe de nauwkeurigheid van de parameters te verifiëren en feedback te sturen. Ook over het gebruik van de tool gaven we zo al nuttige informatie mee. De video moet nu zo’n vijftien seconden lang zijn. Voor mensen met dementie is het niet evident om zo lang stil te zitten of te zwijgen. Dit koppelden we terug naar de ontwikkelaars, die nu kijken of kortere video’s mogelijk zijn.”
Intuïtieve, non-invasieve tool
De tool is zeer eenvoudig in gebruik. Om ermee aan de slag te gaan, is enkel een app nodig. Net zoals bij een camera toont de tool hoe de zorgverlener makkelijk het gelaat van de zorgvrager kan centreren binnen een kader, zodat de video correct wordt opgenomen. Kristine: “Dat de tool contactloos werkt, laat niet alleen een veel snellere meting toe, het vermindert ook het risico op kruisbesmettingen tussen bewoners onderling, of tussen zorgverleners en bewoners. Bovendien kunnen we ook metingen uitvoeren terwijl een bewoner slaapt. Deze non-invasieve manier van werken biedt heel wat voordelen. Bijvoorbeeld bij palliatieve zorg of zwaar zieke bewoners.”
De vzw Zorg-Saam ZKJ stemde ermee in om ook in een andere woongemeenschap een piloottraject op te starten in het voorjaar. “We zijn er absoluut voorstander van om zoveel mogelijk mensen te betrekken. Het is belangrijk om verschillende personen, met verschillende huidskleur en al dan niet met gezichtsbeharing, in kaart te brengen. We stimuleren daarom ook onze eigen medewerkers om met de tool aan de slag te gaan, en ook de familieleden van bewoners en bezoekers.”
In de toekomst voorziet IntelliProve een softwaremodule die geïntegreerd kan worden in een extern zorgplatform. De gegevens uit de app of de module kunnen zo gekoppeld worden aan de digitale systemen van een bepaalde organisatie. Voor de vzw Zorg-Saam ZKJ biedt dit, naast het gebruiksgemak en de tijdswinst ,een absolute meerwaarde. “Als deze informatie automatisch kan doorstromen naar het verpleegdossier van een bewoner, heeft elke zorgverlener onmiddellijk toegang tot alle noodzakelijke en juiste data. Dat komt de gezondheid van elke bewoner ten goede.”

Kristine Dekrick
Wie is de vzw Zorg-Saam?
De vzw Zorg-Saam ZKJ is een zorggroep van veertien woonzorgcentra, waaronder woonzorgcentrum Sint-Rafaël in Liedekerke. Hun kernopdracht is het aanbieden van een eigentijdse, kwalitatieve dienstverlening aan ouderen. Dit doen ze samen met 2.300 deskundige medewerkers en 800 geëngageerde vrijwilligers. De voorzieningen van de vzw Zorg-Saam ZKJ hebben een “HART” voor ouderen en investeren in warme, persoonsgerichte zorg.
Wie is IntelliProve?
IntelliProve is een MedTech start-up gevestigd in Gent. Het bedrijf ontwikkelt software voor het meten van zowel fysiologische als mentale gezondheidsparameters door het uitvoeren van een gezichtsanalyse. Door het aangaan van kwalitatieve samenwerkingen met grote nationale en internationale organisaties is IntelliProve in staat om een accuraat product te bouwen met een grote meerwaarde binnen ziekenhuizen, woonzorgcentra, digitale geestelijke gezondheidszorg en tijdens teleconsultatie.
Voor meer info kan je terecht op www.intelliprove.com.
Awareness rond informatieveiligheid
Sinds de invoering van GDPR is het bewustzijn rond data en informatieveiligheid bij de brede bevolking opvallend toegenomen. Ook in de zorgsector zijn grote inspanningen geleverd om te conformeren aan de wetgeving. Peter Raeymakers van Zorgnet-Icuro en Kurt Maekelberghe van Smals geven duiding.
In onze gedigitaliseerde maatschappij is slim, veilig en efficiënt omspringen met data cruciaal. Zeker in de gezondheidszorg. “Medische gegevens zijn erg delicaat”, zegt Kurt Maekelberghe, DPO bij eHEalth Platform. “De openbaarmaking ervan kan ernstige ernstige risico’s inhouden, zoals geweigerde toegang tot een verzekering of een bepaalde job. Of denk aan de huidige situatie in de Verenigde Staten waar het recht op abortus wordt niet meer federaal gegarandeerd is, maar per staat dient te worden geregeld. Sommige staten die verklaarden dat abortus in een andere staat ook niet langer toegestaan zou zijn voor hun inwoners, zouden zeer geïnteresseerd kunnen zijn in de informatie hierover.
GDPR
In 2016 standaardiseerde de Europese Algemene verordening gegevensbescherming (AVG), beter bekend als GDPR, de regels voor de verwerking van persoonsgegevens door particuliere bedrijven en overheidsinstanties in de hele Europese Unie. “Databescherming is niet nieuw”, vertelt Kurt. “GDPR verving de databeschermingsrichtlijn uit 1995. België had altijd al een strenge privacywetgeving, daaraan is weinig veranderd. De invoering van GDPR had als positieve nevenwerking dat het bewustzijn over cybersecurity en informatieveiligheid is toegenomen bij de brede bevolking.”
Een van de belangrijke doelstellingen van GDPR is transparantie voor de betrokkenen, dus komt er veel administratie kijken bij de omgang met data. “Zeker de uitwisseling van data met derde partijen is erg strikt. Elke verwerking wordt omschreven. Zo heeft iedere voorziening beter zicht op welke data door wie worden verwerkt. Als patiënt merk je dat niet als je het ziekenhuis binnenwandelt, maar in de backoffice gebeurt heel wat om de privacy te garanderen en te verbeteren.”
De zorgsector heeft de afgelopen jaren grote inspanningen geleverd om te conformeren aan de wetgeving. “Vroeger was het ondenkbaar dat iedere medewerker met toegang tot een medisch dossier zich individueel zou authenticeren, bijvoorbeeld”, vertelt Peter Raeymaekers, stafmedewerker technologie en innovatie bij Zorgnet-Icuro. “Daar heeft GDPR aan bijgedragen. Op de werkvloer wordt nu dus zeker wel anders omgegaan met data. Het is een proces: we blijven stap voor stap werken aan een betere privacy.”
Toegenomen bewustzijn
Tijdens de coronacrisis is ook een verschuiving gebeurd richting meer bewustwording rond data en privacy. Er werd een moeilijke afweging gemaakt tussen de bescherming van de individuele privacy en de belangen van de maatschappij. “Als iemand corona heeft, moeten we die medische data beschermen, maar ook denken aan degene die naast de besmette persoon zit op de trein, bijvoorbeeld. Mag die weten dat die risico loopt op besmetting of is recht op privacybescherming absoluut? GDPR doet ons nadenken over de beste methode om de belangen van alle partijen te dienen en te beschermen. Dat we massaal onze testresultaten consulteerden via gezondheid.be heeft ook een zaadje geplant voor meer betrokkenheid bij de burgers”, zegt Peter. “Mensen zijn er meer mee bezig”, bevestigt Kurt. “Dat merken we in zorginstellingen en via het eHealth-platform. Mensen stellen vaker terechte vragen over hun persoonlijke gegevens en wat ermee gebeurt. Dat vinden wij een goede zaak. Eén van de doelstellingen van GDPR is ook: degene van wie de data verwerkt wordt, heeft controle over wat ermee gebeurt.”
Veilig en efficiënt omgaan met data is steeds een evenwichtsoefening. Kurt geeft een voorbeeld op de spoeddienst. “Als iemand binnenkomt na een zwaar ongeval, kan die dan en daar misschien geen expliciete toestemming geven om zijn gegevens te consulteren. Binnen die context moet het rechtmatig zijn voor de arts om je medische gegevens te raadplegen of informatie toe te voegen aan het dossier. GDPR heeft ons gedwongen om ook over zulke situaties na te denken. Belangrijk is dat alles correct en transparant gedocumenteerd wordt.”
Bescherming tegen cybercrime: NIS2
De dreiging van cyberaanvallen neemt met de digitalisering snel toe. Bescherming tegen cybercrime is essentieel voor het goed functioneren van de samenleving. Volgens ramingen van de Europese Commissie bedroegen de jaarlijkse kosten van cybercriminaliteit voor de wereldeconomie 5,5 biljoen euro in 2020. Dat is een verdubbeling tegenover 2015.
In november 2022 heeft het Europees Parlement de EU-wetgeving bijgewerkt om meer te investeren in sterke cyberbeveiliging voor essentiële diensten en kritieke infrastructuur. De richtlijn inzake netwerk- en informatiebeveiliging (NIS2) is een actualisering van de richtlijn inzake netwerk- en informatiebeveiliging uit 2016. De nieuwe wet breidt het toepassingsgebied uit met sectoren en activiteiten die cruciaal zijn voor de economie en de samenleving, waaronder energie, vervoer, banken, digitale infrastructuur, openbaar bestuur, ruimtevaart en gezondheid. In deze essentiële sectoren is de mogelijke maatschappelijke en economische impact van een cyberaanval groot. NIS2 legt dus meer entiteiten en sectoren maatregelen op voor risicobeheer, melding van cyberincidenten en informatie-uitwisseling. “Het is nu aan de Belgische wetgever om de Europese wetgeving om te zetten naar nationaal recht. Dit wordt het komende anderhalf jaar hot topic. We volgen het op de voet”, aldus Kurt.
Gedeelde verantwoordelijkheid
Dataveiligheid is een gedeelde verantwoordelijkheid, want een klein moment van onoplettendheid kan grote gevolgen hebben. “Het is essentieel dat iedereen op de werkvloer bewust en verantwoordelijkheid omgaat met het internet, mails en informatie”, zegt Kurt. “Bedrijven worden vandaag regelmatig aangevallen met ransomware. Daardoor worden gegevens in de systemen onbruikbaar gemaakt. Hackers vinden hun entry point of toegang meestal via phishing. Je klikt op een link of bijlage die onschuldig oogt, maar daardoor wordt een stukje software op de computer geïnstalleerd waarmee de hacker later je systeem kan aanvallen en gegevens encrypteren. Phishingmails zien er vandaag de dag almaar realistischer uit. Twijfel je ook maar een seconde, ga dan te rade bij je IT-specialist of informatieveiligheidsconsulent. Liever vijftien minuten kritisch naar een mail kijken dan weken problemen door een cyberaanval. Als er infosessies en dergelijke gegeven worden in je instelling; laat die dan niet aan je voorbijgaan. En volg de maatregelen op die je werkgever oplegt. Algemeen kunnen we stellen dat we als sector goed bezig zijn, maar er zullen altijd risico’s en incidenten zijn. Het is aan ons allemaal om het aantal te reduceren en de impact te minimaliseren.”

Peter Raeymakers

Kurt Maekelberghe
Innovatieve werkorganisatie verhoogt betrokkenheid en jobtevredenheid bij zorgpersoneel
Om de zorg binnen hun woonzorgcentra anders en toekomstgericht te organiseren, koos Woonzorgnet-Dijleland ervoor de principes van de innovatieve arbeidsorganisatie toe te passen. Hierdoor krijgt het personeel meer autonomie en is hun jobtevredenheid hoger. En dat vertaalt zich dan weer in een hogere retentie bij de medewerkers.
Zo’n vijf jaar geleden besloot Woonzorgnet-Dijleland de principes van de innovatieve arbeidsorganisatie in te zetten binnen hun groep. Gestoeld op een concept van Geert Van Hootegem en Benny Corvers, die in hun boek ‘Slimmer zorgen voor morgen’ uitspitten hoe de zorg morgen anders georganiseerd moet worden door personeelstekorten. “Een van de basisprincipes van de innovatieve arbeidsorganisatie is om alle bevoegdheden zo laag mogelijk in de organisatie te leggen. Hierbij geef je medewerkers effectief de autorisaties die nodig zijn om dagelijks goede zorg te verlenen”, vertelt Rudi Logist, campusdirecteur van het WZC Dijlehof in Leuven.
“In veel organisaties zien we zogenaamde afstemmingsverschijnselen, waarbij werknemers aan een of meerdere personen goedkeuring moeten vragen om iets te mogen doen. Dat was hier vroeger ook zo. Met de innovatieve arbeidsorganisatie pakken we dat nu anders aan. Zo geven we bijvoorbeeld medewerkers in teamverband een duidelijk kader waarbinnen ze aankopen mogen doen. Denk aan een zorgmedewerker die verjaardagskaarten wil kopen voor de bewoners. Tot een paar jaar terug was hiervoor mijn goedkeuring nodig. Nu krijgen de teams budgetten, waarbinnen ze vrij kunnen beslissen hoe ze het geld besteden. Dat budget is niet ongelimiteerd en maandelijks controleren we de uitgaven.”
Autonoom team
Daarnaast bekeek Woonzorgnet-Dijleland op welke manier ze hun personeel beter konden ondersteunen door taken anders uit te voeren. Rudi: “Tot voor kort verliep gangrevalidatie steeds onder toezicht van twee kinesitherapeuten. Voor ons bleek het een haalbare kaart om onze logistieke medewerkers, die zorgondersteuning doen, hierbij te betrekken mits een goede scholing.” Een ander voorbeeld gaat over het organiseren van activiteiten op woningniveau. Die verantwoordelijkheid ligt normaal bij een specifieke medewerker. “We merkten dat sommige zorgkundigen dat ook graag doen en er echt een talent voor hebben. Dus waarom zouden we hun die kans niet geven, als ze hiervoor tijd hebben?”
Wat is de innovatieve arbeidsorganisatie?
De innovatieve arbeidsorganisatie omvat nieuwe manieren om het werk te organiseren zodat er een evenwicht is tussen de kwaliteit van de organisatie en de kwaliteit van de arbeid. Om zo de creativiteit en betrokkenheid van medewerkers te verhogen en meer uitdaging te bieden op de werkvloer. Dit kan door:
- procesgericht te werken
- hiërarchie te vermijden
- teams horizontaal te organiseren
- procedures te vereenvoudigen
- minder aanwijzingen te geven hoe iets moet worden aangepakt
Werknemers binnen een innovatieve arbeidsorganisatie hebben ‘actieve’ jobs, met meer autonomie en leermogelijkheden.
Door hun organisatie op die manier in vraag te stellen, heeft Woonzorgnet-Dijleland bepaalde centrale functies in de woning geïntegreerd. Elke woning heeft een eigen team, aangestuurd door een woonzorgcoach. Deze equipe bestaat niet alleen uit zorg- en verpleegkundigen, maar ook uit een woonassistente, een kinesitherapeut en logistieke medewerkers. “Vroeger waren die functies centraal georganiseerd. Dat betekende dat de woningverantwoordelijke een aanvraag voor kinesitherapie indiende bij het centrale team van kinesitherapeuten. De persoon die als eerste beschikbaar was, werd hier dan voor ingezet. Daardoor kregen de bewoners steeds met andere kinesitherapeuten te maken. Nu is één kinesitherapeut verantwoordelijk voor één woning, met dertig bewoners. Daarnaast creëerde deze inkanteling van functies ook de mogelijkheid om het werk van sommige medewerkers aan te passen. Zo hadden logistiek medewerkers vroeger enkel een taak om te poetsen. Nu bieden ze hulp bij maaltijden. Ook hier kregen ze een gepaste opleiding voor. Deze nieuwe manier van werken hanteren we intussen al drie jaar en resulteert duidelijk in een grotere betrokkenheid van onze medewerkers.”
Afgelijnd kader
De rol van de woonzorgcoaches – dit zijn verpleegkundigen met bijkomende opleidingen – is niet onbelangrijk in dit verhaal. “De teams hebben een grote mate van autonomie, maar dat wil niet zeggen dat er geen aansturing is. Daar staat de woonzorgcoach voor in. De functie is vergelijkbaar met die van hoofdverpleegkundige in een ziekenhuis”, gaat Rudi verder. “De woonzorgcoach begeleidt het hele team in het opnemen van de bevoegdheden waar ze goed in zijn. Om dit goed te laten functioneren, hebben de coaches wel duidelijke kaders nodig. Vanuit de directie leggen we het financiële en personeelskader vast. Woonzorgcoaches beslissen binnen de personeelsmandaten die ze hebben, hoe ze hun personeel inzetten en welke functies nodig zijn binnen de woning. De sollicitatiegesprekken verlopen rechtstreeks met hen. Toch wordt niet alles op het niveau van de woning georganiseerd. Specifieke expertises, zoals de sociale dienst en de verwerking van lonen, blijven gecentraliseerd.”
Talenten benutten
Woonzorgnet-Dijleland zet door deze nieuwe aanpak in op de talenten van hun medewerkers. De komende twee jaar wil de groep dit verder uitwerken. “We willen ‘sterrollen’ definiëren, die medewerkers toelaten bijkomende taken op zich te nemen”, legt Rudi uit. “Denk aan een logistieke medewerker die graag samenwerkt met studenten, en hen kan begeleiden bij het ontvangst aan het begin van hun stage. Of een zorgkundige met een sterke technische achtergrond die ook enkele klusjes in de woning wil uitvoeren. We zien zeker nog verdere mogelijkheden vanuit het concept van de innovatieve arbeidsorganisatie. De impact op de tevredenheid van ons personeel is hoog en dat zien we ook aan het lage verloop binnen onze centra.”
Gedrag van ouderen verraadt onvervulde basisbehoeften
Hoe kunnen we onze ouderen beter begrijpen? Behoeftegebaseerde zorg biedt een kader om zorgverleners en naasten te ondersteunen in de omgang met zorgvragende ouderen in residentiële contexten. Uit onderzoek blijkt dat achter agitatie of agressie bij personen met dementie meestal een onvervulde behoefte schuilgaat. Onderzoeker Katrin Gillis pleit ervoor om meer aandacht te hebben voor die basisbehoeften, onafhankelijk van de residentiële setting.
Behoeftegebaseerde zorg is een zorgvisie die zorgverleners ondersteunt in het zoeken naar mogelijkheden om hulp meer af te stemmen op noden en behoeften van zorgvragers. De basis is het behoeftekader van Nolan[1], dat stelt dat zes basisbehoeften vervuld dienen te zijn om een kwaliteitsvol leven te leiden: fysieke en psychische veiligheid, continuïteit, van betekenis zijn, een doel hebben, erbij horen, iets bereiken. Wanneer één of meerdere van de basisbehoeften niet vervuld worden, voelen we ons niet goed en verandert ons gedrag.
Bij ouderen in residentiële settings, zoals een woonzorgcentrum of zelfs een gevangenis, komt de vervulling van deze basisbehoeften wel eens in het gedrag. Dat zegt Katrin Gillis, onderzoeker bij Odisee die vroeger zelf als verpleegkundige met mensen met neurocognitieve stoornissen werkte. “Er kan een probleem optreden met continuïteit, bijvoorbeeld. Alles wat je meemaakt en waarde heeft, moet een plaats krijgen in het verleden, het heden en de toekomst. Zeker dat toekomstperspectief is ontzettend belangrijk, maar ontbreekt soms bij ouderen in residentiële settings. We hebben het dan over langetermijnperspectief, maar even goed over kleine dingen, zoals het vooruitzicht op bezoek of simpelweg om met iemand samen een koffie te drinken.”
Ook ergens bijhoren en betekenisvolle relaties opbouwen worden moeilijk voor ouderen in bepaalde residentiële settings. “Een mogelijke valkuil is dat iedereen samenbrengen in één ruimte voldoende geacht wordt om mensen het gevoel te geven dat ze erbij horen. Maar een betekenisvolle relatie ervaren is iets heel anders dan samen zijn. Iedereen bouwt betekenisvolle relaties op zijn of haar eigen manier. Sommige mensen hebben meer aan een-op-eengesprekken of aan een kleine, hechte vriendenkring.”
Gedrag van mensen met dementie beter begrijpen
In woonzorgcentra vertoont 40 procent van de bewoners met dementie agitatie of agressie, depressie of verdriet. In 90 procent van de gevallen gaat daarachter een onvervulde behoefte schuil. Bij zorgvragers met dementie gaat het vaak om een gevoel van angst en een gebrek aan psychische veiligheid. “Sommige bewoners in een woonzorgcentrum uiten wel eens dat ze levensmoe zijn”, vertelt Katrin Gillis. “Dat kan het gevolg zijn van het verlies van een doel in het leven of het gemis om van betekenis te zijn voor de ander. Veel ouderen hebben in hun leven ernstige verlieservaringen meegemaakt die ze als het ware voortdurend in hun binnenzak met zich meedragen. Erover praten gebeurt zelden. Nog te vaak worden de symptomen aangepakt met antipsychotica of antidepressiva, zonder te kijken naar de achterliggende oorzaken. We moeten nadenken hoe we deze mensen teruggeven waar ze nood aan hebben: veiligheid, een doel, perspectief, … en alternatieve, creatieve niet-farmacologische behandelingsvormen uitwerken.”

Methode met focus op dialoog
Om aan behoeftegebaseerde zorg te doen is het essentieel om in dialoog te gaan met de zorgvrager. “In een eerste fase identificeer je het veranderende gedrag. Vervolgens probeer je de mogelijke oorzaken te herkennen: is er een fysieke aanleiding, is er sprake van een onvervulde behoefte, is de zorg onvoldoende afgestemd op de identiteit van de oudere? Durf daarbij vragen te stellen als ‘Wat zou jij graag hebben dat er gebeurt?’, ‘Ik merk dat je negatief reageert, wat wil jij?’. Door erover te praten, kan je gerichter inspelen op de onvervulde behoefte.” Dat gebeurt met niet-farmacologische behandelingen. Voorbeelden zijn aromatherapie, massage, reminiscentiemomenten, ontmoetingen met hechtingsfiguren, muziekmomenten, bewegingsmomenten, creatieve momenten, …
Onderzoek toont aan dat de methode een positief effect heeft op de mate van gedragsveranderingen van ouderen. In het bijzonder bij agitatie, agressie, symptomen van depressie en verdriet, nachtelijke onrust en pijngedrag. Medewerkers ervaren na verloop van tijd ook minder emotionele belasting. “Aan de basisbehoeften van de oudere moet voldaan zijn, maar ook aan die van de zorgverlener”, stelt Katrin. “Dan pas kan er sprake zijn van excellente zorg.”
Casussen uit de woonzorgcentra
In het kader van het onderzoek praatten de onderzoekers met een vrouw die haar bed niet meer wou uitkomen sinds het overlijden van haar man. Door aandachtig te luisteren kwamen de onderzoekers erachter dat haar echtgenoot degene was die steeds plannen maakte en activiteiten organiseerde. Daarom wou de vrouw niks meer ondernemen. Dus nodigde één van de onderzoekers haar uit om een koffie te gaan drinken in de stad, om haar op te vrolijken op een manier die aansluit bij haar persoonlijke leven. Katrin: “Op het geplande moment regende het pijpenstelen. Ze dronken bijgevolg koffie op de kamer van de bewoner. Ze genoot ervan. Als ze kon, had ze alle koffie aan collega Hilde aangeboden.”
Katrin haalt ook het verhaal van Lutgardis aan. Een sterke vrouw, die vroeg gescheiden was en haar dochter alleen opvoedde, terwijl ze ondertussen carrière maakte als directrice. “Uit haar levensverhaal begrijpen we dat Lutgardis een vrouw is met een zekere autoriteit, die graag de controle in handen houdt. In het woonzorgcentrum merkten de zorgverleners dat Lutgardis steevast erg onrustig werd als haar vuile was werd opgehaald. De oplossing? Haar een stukje autonomie teruggeven en zelf de was laten doen. Pas op, het lijkt simpel, maar er waren zeker enkele barrières. Het personeel vroeg zich terecht af wie het verbruik van die wasmachine dan zou betalen en hoe ze moesten omgaan met andere bewoners die misschien zouden vragen om ook zelf hun was te mogen doen. Toch hebben ze het geprobeerd. Het initiatief bood Lutgardis heel wat rust. Zo zie je maar hoe ver je kan komen door als team out of the box te denken. Dat doen we soms nog te weinig.”

Gevangenis ingericht naar de behoeften
Behoeftegebaseerde zorg biedt niet alleen ondersteuning in het kader van een woonzorgcentrum. Terwijl gevangenissen steeds meer bevolkt worden door een ouder wordende populatie, is de infrastructuur vaak niet ontworpen met de toenemende zorgnood in het achterhoofd. In het Penitentiair Complex Brugge is sinds december een afdeling ‘Waardig Ouder Worden’ voor een tiental oudere zelfredzame personen ingericht volgens de principes van behoeftegebaseerde zorg. Hier verblijven veel oudere mannen. “Oud is in de context van gevangenissen relatief, omdat gedetineerden sneller verouderen door de omstandigheden waarin ze leven”, vertelt Katrin. “De afdeling is op het gelijkvloers gelegen waardoor gedetineerden die minder mobiel zijn, geen trappen hoeven te doen. Er heerst een open gemeenschapsregime waardoor ze meer in contact komen met elkaar, wat hun cognitieve achteruitgang afremt. Er zijn fitnesstoestellen om aan de fysieke conditie te werken, zodat ze zo lang mogelijk hun zelfstandigheid behouden. De gedetineerden krijgen een stukje autonomie terug door zelf te koken. Autonomie vraagt echter ook verantwoordelijkheid. Er is aandacht voor de behoefte aan fysieke en psychische veiligheid van de bewakers. Zo ontstaat een nieuwe invulling voor een standaard gevangenisregime.”
“Gevangenisbewaarders spelen de facto een centrale rol in de eerstelijnszorg voor mensen in detentie. Het is dus belangrijk om bewakers bewust te maken van de specifieke noden van gedetineerden op leeftijd”, vervolgt Katrin. “Daarvoor ontwikkelde Odisee een e-learning. Die beoogt de bewustwording rond verouderingsprocessen in detentie te vergroten, de noden van ouderen in detentie te detecteren en signaleren en handvatten te bieden in de omgang met deze doelgroep. Net zoals in de samenleving bestaat ‘de oudere’ in de gevangenis niet. Het is een heterogene groep mensen, met elk een eigen verhaal. Als gevangenisbewaarders de gedetineerden goed kennen, kunnen ze veranderd gedrag tijdig herkennen, signaleren en op een gepersonaliseerde manier aanpakken.”
Barrières in de praktijk
Katrin erkent dat de behoeftegebaseerde, persoonlijke aanpak niet vanzelfsprekend gaat. In detentie heerst er een zekere afstand tussen de gevangenisbewaarder en de oudere persoon. Ook in een woonzorgcentrum kan sprake zijn van afstand tussen zorgverlener en zorgvrager, maar dan om andere redenen. Katrin Gillis: “Als zorgverleners werken we al eens op automatische piloot of zijn we te gefocust op het afvinken van taken. Door de tijdsdruk behandelen we iedereen gelijkaardig en verliezen we oog voor het individu. We denken soms te snel dat we onze zorgvrager kennen. Behoeftegebaseerde zorg vraagt veel bewuste aandacht. De kunst is om anders om te gaan met de beschikbare tijd. Letterlijk vertragen. Dat vraagt leiderschap en vertrouwen. Het gevoel van tijdstekort is een heel persoonlijk gevoel, maar we moeten ophouden hier individueel tegen te strijden. Je moet het als team aanpakken, met ondersteuning van een leidinggevende. Meer handen aan het bed zou beter zijn, ja, maar er is een omdenken nodig. Het is een moeilijke balans tussen de onvervulde behoeften van de zorgvrager en die van jezelf.”
Daarnaast merkt Katrin op dat het psychische welzijn gelijkgesteld zou moeten worden aan het fysieke welzijn. “Verpleegkundigen voelen zich vooral verantwoordelijk voor de fysieke zorg. Wie is dan verantwoordelijk voor het psychische welzijn? Dat is onduidelijk. Daarom pleiten we voor een behoeftegebaseerde zorg die door iedereen gedragen wordt. Door het team van zorgverleners, maar ook door ondersteunend personeel en de naasten van de zorgvrager. Leren denken in het kader van mogelijkheden en het vervullen van behoeften geeft een heel andere invulling aan de zorg.
Meer informatie over behoeftegebaseerde zorg vind je op www.behoeftengebaseerdezorg.be
[1] Nolan, M., Brown, J., Davies, S., Nolan, J., & Keady, J. (2006) The Senses Framework: Improving care for older people through a relationship-centred approach. Getting Research into Practice (GRiP) Report No 2.
Een POSITIEF verhaal over ouderenzorg in Vlaanderen
Vier op tien Vlaamse 75-plussers nemen dagelijks vijf of meer geneesmiddelen. Dit brengt een complexe farmaceutische zorg met zich mee en vraagt een geïntegreerde en persoonsgerichte aanpak. Hoewel hiervoor geen officieel kader bestaat, bevorderen tal van initiatieven op regionaal niveau een interdisciplinaire samenwerking in de eerstelijnszorg. Het project POSITIEF bracht deze in kaart en stelt nu een aantal aanbevelingen voor.
Om positieve initiatieven rond interdisciplinaire farmaceutische zorg voor ouderen met polymedicatie in kaart te brengen en meer zichtbaarheid te geven, startten de Universiteit Antwerpen en de KU Leuven begin 2022 het project POSITIEF op. Dit gebeurde onder leiding van prof. dr. Tinne Dilles (UAntwerpen) en prof. dr. Veerle Foulon (KU Leuven). Apotheker Indira Coenen en verpleegkundige Elyne De Baetselier voerden de studie uit.
Het project focuste op samenwerkingen binnen de eerstelijnsgezondheidszorg, omdat een interdisciplinaire zorg in deze setting minder voor de hand ligt. “Binnen een ziekenhuis werken zorgverleners in een vast teamverband. Hierdoor zijn ze beter op elkaar afgestemd en verlopen de samenwerking en de communicatie vlotter. In de eerste lijn is deze interdisciplinaire samenwerking tussen arts, apotheker en verpleegkundige minder vanzelfsprekend”, legt Indira uit. “Toch zetten verschillende projecten hierop in. Vanuit POSITIEF wilden we begrijpen wat deze initiatieven succesvol maakt en welke aanbevelingen we kunnen doen naar het werkveld en naar het beleid.”
Inspiratie voor het succesvol opzetten van geïntegreerde zorg
Om positieve projecten rond ouderen met polymedicatie te verzamelen werd in april vorig jaar via de beroepsorganisaties van apothekers, artsen en verpleegkundigen een oproep gelanceerd. Elyne: “Hieruit werden een negental initiatieven geselecteerd, waarvoor we vijftien zorgverleners en vier patiënten interviewden. De geselecteerde initiatieven situeerden zich in de thuiszorg en de woonzorgcentra.” Als een eerste stap binnen POSITIEF beschreven de onderzoekers de kenmerken van de geïntegreerde, interprofessionele aanpak. Omdat een ambitie van het project is te leren en te inspireren uit deze positieve voorbeelden, werd vervolgens bestudeerd hoe de initiatieven waren opgezet. Zo is er nu een overzicht van de gebruikte methoden van implementatie en de succesfactoren die kunnen helpen om een sterkere geïntegreerde, interprofessionele zorg voor patiënten met polyfarmacie in de eerste lijn te realiseren. Verschillende kenmerken op individueel, organisatorisch en politiek niveau spelen een rol. Op het niveau van de individuele zorgverlener zijn de persoonlijke motivatie en de interpersoonlijke relaties bepalend voor het slagen van de samenwerking. Zo zijn zorgverleners vaak meer geneigd om samen te werken met personen die ze al kennen. Regelmatig overleg – idealiter face-to-face – is noodzakelijk, al moeten de zorgverleners daarom niet in eenzelfde praktijk zitten.
Daarnaast raadt POSITIEF aan om al tijdens de opleidingen van studenten geneeskunde, farmaceutische zorg en verpleegkunde in te zetten op een interdisciplinaire samenwerking. “Dit kan in de praktijk leiden tot een groter onderling respect en vertrouwen”, zegt Elyne. “Vandaag is er soms nog onvoldoende duidelijkheid over de rol van elke zorgverlener. Omdat huisartsen, apothekers en verpleegkundigen niet in een vast team samenwerken, is er soms onwetendheid, die resulteert in terughoudendheid. Een gestructureerde teambenadering met duidelijke, soms gedeelde verantwoordelijkheden is noodzakelijk voor een geïntegreerde zorg voor elke patiënt.”
“De bevraging van de patiënten zelf bracht aan het licht dat zij meestal niet op de hoogte zijn van de interdisciplinaire samenwerking tussen zorgverleners gericht op het optimaliseren van hun medicatiegebruik”, gaat Indira verder. “Er is onvoldoende zicht op de verwachtingen van de ouderen hieromtrent. Verder onderzoek is nodig om dit beter in kaart te brengen.”
Een structureel kader
Tegelijk wil POSITIEF de zichtbaarheid van de succesvolle initiatieven verhogen. Enerzijds om andere zorgverleners te inspireren en stimuleren. Anderzijds om te vermijden dat dezelfde initiatieven steeds weer opnieuw ‘uitgevonden’ worden. Indira: “Uit onze bevragingen kwam inderdaad naar boven dat er parallelle projecten zijn. Dit wordt niet op federaal of gewestelijk niveau gecoördineerd. Het zijn samenwerkingen die zorgverleners zelf opstarten op lokaal niveau.” Op organisatorisch niveau zijn de samenwerkingscultuur, de schaal van het project en de beschikbare tijd essentieel. Initiatieven die op te grote schaal opgezet worden, dreigen een lagere slaagkans te hebben, aldus de initiatiefnemers. Op beleidsniveau is een duidelijk wettelijk kader nodig, maar ook ondersteuning door bijvoorbeeld technologie. Er is een gebrek aan financiering van dit soort initiatieven, waardoor zorgverleners dit vandaag vrijwillig doen of met tijdelijke financiering.
De bevindingen van het project POSITIEF zullen in een paper begin dit jaar overgemaakt worden bij het International Journal of Integrated Care. Verdere interviews met patiënten en zorgverleners zullen in het najaar van 2023 uitgevoerd worden.

Factoren die de slaagkans van een interdisciplinair initiatief verhogen
- Het project wordt bottom-up gedefinieerd en heeft een breed draagvlak.
- Er is een gemotiveerde projectcoördinator.
- Zorgverleners beslissen vrijwillig om aan het project deel te nemen.
- Beslissingen worden in teamverband genomen.
- De patiënt wordt betrokken in zijn of haar medicatieplan.
- Er is een open communicatie met alle betrokkenen.
- Ondersteunende documenten zijn beschikbaar voor de verschillende zorgverleners. Denk aan procedures, protocollen, maar ook het medicatieplan, … Het invullen en bijhouden van deze documenten brengt geen administratieve last met zich mee.
Regenboogsenioren te vaak onzichtbaar in woonzorgcentra
“We hebben geen problemen met LGBTQI+[1] mensen, maar in ons woonzorgcentrum wonen geen mensen die homo of lesbisch zijn.” Het is een uitspraak die Maggy Doumen al regelmatig te horen kreeg. Als lid van de RainbowAmbassadors komt ze op voor de rechten van holebisenioren. Omdat deze groep nog te vaak onzichtbaar blijft.
Iets meer dan vijftien jaar geleden werd de voorloper van vzw RainbowAmbassadors opgericht, in de schoot van het Roze Huis, de koepel voor de regenbooggemeenschap in Antwerpen. Ondertussen zetten een dertigtal vrijwilligers en een grote groep sympathisanten de werking voort van de vzw, met een kern in Brussel en in Antwerpen. De missie? Een gezicht en een stem geven aan LGBTQI+ senioren. “Wel 10 procent van de bevolking is LGBTQI+. Toch zijn we een vergeten groep in de maatschappij, zeker senioren.”
Aan het woord is Maggy Doumen, 74 jaar en bevlogen regenboogambassadeur. Ondertussen is ze al 28 jaar samen met haar vriendin Bea. Toch was ze daarvoor ook 18 jaar getrouwd met een man. “Ik werd eigenlijk al op mijn zeventiende gewaar dat ik op vrouwen viel”, vertelt ze. “Ik wist wel dat er homoseksuele mensen bestonden en ik noemde mezelf bi, maar eigenlijk had ik geen idee waar ik met mijn gevoelens terechtkon. Ik had bovendien een sterke kinderwens. Uiteindelijk ben ik dus toch getrouwd met een man.” Achttien jaar lang leefden ze gelukkig samen. Tot Maggy op een dag bezoek kreeg van een vroegere vriendin. “Ze vroeg: denk jij dat ik lesbisch ben? En ik flapte eruit: jij niet, maar ik wel. Plots zag ik het allemaal heel helder.” Op haar 44e vroeg Maggy de scheiding aan en ondertussen deelt ze al 28 jaar lief en leed met Bea.
Onzichtbare groep
Maggy is nu ruim tien jaar geëngageerd lid en medestichtster van de vzw RainbowAmbassadors. Eén van hun speerpunten is het sensibiliseren van de ouderenzorg. “Sommigen ontsnappen eraan, maar de realiteit is dat veel ouderen op een bepaald moment zorgbehoevend worden. Veel ouderen kruipen terug in de kast wanneer ze hun vertrouwde stekje inruilen voor een woonzorgcentrum. Uit schrik om gepest of genegeerd te worden. Ik hoorde iemand ooit vertellen dat ze bang was dat de medebewoners niet meer met haar zouden willen eten, als ze zouden weten dat ze lesbisch is. De prioriteiten verschuiven: je wil de vrede bewaren en vooral de juiste zorg krijgen.”
Volgens Maggy moet er in woonzorgcentra en andere (zorg)instellingen meer aandacht zijn om de LGBTQI+ gemeenschap te verwelkomen. “Mensen brengen in een woonzorgcentrum de laatste periode van hun leven door. Dit zouden kwalitatieve dagen moeten zijn. Dat kan niet als je zo’n groot deel van je identiteit verstopt. Vanuit directies klinkt regelmatig dat er geen probleem is, omdat er simpelweg geen LGBTQI+ bewoners aanwezig zijn. De realiteit is dat personeel het vaak gewoon niet weet.” Het is dus geen kwestie van slechte wil, maar een gebrek aan kennis. Daarom spreken de RainbowAmbassadors personeel aan in woonzorgcentra en zorginstellingen, maar ook studenten in zorgrichtingen en actieve senioren in onder meer dienstencentra, seniorenverenigingen en seniorenraden.
Praktische tips
Hoe creëer je dan een uitnodigende omgeving voor LGBTQI+ senioren? Volgens Maggy doet een foldertje aan het onthaal of een regenboogsticker al wonderen. “Zelfs een klein regenboogsymbool maakt voor ons een groot verschil, we herkennen dat direct. We raden ook aan om aan het onthaal te vragen of iemand een partner heeft in plaats van aan een vrouw te vragen of ze een man heeft en vice versa. Met de RainbowAmbassadors organiseren we ook fototentoonstellingen. Het is een goed idee om zoiets bijvoorbeeld in de gang te installeren met een blaadje uitleg bij. Zorgpersoneel en bewoners kunnen dit dan samen bekijken. We maken ook informatiefilmpjes en organiseren spelletjes- en praatsessies. Met als thema bijvoorbeeld ‘Mijn kleinkind is holebi, hoe ga ik daarmee om?’ Dat interesseert senioren wel. Tegenwoordig kennen ze allemaal wel iemand uit de LGBTQI+ gemeenschap, maar ze weten niet hoe ze met hen moeten omgaan.” Tijdens hun infosessies peilen de RainbowAmbassadors naar de ervaring van zorgverlening met LGBTQI+ mensen. Ongeveer de helft zegt dat ze iemand kennen die homo of lesbisch is. Wanneer het gaat over transgender personen, zegt in het beste geval één op de twintig iemand te kennen.

Het manifest van de RainbowAmbassadors
- Het mentaal en fysiek welzijn van de LGBTQI+ senioren is een fundamenteel mensenrecht. De regionale en federale overheden moeten, elk op hun niveau, een werkbaar kader creëren voor de praktische implementatie hiervan.
- Een non-discriminatieclausule met specifieke vermelding van deze doelgroep dient vermeld te worden in alle instellingen van de ouderenzorg én vervolgens gecontroleerd en gerapporteerd bij inbreuken door de verantwoordelijke inspecties.
- Aan iedereen die zich bezighoudt met senioren (artsen, zorgpersoneel, ander personeel, vrijwilligers, …) moet voldoende en aangepaste vorming gegeven worden om de nodige handvatten te leren kennen hoe hiermee om te gaan, deze doelgroep beter te integreren en eventuele discriminatie te bestrijden.
- Woonzorgcentra, dienstencentra, thuishulp, rusthuizen e.a. zouden het best een referentiepersoon aanduiden die extra vorming kan volgen rond de specifieke behoeften van LGBTQI+ senioren om zo de doorstroom van informatie naar de basis te verzekeren en de nodige vorming te voorzien. Deze persoon kan ook in vertrouwen genomen worden om LGBTQI+ senioren, familie en medewerkers te ondersteunen en begeleiden.
- De nodige budgetten moeten structureel voorzien worden om deze kentering te realiseren.
Begin bij onderwijs
Volgens Maggy begint positieve verandering idealiter in het onderwijs. “Eigenlijk moet hier van kleins af aan over gesproken worden, al vanaf het kleuter- en het lager onderwijs. Zodat er bijvoorbeeld meer begrip is voor dat klasgenootje met twee mama’s of twee papa’s. Die kinderen voelen dan al dat zij op een bepaalde manier deel uitmaken van een minderheid”, zegt Maggy. Ze merkt dat leerkrachten zelf vaak niet weten hoe ze hiermee moeten omgaan: wat dan met moederdag en vaderdag?
Ook in het hoger onderwijs is er te weinig aandacht voor, vindt Maggy. “Er wordt wel eens les gegeven over diversiteit, maar LGBTQI+ senioren blijven vaak de vergeten groep. Ook tijdens hun stages komen weinig zorgverleners in opleiding in contact met een oudere uit de LGBTQI+ gemeenschap, laat staan een transgender persoon. Dat besef is pijnlijk, want dit zijn de mensen die voor ons moeten zorgen. Opleidingen aan hogescholen en universiteiten moeten hier meer op inspelen, maar ook bijscholingen voor zorgverleners in het werkveld moeten er aandacht aan besteden.”
De missie in het manifest
De RainbowAmbassadors goten hun missie in een helder manifest. “Het manifest schetst de huidige situatie. We lijsten op welke stappen er volgens ons gezet moeten worden door overheden, directies, zorgverleners, … eigenlijk door iedereen die zich bezighoudt met senioren. Wel geloven we sterk dat dit door de overheid moet opgepikt worden, dit is geen strijd om individueel te voeren. Overheden moeten op hun niveau een werkbaar kader creëren dat respect voor iedereen garandeert. Toch wil ik iedere zorgverlener oproepen om aandacht te hebben voor LGBTQI+ zorgvragers. Toon belangstelling voor hun leven en wees niet bang om vragen te stellen. Ruimte maken om mensen te laten zijn wie ze zijn, neemt al heel wat van hun stress weg. Erkenning doet deugd. Praat ook eens met je LGBTQI+ collega’s. Welke mogelijkheden zien zij om de werk- en leefomgeving inclusief in te richten? Durf initiatief te nemen en je directe oversten aan te spreken. De bewoners zullen je dankbaar zijn.”
Voor meer info en praktische tips kan je terecht op rainbow-ambassadors.be
[1] LGBTQI staat voor lesbisch, gay/homo, bi, transgender, queer en intersekse. De ‘+’ wordt toegevoegd, omdat we daar zo inclusief mogelijk willen zijn gender en seksuele diversiteit.
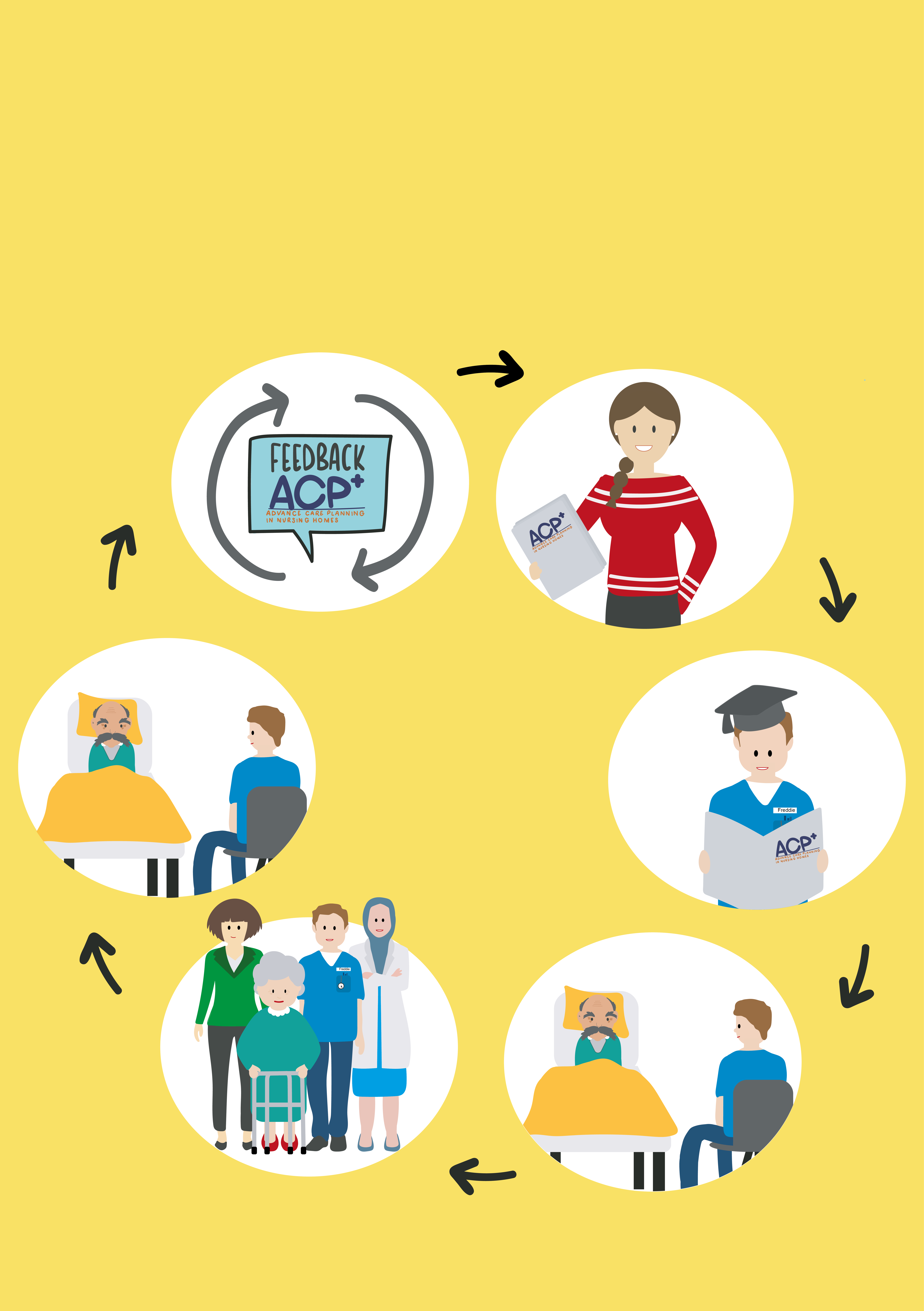
Vroegtijdige zorgplanning implementeren in de dagelijkse zorg
Vroegtijdige zorgplanning maakt deel uit van palliatieve zorg en wordt gedefinieerd als het proces dat volwassenen op elke leeftijd of in elk stadium van hun gezondheid ondersteunt bij het begrijpen en delen van hun persoonlijke waarden, levensdoelen en voorkeuren met betrekking tot toekomstige medische zorg.[1] Annelien van Dael deed onderzoek naar vroegtijdige zorgplanning in woonzorgcentra bij mensen met dementie en werkte aan een trainingsprogramma om zorgverleners bij te staan in hun omgang met vroegtijdige zorgplanning.
Annelien van Dael is psychologe van opleiding en werkte een tijdlang in een woonzorgcentrum. “Ik zag hoe we als zorgverleners met hart en ziel voor de bewoners klaarstaan”, vertelt ze. “Toch ligt het vaak moeilijk om het levenseinde een plaats te geven. Het is geen evident thema, waar nog te weinig over gepraat wordt. Uit onderzoek blijkt dat negentig procent van de mensen thuis wil sterven. Toch overlijdt het merendeel van hen elders. Door vroegtijdige zorgplanning kunnen we beter anticiperen op de noden en wensen van onze zorgvragers.”
Volgens onderzoek leidt vroegtijdige zorgplanning (VZP) tot een betere levenskwaliteit en een gevoel van controle bij de zorgvragers. Daarnaast maakt het een vroegere en vlottere inschakeling van palliatieve zorg mogelijk. Er wordt minder hardnekkig doorbehandeld, er gebeuren minder ongewenste transfers naar het ziekenhuis en mensen sterven vaker op de plaats van hun voorkeur. Ook op de nabestaanden heeft vroegtijdige zorgplanning invloed. Ze ervaren minder depressieve gevoelens, minder belasting, een grotere tevredenheid en een beter rouwproces.
“Goede levenseindezorg is essentieel”, vindt Annelien. “Door de betere medische zorg zijn er steeds minder mensen die plots overlijden. Velen zien de dood langzaam aankomen en hebben dus tijd om na te denken over wat ze willen tijdens hun laatste dagen. Toen het project VZP+ op mijn pad kwam, besliste ik me volop op research te storten. Dit was voor mij de manier om een positief verschil te maken.”
Wat is VZP+?
Binnen het project VZP+ van de End of Life Research Group (VUB) ontwikkelden de onderzoekers een trainingsprogramma om VZP op een goede en duurzame manier te implementeren in de dagelijkse zorg in woonzorgcentra. De training spreekt alle zorgverleners aan: verpleegkundigen, zorgkundigen en ander zorgpersoneel zoals sociaal werkers, kinesitherapeuten, … Annelien: “We ontwikkelden verschillende tools[2] om zorgpersoneel te ondersteunen om het gesprek aan te gaan over vroegtijdige zorgplanning en de wensen van bewoners te documenteren, de drie belangrijkste: een uitgebreide conversatiegids, een praktische samenvatting met prompts die je direct in een conversatie kan gebruiken en een document om de uitkomsten van het gesprek vast te leggen.”
Een centraal aspect van de VZP+-aanpak was het toewijzen van verschillende rollen aan alle personeelsleden in het woonzorgcentrum. “De referentiepersonen zijn de kartrekkers, diegenen die anderen opleiden en warm maken voor vroegtijdige zorgplanning. De gespreksleiders zijn verantwoordelijk om regelmatige VZP-gesprekken in te plannen en te houden met bewoners en hun naasten. Alle andere personeelsleden treden op als signaleerders. Zij herkennen triggers die wijzen op de bereidheid of de behoefte van een bewoner om deel te nemen aan VZP. De aanpak met de rollen bleek een goede manier om iedereen in de zorginstelling te betrekken op hun eigen niveau. Je creëert een open sfeer en vermindert het taboe. Doordat iedereen op de hoogte is, wordt het gemakkelijker om het thema aan te snijden met collega’s en bewoners.”
Aandachtspunten bij bewoners met dementie
Als eerste stap in haar doctoraatstraject dook Annelien in de literatuur om een stand van zaken op te stellen in verband met levenseindebeslissingen bij mensen met dementie en de betrokkenheid van hun naasten. In de trainingstool VZP+ werd hiermee rekening gehouden, want dementie vraagt bijzondere aandacht en een specifieke aanpak. “In een woonzorgcentrum zijn bewoners doorgaans al verder in het dementieproces”, vertelt ze. “Velen zijn niet meer wilsbekwaam, dus de familie is nauw betrokken bij alle beslissingen. Omgaan met personen met dementie vraagt een heel andere gesprekstechniek. Enkele concrete tips die wij meegaven, zijn: laat het gesprek niet te lang duren. Let er ook op dat niet te veel afleidende factoren zijn. Vat het gesprek bijvoorbeeld niet aan op het moment dat de persoon normaal gezien een middagdutje doet.”
Conclusies
De trainingsmodule in het onderzoek duurde acht maanden. Uit de evaluatie bleek dat die positieve effecten teweegbracht. “Na de opleiding was er meer bewustzijn over vroegtijdige zorgplanning in het hele woonzorgcentrum”, vertelt Annelien. “Een belangrijke observatie is dat zorgverleners meer vertrouwen hadden in hun eigen kunnen en sneller het gesprek durfden aan te gaan. Een cruciaal element is de steun vanuit het management. Als die er is, wordt het aanzienlijk gemakkelijker om tijd te investeren in VZP.”
De onderzoekers erkennen dat de context van een woonzorgcentrum vaak complex is. “Vroegtijdige zorgplanning implementeren in de dagelijkse zorg is echt een cultuurverandering, die tijd en energie vraagt. Daarvoor is engagement van de leidinggevenden onmisbaar. Er is ook relatief veel verloop van personeel en zo dreigt waardevolle kennis uit de organisatie te verdwijnen. Daarom werkt de aanpak met de verschillende rolverdelingen zo goed: iedereen is op zijn of haar eigen manier betrokken en je bent niet afhankelijk van één referentiepersoon.”
Boodschap aan alle zorgverleners
Annelien raadt iedereen aan om een training rond VZP te volgen. Tegelijkertijd benadrukt ze dat je als zorgverlener elke kans moet grijpen om met bewoners in gesprek te gaan. “Je hoeft geen angst te hebben om met bewoners in gesprek te gaan over vroegtijdige zorgplanning. Als iemand er niet over wil praten, merk je dat vanzelf. Laat het dan even los. Vroegtijdige zorgplanning is een proces, geen gesprek dat je één keer voert of één document dat je opstelt. Onze ingesteldheid fluctueert in tijd en plaats, en het is ook oké als mensen van gedachten veranderen over hoe ze het einde van hun leven willen inrichten. Dat is ook niet onlogisch wanneer het levenstraject of het ziektebeeld wijzigt. We moeten oplettend blijven, zodat we iedereen de kans geven om erover te praten als ze willen.”
[1] Sudore RL, Lum HD, You JJ, et al. Defining Advance Care Planning for Adults: A Consensus
Definition From a Multidisciplinary Delphi Panel. J Pain Symptom Manage. 2017;53(5):821-
832.e1. doi:10.1016/j.jpainsymman.2016.12.331
[2] Advance care planning in nursing homes: new conversation and documentation tools. Wendrich-van Dael A, Gilissen J, Van Humbeeck L, Deliens L, Vander Stichele R, Gastmans C, Pivodic L, Van den Block L.BMJ Support Palliat Care. 2021 Sep;11(3):312-317. doi: 10.1136/bmjspcare-2021-003008. Epub 2021 Jun 23.PMID: 34162581 Free PMC article.
 Annelien Van Dael
Annelien Van Dael
Onderzoek meteen vervolgd
Het VZP+-project kreeg de nodige aandacht van de Vlaamse overheid. Samen met het PACE-project (PAlliative Care for Elderly people in long-term care facilities in Europe) ligt het aan de basis van het TETRA-project ‘Van cure naar care’, dat loopt tot 2024 met de steun van VLAIO.
Meer weten over het TETRA-project? Grijp even terug naar de juni 2022-editie van Netwerk Verpleegkunde met thema palliatieve zorg.
De relatie tussen verpleegkundige en oudere als essentieel onderdeel van de zorg
Zorg is meer dan technische en medische handelingen. De interpersoonlijke relatie tussen zorgvrager en zorgverlener is een essentieel aspect van een ziekenhuisverblijf, maar blijft in de wetenschappelijke literatuur onderbelicht. Recent doctoraatsonderzoek onthult hoe gehospitaliseerde ouderen op niet-geriatrische afdelingen de interpersoonlijke zorgrelatie ervaren. Wat gaat goed, waar schieten we nog tekort?
Het doctoraatsonderzoek van verpleegkundige Melissa Riviere kwam tot stand door een samenwerking tussen AZ Delta, hogeschool VIVES en het Universitair Centrum voor Verpleegkunde en Vroedkunde van UGent. Door de vergrijzing komen meer en meer ouderen in het ziekenhuis terecht, ook op niet-geriatrische afdelingen. Mede door het kwetsbare en complexe profiel van de oudere patiënt speelt de interpersoonlijke zorgrelatie een cruciale rol binnen kwalitatieve en patiëntgerichte zorg. Er was nog maar weinig geweten over wat de oudere patiënt daarin belangrijk vindt. “Om die relatie bij de oudere doelgroep te onderzoeken startten we met een grondige literatuurstudie”, vertelt Melissa. “Vervolgens hebben we de InteGer tool ontwikkeld om de interpersoonlijke zorgrelatie in kaart te brengen en de zorgkwaliteit te meten. Gelijktijdig liep ook kwalitatief onderzoek in de vorm van interviews. Oudere patiënten die eerder gehospitaliseerd waren op niet-geriatrische afdelingen werden gevraagd naar hun ervaringen over het contact met verpleegkundigen tijdens de ziekenhuisopname.”
InteGer tool
Met de InteGer tool wou Melissa in kaart brengen hoe het contact van ouderen met verpleegkundigen verloopt. InteGer bestaat uit dertig stellingen over verschillende situaties of ervaringen die in het ziekenhuis kunnen voorkomen. Deze onderzoekstool werd bij 483 ouderen, gehospitaliseerd op niet-geriatrische afdelingen, ingezet. De patiënten moesten dan aangeven hoe vaak deze situatie zich voordeed tijdens hun opname en hoe storend ze dit ervaarden. Een van de voorgelegde stellingen was bijvoorbeeld: ‘Ik probeer ervoor te zorgen dat verpleegkundigen mij geen lastige patiënt vinden.’ Deze kwam bij de ouderen vaak voor. “We formuleerden de stellingen negatief, want uit de literatuur en onze gesprekken bleek dat het voor patiënten soms moeilijk is om negatieve ervaringen aan te kaarten. Op deze manier gaven we hen de ruimte om eerlijk te zijn over negatieve situaties of gevoelens.”
In het onderzoek kwam eerst naar voren dat patiënten positief zijn over hun ervaring in het ziekenhuis. “Ze halen aan dat verpleegkundigen vriendelijk zijn en doen wat ze kunnen. Maar als je doorvraagt, merk je dat de contacten met verpleegkundigen vooral kort en functioneel zijn, gericht op de taken van de verpleegkundige. Bovendien bleek dat bepaalde, fundamentele zorgbehoeften die de patiënten zelf noodzakelijk vonden, niet vervuld werden. Zo gaven meerdere respondenten aan dat ze soms niet op tijd naar het toilet konden gaan of ze te lang moesten wachten op pijnmedicatie. Voor mij was het een eyeopener dat de onvervulde zorgbehoeften die gehospitaliseerde ouderen vermelden geen details of extraatjes zijn, zoals pakweg een extra kussen brengen of voeten wassen, maar wel fundamentele noden, zoals pijnstilling.”
De veerkrachtige patiënt
Gehospitaliseerde ouderen van wie fundamentele zorgbehoeftes niet voldaan zijn, proberen op verschillende manieren toch de zorg te krijgen die ze nodig hebben. Melissa observeerde daarvoor verschillende strategieën: “Bijna alle patiënten passen zich aan aan de zorgverlener. Ze letten op de verbale en non-verbale signalen en proberen daarop in te spelen. Een andere strategie is om het heft in eigen handen te nemen. Dan schakelen patiënten iemand van de familie in om hen te helpen, of proberen ze zelf een oplossing te zoeken, zoals alleen uit bed proberen te stappen. Dit houdt natuurlijk risico’s in voor de patiëntveiligheid. Ten slotte zijn er patiënten met een ‘het is wat het is’-mentaliteit. Ze ondergaan de zorgen, minimaliseren hun verwachtingen en doen er alles aan om niet als een lastige patiënt gezien te worden. Heel vaak is er ook een interactie tussen de verschillende strategieën.”
“De meeste zorgvragers zijn erg observatief en tonen een groot aanpassingsvermogen aan hun zorgverlener. Daarnaast gaan ze soms zelf het gedrag van verpleegkundigen of gebeurtenissen in het ziekenhuis rationaliseren of zelfs excuseren. Ze beseffen dat er een hoge werkdruk heerst en een tekort aan handen. Als verpleegkundige is het belangrijk om ons ervan bewust te zijn dat onze attitude al heel veel bepaalt, soms nog voor we een woord gezegd hebben.”

Kernwaarde, kernbehoefte en kernelementen
Uit haar onderzoek distilleerde Melissa de kernwaarde en –behoefte die centraal staan in de interpersoonlijke zorgrelatie door de ogen van de patiënt: respectievelijk respect voor de waardigheid van de patiënt en fundamentele zorgbehoeften. Daarnaast werden er in het onderzoek ook drie kernelementen gedefinieerd: het aanpassingsvermogen van de patiënt, de gepercipieerde werkdruk in de zorgcontext en de gepercipieerde attitude van de verpleegkundige. De interactie tussen de drie kernelementen is bepalend voor de mate waarin er tegemoet gekomen wordt aan deze kernwaarde en -behoefte.:
“Het is belangrijk om als zorgorganisatie voldoende aandacht te hebben voor de impact van de organisatorische context op de interpersoonlijke relaties tussen verpleegkundigen en zorgvragers”, stelt Melissa. “Ik wil wel benadrukken dat patiënten niet vragen om extra tijd aan hen te besteden. Het gaat er vooral om hoe de beschikbare tijd benut wordt. Terwijl je als verpleegkundige in de kamer bent om de nodige handelingen uit te voeren, kan je gerust vragen hoe het echt met iemand gaat. Door de tijd met de patiënt kwalitatief in te vullen, kan de kernbehoefte van de patiënt in kaart gebracht worden.”
Anders omgaan met tijd
Er is dus een andere manier van denken nodig. Door de tijd die je als verpleegkundige in de kamer doorbrengt anders in te vullen, kan je heel wat tijd winnen op de langere termijn. Door proactief kernbehoeften te bevragen voor het verlaten van de kamer zoals ‘Moet je nog naar het toilet?’, ‘Heb je nog voldoende water?’ kan je vermijden dat je niet veel later een nieuwe beloproep krijgt van de patiënt. Dat is een win-win, want op deze manier straal je als verpleegkundige bereidheid uit om tegemoet te komen aan de behoeften van de patiënt en geef je de patiënt het gevoel niet tot last te zijn. De interpersoonlijke zorgrelatie is fundamenteel voor een kwaliteitsvolle zorgverlening. Het is geen extra taak die meer tijd vraagt, en iedere verpleegkundige heeft de nodige competenties in huis. Het gaat erom de kernbehoeften af te stemmen met de patiënt en als verpleegkundige te bepalen hoe je hieraan tegemoet kan komen binnen de beschikbare tijd.
Transmurale pediatrische zorg verhoogt levenskwaliteit van het kind
Om een zorgaanbod voor kinderen te ontwikkelen dat afgestemd is op hun noden en inspeelt op de trend van kortere en meer gespecialiseerde ziekenhuisopnames, analyseerde het Federaal Kenniscentrum voor de Gezondheidszorg (KCE) de zorgorganisatie en het activiteitenprofiel in de Belgische pediatrische ziekenhuisdiensten. Hierbij werd gekeken naar de rol en mogelijkheden van transmurale zorg. Eind september 2022 publiceerde het KCE hun bevindingen in een rapport[1].
Het Federaal Kenniscentrum voor de Gezondheidszorg (KCE) analyseerde – naar analogie van een gelijkaardige studie over de Belgische materniteiten – hoe de pediatrische ziekenhuiszorg in België georganiseerd en gefinancierd is. Hoe functioneren de pediatrische ziekenhuisdiensten? Welke profielen zijn er actief? Welke bezettingsgraad hebben ze? In dit kader werd gekeken naar de mogelijke rol van transmurale zorg voor kinderen als alternatief voor ziekenhuiszorg. Dit sluit niet alleen aan bij de evolutie naar kortere ziekenhuisopnames en opnames gefocust op meer gespecialiseerde zorg. Het zet ook in op de levenskwaliteit van het kind en de familieleden. Een ziekenhuisopname blijft namelijk een pijnlijke en stressvolle gebeurtenis voor het kind.
Pediatrische ziekenhuiszorg omvat alle mogelijke pathologieën met zowel eenvoudige als gespecialiseerde handelingen, wat een zekere complexiteit met zich meebrengt. “Naast uitgebreide bevragingen in alle Belgische ziekenhuizen, interviews met experten en een literatuurstudie gingen we ook te rade bij andere landen”, legt KCE-onderzoeker Carine Van de Voorde uit. “Specifiek bekeken we Nederland, Frankrijk en Australië om te begrijpen hoe zij de ziekenhuiszorg voor kinderen aanpakken. In Nederland zetten organisaties voor thuiszorg in op thuishospitalisaties. Dit zit al ingebakken in hun cultuur. In Frankrijk en Australië nemen de ziekenhuisdiensten de organisatie hiervan op, staan ze in voor de kwaliteit en de financiering. Het behandelen van kinderen in hun thuisomgeving is nog niet sterk ingeburgerd in België.”
Grote verschillen tussen ziekenhuizen
Met een responsgraad van tachtig procent kreeg het KCE een representatief beeld van de problemen in de Belgische pediatriediensten en de maatregelen die ze er tegenover zetten. “De gemiddelde bezettingsgraad van de dienst pediatrie ligt net onder de vijftig procent, maar is sterk seizoensgebonden. In alle ziekenhuizen is het tekort aan verpleegkundig personeel een probleem, zeker in deze piekperiodes. Toch tekenen we grote verschillen op tussen lokale en gespecialiseerde ziekenhuizen, ongeacht de seizoengevoelige opnames door bijvoorbeeld RSV. Mogelijke manieren om de pieken aan te pakken zijn het benutten van de capaciteit in andere diensten van het ziekenhuis en vervroegd ontslag van de patiënt. Al gebeurt dit laatste meestal zonder formele overgang naar transmurale pediatrische zorg, omdat het organisatorisch, financieel en wettelijk kader ontbreekt”, gaat Carine verder. “In zes ziekenhuizen zijn pediatrische liaisonteams aan de slag die de continuïteit van zorg tussen het ziekenhuis en de thuisomgeving garanderen voor kinderen met langdurige aandoeningen. De vraag naar meer transmurale zorg komt ook van de patiënten en hun entourage zelf. Een ander zorgaanbod is dus nodig.”
Wetenschappelijk onderbouwde pilootprojecten
Door de grote verschillen in de internationale modellen van transmurale zorg en het ontbreken van een voorkeursmodel bij de Belgische actoren kan het KCE geen algemene aanbeveling doen naar een specifiek transmuraal zorgmodel. Carine: “De nomenclatuur is vandaag niet voorzien op het uitvoeren van thuisverpleegkundige handelingen specifiek voor kinderen. Daarnaast laat de wetgeving niet toe om bepaalde medicatie in een thuiszorgomgeving toe te dienen. Bovendien is gespecialiseerde opleiding nodig. We zoeken namelijk een profiel dat expertise heeft in de thuiszorg, in de kinderverpleegkunde en in gespecialiseerde technische zorg. Daarom raden we aan om met pilootprojecten te starten die verschillende transmurale modellen kunnen uittesten. Het UZ Gent stelt hiervoor een wetenschappelijk team samen dat de projecten opvolgt en mee kadert. Dit team legt vast welke criteria en indicatoren gemeten worden, zodat we een duidelijke voor- en na-situatie hebben. De oproep om hieraan deel te nemen start in het voorjaar van 2023.”
Verder raadt het KCE ook aan om op locoregionaal niveau te bekijken wat het nodige zorgaanbod is. “De verantwoordelijken moeten het totale aanbod in kaart brengen, over de verschillende ziekenhuizen heen en over de diensten, zoals het aanbod aan materniteiten. Hoewel het aanbevolen is het aantal kleine diensten pediatrie af te bouwen, moet de geografische bereikbaarheid van zorg naar de patiënt gegarandeerd blijven. Uiteraard moet het financieel plaatje bekeken worden, zodat alle prestaties, zowel in de ziekenhuizen als in de thuiszorg correct vergoed worden. Een goede basiszorg aanbieden aan kinderen, op een toegankelijke manier en in lijn met hun noden, blijft uiteindelijk de essentie van adequate pediatrische zorg.”
Het volledige KCE-rapport is te vinden op: https://kce.fgov.be/nl/publicaties/alle-rapporten/organisatie-van-pediatrische-ziekenhuiszorg-in-belgie-huidige-situatie-en-mogelijkheden-tot.
[1] KCE-rapport 358A ’Organisatie van pediatrische ziekenhuiszorg in België: huidige situatie en mogelijkheden tot hervorming’.
Escape room sensibiliseert rond patiëntveiligheid
Wie kraakt als eerste ‘De Code van Lucas’? Het was de afgelopen maanden een hot topic onder artsen en medewerkers van AZ Sint-Lucas in Gent. #ANT Escape Rooms bouwde een professionele escape room waar teams om de beurt streden voor de titel van de snelste ontsnapper.
De escape room in AZ Sint-Lucas kwam er naar aanleiding van de Week van de Patiëntveiligheid in november 2022. “We organiseren ieder jaar veiligheidsdagen met interactieve workshops voor alle medewerkers van het ziekenhuis: artsen, verpleegkundigen, schoonmaakpersoneel of ondersteunende diensten”, vertelt communicatieverantwoordelijke Iny Cleeren. “Om zoveel mogelijk mensen te bereiken en te sensibiliseren rond patiëntveiligheid, denken we steeds na over nieuwe initiatieven.” Afgelopen jaar werd kwam er dus een escape room bij. Meer dan negentig teams binnen het ziekenhuis waagden hun kans tussen 15 november en 21 december.
Verhaal rond patiëntveiligheid en -beleving
Na een inbraak in het ziekenhuis zijn verschillende veiligheidsmaatregelen geactiveerd waardoor het IT-systeem plat ligt. De missie is om het systeem weer online te krijgen. In de escape room bevindt zich ook een patiënt, maar wie is dat? De patiënt zal zo snel mogelijk geïdentificeerd moeten worden om de juiste zorgen te krijgen. Wie kraakt als eerste de Code van Lucas? Dat is het opzet van de allereerste escape game op maat van een ziekenhuis.
De escape room is opgebouwd rond heel wat veiligheidsthema’s die voor een ziekenhuis belangrijk zijn, zoals medicatie, handhygiëne, cybersecurity, veilige identificatie, … Er is ook aandacht voor de beleving van de patiënt. Al deze elementen werden gecombineerd tot een spannend spel dat door iedereen kan gespeeld worden.
Positieve respons
Het spelen van de ‘De Code van Lucas’ is niet alleen leerrijk, maar ook leuk. “Het is een ideale teambuilding. Je begeeft je als groep door drie verschillende ruimtes die volgens de regels van de kunst ingericht zijn. We merken dat bijvoorbeeld verpleegkundigen uit hetzelfde team vaak snel kunnen ontsnappen. Zij zijn het gewend om samen te werken. Goede onderlinge communicatie is een belangrijk voordeel om hoog te eindigen op de ranglijst van snelste teams.”











